Ebolafieber
| Ebola ⓘ | |
|---|---|
| Andere Namen | Ebola-Hämorrhagisches Fieber (EHF), Ebola-Virus-Krankheit |
 | |
| Zwei Krankenschwestern stehen in der Nähe von Mayinga N'Seka, einer Krankenschwester, die 1976 beim Ausbruch der Ebola-Viruskrankheit in Zaire erkrankte. N'Seka starb einige Tage später. | |
| Fachgebiet | Ansteckende Krankheit |
| Symptome | Fieber, Halsschmerzen, Muskelschmerzen, Kopfschmerzen, Durchfall, Blutungen |
| Komplikationen | Schock durch Flüssigkeitsverlust |
| Gewöhnlicher Ausbruch | Zwei Tage bis drei Wochen nach der Exposition |
| Verursacht | Ebolaviren werden durch direkten Kontakt übertragen |
| Diagnostische Methode | Nachweis des Virus, der viralen RNA oder von Antikörpern im Blut |
| Differentialdiagnose | Malaria, Cholera, Typhus, Meningitis, andere virale hämorrhagische Fieber |
| Vorbeugung | Koordinierte medizinische Dienste, sorgfältiger Umgang mit Buschfleisch |
| Behandlung | Unterstützende Behandlung |
| Medikation | Atoltivimab/Maftivimab/Desivimab (Inmazeb) |
| Prognose | 25-90% Sterblichkeit |
Ebola, auch bekannt als Ebola-Virus-Krankheit (EVD) und hämorrhagisches Ebola-Fieber (EHF), ist ein virales hämorrhagisches Fieber bei Menschen und anderen Primaten, das durch Ebolaviren verursacht wird. Die Symptome treten in der Regel zwei Tage bis drei Wochen nach der Ansteckung mit dem Virus auf. Die ersten Symptome sind in der Regel Fieber, Halsschmerzen, Muskelschmerzen und Kopfschmerzen. Danach folgen in der Regel Erbrechen, Durchfall, Hautausschlag und eine verminderte Leber- und Nierenfunktion, und bei einigen Menschen kommt es zu inneren und äußeren Blutungen. An der Krankheit sterben zwischen 25 und 90 % der Infizierten, im Durchschnitt etwa 50 %. Der Tod ist häufig auf einen Schock infolge des Flüssigkeitsverlustes zurückzuführen und tritt in der Regel sechs bis 16 Tage nach Auftreten der ersten Symptome ein. ⓘ
Das Virus verbreitet sich durch direkten Kontakt mit Körperflüssigkeiten, z. B. Blut von infizierten Menschen oder anderen Tieren, oder durch Kontakt mit Gegenständen, die kürzlich mit infizierten Körperflüssigkeiten kontaminiert wurden. Es gibt keine dokumentierten Fälle, weder in der Natur noch unter Laborbedingungen, in denen sich die Krankheit über die Luft zwischen Menschen oder anderen Primaten verbreitet hat. Nachdem sich eine Person von Ebola erholt hat, kann ihr Samen oder ihre Muttermilch das Virus noch mehrere Wochen bis Monate lang in sich tragen. Man geht davon aus, dass Flughunde der normale Überträger in der Natur sind; sie sind in der Lage, das Virus zu verbreiten, ohne davon betroffen zu sein. Die Symptome von Ebola können denen verschiedener anderer Krankheiten ähneln, darunter Malaria, Cholera, Typhus, Meningitis und andere virale hämorrhagische Fieber. Die Diagnose wird bestätigt, indem Blutproben auf das Vorhandensein von viraler RNA, viralen Antikörpern oder dem Virus selbst untersucht werden. ⓘ
Die Bekämpfung von Ausbrüchen erfordert koordinierte medizinische Dienste und das Engagement der Gemeinschaft, einschließlich der raschen Erkennung, der Rückverfolgung von Kontaktpersonen, des schnellen Zugangs zu Labordiensten, der Versorgung der Infizierten und der ordnungsgemäßen Beseitigung der Toten durch Einäscherung oder Bestattung. Proben von Körperflüssigkeiten und Gewebe von Erkrankten sollten mit äußerster Vorsicht behandelt werden. Zu den Präventionsmaßnahmen gehören das Tragen geeigneter Schutzkleidung und das Waschen der Hände, wenn man sich in der Nähe einer erkrankten Person aufhält, sowie die Begrenzung der Übertragung der Krankheit von infizierten Tieren auf den Menschen - durch das Tragen von Schutzkleidung beim Umgang mit potenziell infiziertem Buschfleisch und durch gründliches Kochen von Buschfleisch vor dem Verzehr. In den Vereinigten Staaten wurde im Dezember 2019 ein Ebola-Impfstoff zugelassen. Auch wenn es 2019 noch keine zugelassene Behandlung für Ebola gibt, sind zwei Behandlungen (Atoltivimab/Maftivimab/Dodesivimab und Ansuvimab) mit besseren Ergebnissen verbunden. Auch unterstützende Maßnahmen verbessern die Ergebnisse. Dazu gehören die orale Rehydratationstherapie (Trinken von leicht gesüßtem und salzigem Wasser) oder die intravenöse Verabreichung von Flüssigkeit sowie die Behandlung der Symptome. Im Oktober 2020 wurde Atoltivimab/maftivimab/odesivimab (Inmazeb) in den Vereinigten Staaten zur Behandlung der durch das Zaire-Ebolavirus verursachten Krankheit zugelassen. ⓘ
Die Krankheit wurde erstmals 1976 bei zwei gleichzeitigen Ausbrüchen festgestellt: einer in Nzara (einer Stadt im Südsudan) und der andere in Yambuku (Demokratische Republik Kongo), einem Dorf in der Nähe des Ebola-Flusses, von dem die Krankheit ihren Namen hat. Ebola-Ausbrüche treten in tropischen Regionen Afrikas südlich der Sahara in unregelmäßigen Abständen auf. Zwischen 1976 und 2012 gab es nach Angaben der Weltgesundheitsorganisation 24 Ebola-Ausbrüche mit insgesamt 2.387 Fällen und 1.590 Todesfällen. Der bisher größte Ebola-Ausbruch war eine Epidemie in Westafrika von Dezember 2013 bis Januar 2016, mit Ebola-Virus-Epidemie in Westafrika Fällen und Ebola-Virus-Epidemie in Westafrika Todesfälle.Ebola-Virus-Epidemie in Westafrika Am 29. März 2016 wurde es erklärt, nicht mehr ein Notfall sein. Weitere Ausbrüche in Afrika begannen in der Demokratischen Republik Kongo im Mai 2017 und 2018. Im Juli 2019 erklärte die Weltgesundheitsorganisation den Ebola-Ausbruch im Kongo zu einem weltweiten Gesundheitsnotfall. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| A98.4 | Ebola-Viruskrankheit |
| ICD-10 online (WHO-Version 2019) | |
Das Ebolafieber ist eine Zoonose und verläuft je nach Virusart in etwa 25 bis 90 % aller Fälle tödlich, wobei die durchschnittliche Fallsterblichkeitsrate bei 50 % liegt. Als Therapie stehen bislang Maßnahmen zur Bekämpfung oder Linderung einzelner Krankheitssymptome zur Verfügung. Zur Prophylaxe werden Impfungen genutzt. In Deutschland, Österreich, der Schweiz und in vielen anderen Ländern besteht eine Meldepflicht bei Verdacht auf Ebolafieber, bei direktem oder indirektem Erregernachweis, bei Ausbruch der Erkrankung, beim hämorrhagischen Krankheitsverlauf oder bei Tod durch die Ebola-Virus-Krankheit. Für die Erkrankung von Affen besteht in Deutschland Anzeigepflicht nach dem Tiergesundheitsgesetz (TierGesG). ⓘ
Anzeichen und Symptome
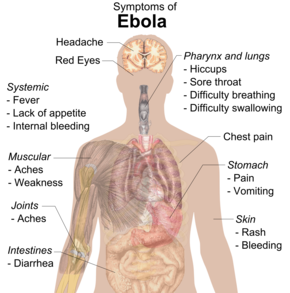
Ausbruch
Die Zeitspanne zwischen der Exposition gegenüber dem Virus und der Entwicklung von Symptomen (Inkubationszeit) liegt zwischen 2 und 21 Tagen, in der Regel jedoch zwischen 4 und 10 Tagen. Jüngste Schätzungen auf der Grundlage mathematischer Modelle gehen jedoch davon aus, dass bei etwa 5 % der Fälle die Entwicklung länger als 21 Tage dauert. ⓘ
Die Symptome beginnen in der Regel mit einer plötzlichen grippeähnlichen Phase, die durch Müdigkeit, Fieber, Schwäche, verminderten Appetit, Muskel- und Gelenkschmerzen, Kopfschmerzen und Halsschmerzen gekennzeichnet ist. Das Fieber ist in der Regel höher als 38,3 °C (101 °F). Darauf folgen häufig Übelkeit, Erbrechen, Durchfall, Bauchschmerzen und manchmal Schluckauf. Die Kombination aus starkem Erbrechen und Durchfall führt oft zu einer schweren Dehydrierung. Als nächstes können Kurzatmigkeit und Brustschmerzen auftreten sowie Schwellungen, Kopfschmerzen und Verwirrung. In etwa der Hälfte der Fälle entwickelt sich fünf bis sieben Tage nach Beginn der Symptome ein makulopapulöser Ausschlag auf der Haut, ein flacher roter Bereich, der mit kleinen Beulen bedeckt ist. ⓘ
Blutungen
In einigen Fällen kann es zu inneren und äußeren Blutungen kommen. Diese beginnen in der Regel fünf bis sieben Tage nach dem Auftreten der ersten Symptome. Alle Infizierten weisen eine verminderte Blutgerinnung auf. Blutungen aus Schleimhäuten oder aus Einstichstellen wurden in 40-50 % der Fälle berichtet. Dies kann zu Erbrechen von Blut, Bluthusten oder Blut im Stuhl führen. Blutungen in die Haut können zu Petechien, Purpura, Ekchymosen oder Hämatomen führen (insbesondere an den Injektionsstellen). Auch Blutungen in das Weiße der Augen können auftreten. Schwere Blutungen sind ungewöhnlich; wenn sie auftreten, dann meist im Magen-Darm-Trakt. Die Inzidenz von Blutungen in den Magen-Darm-Trakt wurde beim Ausbruch 2001 in Gabun mit ~58 % angegeben, während sie beim Ausbruch 2014-15 in den USA bei ~18 % lag, was möglicherweise auf eine verbesserte Prävention der disseminierten intravaskulären Gerinnung zurückzuführen ist. ⓘ
Genesung oder Tod
Die Genesung kann sieben bis 14 Tage nach Auftreten der ersten Symptome einsetzen. Der Tod tritt in der Regel sechs bis sechzehn Tage nach den ersten Symptomen ein und ist häufig auf einen Schock infolge des Flüssigkeitsverlustes zurückzuführen. Im Allgemeinen deuten Blutungen oft auf einen schlechteren Verlauf hin, und Blutverlust kann zum Tod führen. Am Ende des Lebens liegen die Betroffenen oft im Koma. ⓘ
Diejenigen, die überleben, haben oft anhaltende Muskel- und Gelenkschmerzen, eine Leberentzündung und ein vermindertes Hörvermögen, sie können weiterhin müde und schwach sein, weniger Appetit haben und Schwierigkeiten haben, ihr Gewicht von vor der Krankheit wieder zu erreichen. Es kann zu Sehstörungen kommen. Es wird empfohlen, dass Überlebende von EVD mindestens zwölf Monate nach der Erstinfektion Kondome tragen oder bis das Sperma eines männlichen Überlebenden bei zwei verschiedenen Gelegenheiten negativ auf das Ebola-Virus getestet wurde. ⓘ
Überlebende entwickeln Antikörper gegen Ebola, die mindestens 10 Jahre lang halten, aber es ist unklar, ob sie gegen weitere Infektionen immun sind. ⓘ
Ursache
EVD beim Menschen wird durch vier von sechs Viren der Gattung Ebolavirus verursacht. Es handelt sich um das Bundibugyo-Virus (BDBV), das Sudan-Virus (SUDV), das Taï Forest-Virus (TAFV) und ein einfaches Ebola-Virus (EBOV, früher Zaire-Ebola-Virus). EBOV, das Zaire-Ebolavirus, ist das gefährlichste der bekannten EVD-auslösenden Viren und für die meisten Ausbrüche verantwortlich. Das fünfte und sechste Virus, das Reston-Virus (RESTV) und das Bombali-Virus (BOMV), verursachen vermutlich keine Krankheiten beim Menschen, haben aber Krankheiten bei anderen Primaten verursacht. Alle fünf Viren sind eng mit den Marburgviren verwandt. ⓘ
Virologie

Ebolaviren enthalten einzelsträngige, nicht infektiöse RNA-Genome. Ebolavirus-Genome enthalten sieben Gene, darunter 3'-UTR-NP-VP35-VP40-GP-VP30-VP24-L-5'-UTR. Die Genome der fünf verschiedenen Ebolaviren (BDBV, EBOV, RESTV, SUDV und TAFV) unterscheiden sich in ihrer Sequenz sowie in der Anzahl und Lage der Genüberschneidungen. Wie bei allen Filoviren handelt es sich bei den Ebolavirus-Virionen um fadenförmige Partikel, die die Form eines Hirtenstabs, eines "U" oder einer "6" haben können, und sie können gewunden, toroid oder verzweigt sein. Im Allgemeinen sind Ebolavirionen 80 Nanometer (nm) breit und können bis zu 14.000 nm lang sein. ⓘ
Man nimmt an, dass ihr Lebenszyklus mit der Anheftung eines Virions an spezifische Zelloberflächenrezeptoren wie C-Typ-Lektine, DC-SIGN oder Integrine beginnt, woraufhin die Virushülle mit den Zellmembranen verschmilzt. Die von der Zelle aufgenommenen Virionen wandern dann zu sauren Endosomen und Lysosomen, wo das virale Hüllenglykoprotein GP gespalten wird. Diese Verarbeitung scheint es dem Virus zu ermöglichen, an zelluläre Proteine zu binden, so dass es mit internen Zellmembranen verschmelzen und das virale Nukleokapsid freisetzen kann. Das Strukturglykoprotein des Ebolavirus (bekannt als GP1,2) ist für die Fähigkeit des Virus verantwortlich, an die Zielzellen zu binden und diese zu infizieren. Die virale RNA-Polymerase, die durch das L-Gen kodiert wird, entkleidet das Nukleokapsid teilweise und transkribiert die Gene in Positivstrang-mRNAs, die dann in strukturelle und nicht-strukturelle Proteine übersetzt werden. Das am häufigsten produzierte Protein ist das Nukleoprotein, dessen Konzentration in der Wirtszelle bestimmt, wann L von der Gentranskription zur Genomreplikation übergeht. Durch die Replikation des viralen Genoms entstehen Antigenome in voller Länge und mit positivem Strang, die wiederum in Genomkopien von Nachkommen des Virus mit negativem Strang transkribiert werden. Die neu synthetisierten Strukturproteine und Genome bauen sich selbst auf und sammeln sich in der Nähe der Zellmembran an. Die Viren lösen sich von der Zelle und erhalten ihre Hüllen von der Zellmembran, aus der sie hervorgegangen sind. Die reifen Nachkommen infizieren dann andere Zellen und wiederholen den Zyklus. Die Genetik des Ebola-Virus ist aufgrund der virulenten Eigenschaften von EBOV schwer zu untersuchen. ⓘ
Übertragung
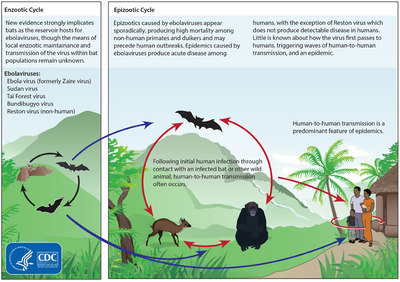

Es wird angenommen, dass die Ebola-Krankheit nur durch direkten Kontakt mit dem Blut oder anderen Körperflüssigkeiten einer Person, die Symptome der Krankheit entwickelt hat, von Mensch zu Mensch übertragen wird. Zu den Körperflüssigkeiten, die Ebola-Viren enthalten können, gehören Speichel, Schleim, Erbrochenes, Fäkalien, Schweiß, Tränen, Muttermilch, Urin und Sperma. Nach Angaben der WHO können nur sehr kranke Menschen die Ebola-Krankheit durch Speichel übertragen, und es wurde nicht berichtet, dass das Virus durch Schweiß übertragen wird. Die meisten Menschen verbreiten das Virus durch Blut, Fäkalien und Erbrochenes. Eintrittspforten für das Virus sind Nase, Mund, Augen, offene Wunden, Schnitte und Abschürfungen. Ebola kann auch durch große Tröpfchen übertragen werden; dies geschieht jedoch vermutlich nur, wenn eine Person sehr krank ist. Diese Ansteckung kann erfolgen, wenn eine Person mit Tröpfchen bespritzt wird. Auch der Kontakt mit Oberflächen oder Gegenständen, die mit dem Virus kontaminiert sind, insbesondere Nadeln und Spritzen, kann die Infektion übertragen. Das Virus kann in getrocknetem Zustand einige Stunden lang auf Gegenständen überleben und einige Tage lang in Körperflüssigkeiten außerhalb einer Person überleben. ⓘ
Das Ebola-Virus kann nach der Genesung mehr als drei Monate lang im Sperma überleben, was zu Infektionen durch Geschlechtsverkehr führen kann. Im Rahmen eines nationalen Screening-Programms wurde festgestellt, dass das Virus über ein Jahr lang in der Samenflüssigkeit persistiert. Ebola kann auch in der Muttermilch von Frauen nach der Genesung vorkommen, und es ist nicht bekannt, wann es sicher ist, wieder zu stillen. Im Jahr 2014 wurde das Virus auch im Auge eines Patienten gefunden, zwei Monate nachdem es aus seinem Blut entfernt worden war. Ansonsten sind Menschen, die sich erholt haben, nicht ansteckend. ⓘ
Das Potenzial für weit verbreitete Infektionen in Ländern mit medizinischen Systemen, die in der Lage sind, korrekte medizinische Isolierungsverfahren einzuhalten, wird als gering eingeschätzt. Wenn jemand Symptome der Krankheit hat, ist er in der Regel nicht in der Lage, ohne Hilfe zu reisen. ⓘ
Tote Körper bleiben infektiös; daher sind Menschen, die mit menschlichen Überresten bei traditionellen Bestattungsritualen oder moderneren Verfahren wie der Einbalsamierung umgehen, gefährdet. Es wird angenommen, dass 69 % der Ebola-Infektionen in Guinea während des Ausbruchs im Jahr 2014 durch ungeschützten (oder unzureichend geschützten) Kontakt mit infizierten Leichen bei bestimmten guineischen Bestattungsritualen ausgelöst wurden. ⓘ
Das größte Risiko einer Ansteckung besteht für Mitarbeiter des Gesundheitswesens, die Menschen mit Ebola behandeln. Das Risiko steigt, wenn sie nicht über geeignete Schutzkleidung wie Masken, Kittel, Handschuhe und Augenschutz verfügen, diese nicht richtig tragen oder unsachgemäß mit kontaminierter Kleidung umgehen. Dieses Risiko besteht vor allem in Teilen Afrikas, wo die Krankheit am häufigsten auftritt und die Gesundheitssysteme schlecht funktionieren. In einigen afrikanischen Ländern ist es in Krankenhäusern, die Injektionsnadeln wiederverwenden, zu einer Übertragung gekommen. Einige Gesundheitszentren, die Menschen mit der Krankheit betreuen, verfügen nicht über fließendes Wasser. In den Vereinigten Staaten führte die Übertragung auf zwei medizinische Mitarbeiter, die infizierte Patienten behandelten, zu Kritik an unzureichender Ausbildung und Verfahren. ⓘ
Eine Mensch-zu-Mensch-Übertragung von EBOV über die Luft ist bei EVD-Ausbrüchen nicht bekannt, und eine Übertragung über die Luft wurde nur unter sehr strengen Laborbedingungen nachgewiesen, und dann auch nur von Schweinen auf Primaten, nicht aber von Primaten auf Primaten. Eine Verbreitung von EBOV durch Wasser oder andere Nahrungsmittel als Buschfleisch wurde nicht beobachtet. Über eine Ausbreitung durch Moskitos oder andere Insekten wurde nicht berichtet. Andere mögliche Übertragungswege werden derzeit untersucht. ⓘ
Theoretisch ist eine Übertragung über die Luft möglich, da Ebola-Viruspartikel im Speichel vorhanden sind, die beim Husten oder Niesen in die Luft gelangen können; Beobachtungsdaten aus früheren Epidemien deuten jedoch darauf hin, dass das tatsächliche Risiko einer Übertragung über die Luft gering ist. Eine Reihe von Studien, die sich mit der Übertragung über die Luft befassten, kam zu dem Schluss, dass eine Übertragung von Schweinen auf Primaten ohne direkten Kontakt möglich ist, da sich bei Schweinen mit EVD im Gegensatz zu Menschen und Primaten sehr hohe Konzentrationen des Ebolavirus in der Lunge und nicht im Blut befinden. Daher können Schweine mit EVD die Krankheit durch Tröpfchen in der Luft oder auf dem Boden verbreiten, wenn sie niesen oder husten. Im Gegensatz dazu reichert sich das Virus bei Menschen und anderen Primaten im ganzen Körper und insbesondere im Blut an, nicht aber in der Lunge. Es wird vermutet, dass dies der Grund dafür ist, dass Forscher eine Übertragung von Schweinen auf Primaten ohne physischen Kontakt beobachtet haben. Es wurden jedoch keine Beweise dafür gefunden, dass Primaten ohne tatsächlichen Kontakt infiziert wurden, auch nicht in Experimenten, bei denen infizierte und nicht infizierte Primaten die gleiche Luft teilten. ⓘ
Erster Fall

Obwohl nicht ganz klar ist, wie Ebola ursprünglich vom Tier auf den Menschen übertragen wird, geht man davon aus, dass die Übertragung durch direkten Kontakt mit einem infizierten Wildtier oder einer Flughaut erfolgt. Neben Fledermäusen sind auch verschiedene Affenarten wie Paviane, Menschenaffen (Schimpansen und Gorillas) und Ducker (eine Antilopenart) manchmal mit EBOV infiziert. ⓘ
Die Tiere können sich infizieren, wenn sie Früchte fressen, die teilweise von Fledermäusen, die das Virus in sich tragen, gefressen wurden. Der Obstanbau, das Verhalten der Tiere und andere Faktoren können Ausbrüche in Tierpopulationen auslösen. ⓘ
Es gibt Hinweise darauf, dass auch Haushunde und Schweine mit EBOV infiziert werden können. Hunde scheinen keine Symptome zu entwickeln, wenn sie das Virus in sich tragen, und Schweine scheinen das Virus zumindest auf einige Primaten übertragen zu können. Obwohl einige Hunde in einem Gebiet, in dem ein Ausbruch beim Menschen auftrat, Antikörper gegen EBOV aufwiesen, ist unklar, ob sie bei der Übertragung der Krankheit auf den Menschen eine Rolle spielten. ⓘ
Reservoir
Das natürliche Reservoir für Ebola muss noch bestätigt werden; Fledermäuse gelten jedoch als der wahrscheinlichste Kandidat. Es wurde festgestellt, dass drei Arten von Flughunden (Hypsignathus monstrosus, Epomops franqueti und Myonycteris torquata) das Virus möglicherweise tragen, ohne zu erkranken. Seit 2013 ist nicht bekannt, ob andere Tiere an der Verbreitung des Virus beteiligt sind. Pflanzen, Gliederfüßer, Nagetiere und Vögel wurden ebenfalls als mögliche Virusreservoirs in Betracht gezogen. ⓘ
Fledermäuse hielten sich bekanntermaßen in der Baumwollfabrik auf, in der die ersten Fälle der Ausbrüche von 1976 und 1979 beobachtet wurden, und sie wurden auch mit den Marburg-Virus-Infektionen von 1975 und 1980 in Verbindung gebracht. Von 24 Pflanzen- und 19 Wirbeltierarten, die experimentell mit EBOV geimpft wurden, wurden nur Fledermäuse infiziert. Die Fledermäuse zeigten keine klinischen Krankheitsanzeichen, was als Beweis dafür gilt, dass diese Fledermäuse eine Reservoirart für EBOV sind. In einer 2002-2003 durchgeführten Untersuchung von 1.030 Tieren, darunter 679 Fledermäuse aus Gabun und der Republik Kongo, wurden bei drei Fledermausarten Immunglobulin G (IgG)-Immunabwehrmoleküle gefunden, die auf eine Ebola-Infektion hinweisen; in verschiedenen Untersuchungszeiträumen wurden bei 2,2 bis 22,6 % der Fledermäuse sowohl RNA-Sequenzen als auch IgG-Moleküle gefunden, die auf eine Ebola-Infektion hinweisen. Antikörper gegen das Zaire- und das Reston-Virus wurden bei Flughunden in Bangladesch gefunden, was darauf hindeutet, dass auch diese Fledermäuse potenzielle Wirte des Virus sind und dass die Filoviren in Asien vorkommen. ⓘ
Zwischen 1976 und 1998 wurde bei 30 000 Säugetieren, Vögeln, Reptilien, Amphibien und Arthropoden, die in Regionen mit EBOV-Ausbrüchen beprobt wurden, kein Ebola-Virus nachgewiesen, abgesehen von einigen genetischen Spuren bei sechs Nagetieren (die zu den Arten Mus setulosus und Praomys gehören) und einer Spitzmaus (Sylvisorex ollula), die in der Zentralafrikanischen Republik gesammelt wurden. Weitere Forschungsarbeiten haben jedoch nicht bestätigt, dass Nagetiere ein Reservoir darstellen. Während der Ausbrüche in den Jahren 2001 und 2003 wurden Spuren von EBOV in den Kadavern von Gorillas und Schimpansen nachgewiesen, die später zur Quelle der menschlichen Infektionen wurden. Die hohe Sterblichkeitsrate bei diesen Arten infolge einer EBOV-Infektion macht es jedoch unwahrscheinlich, dass diese Arten ein natürliches Reservoir für das Virus darstellen. ⓘ
Die Abholzung der Wälder wurde als mögliche Ursache für die jüngsten Ausbrüche, einschließlich der westafrikanischen Ebola-Virus-Epidemie, genannt. Indexfälle von EVD traten häufig in der Nähe von kürzlich abgeholzten Flächen auf. ⓘ
Pathophysiologie

Wie andere Filoviren repliziert EBOV sehr effizient in vielen Zellen und produziert große Mengen des Virus in Monozyten, Makrophagen, dendritischen Zellen und anderen Zellen wie Leberzellen, Fibroblasten und Nebennierenzellen. Die Virusvermehrung löst ein hohes Maß an entzündlichen chemischen Signalen aus und führt zu einem septischen Zustand. ⓘ
Es wird angenommen, dass EBOV den Menschen durch Kontakt mit Schleimhäuten oder Hautverletzungen infiziert. Nach der Infektion sind Endothelzellen (Zellen, die das Innere der Blutgefäße auskleiden), Leberzellen und verschiedene Arten von Immunzellen wie Makrophagen, Monozyten und dendritische Zellen die Hauptangriffsziele. Nach der Infektion tragen Immunzellen das Virus in nahe gelegene Lymphknoten, wo eine weitere Vermehrung des Virus stattfindet. Von dort aus kann das Virus in die Blutbahn und das Lymphsystem gelangen und sich im ganzen Körper ausbreiten. Makrophagen sind die ersten Zellen, die mit dem Virus infiziert werden, und diese Infektion führt zu einem programmierten Zelltod. Auch andere Arten von weißen Blutkörperchen, wie z. B. Lymphozyten, unterliegen dem programmierten Zelltod, was zu einer abnorm niedrigen Konzentration von Lymphozyten im Blut führt. Dies trägt zu der geschwächten Immunreaktion bei, die bei EBOV-Infizierten zu beobachten ist. ⓘ
Endothelzellen können innerhalb von drei Tagen nach dem Kontakt mit dem Virus infiziert werden. Der Zusammenbruch von Endothelzellen, der zu einer Verletzung der Blutgefäße führt, kann auf EBOV-Glykoproteine zurückgeführt werden. Diese Schäden entstehen durch die Synthese des Ebola-Virus-Glykoproteins (GP), das die Verfügbarkeit spezifischer Integrine, die für die Zelladhäsion an der interzellulären Struktur verantwortlich sind, verringert und die Leber schädigt, was zu einer fehlerhaften Gerinnung führt. Die ausgedehnten Blutungen, die bei den Betroffenen auftreten, führen zu Schwellungen und Schockzuständen aufgrund des Blutvolumenverlustes. Die bei EVD häufig auftretenden Blutungs- und Gerinnungsstörungen werden auf eine verstärkte Aktivierung des extrinsischen Weges der Gerinnungskaskade aufgrund einer übermäßigen Produktion von Gewebefaktoren durch Makrophagen und Monozyten zurückgeführt. ⓘ
Nach der Infektion wird ein sekretiertes Glykoprotein, das kleine lösliche Glykoprotein (sGP oder GP), synthetisiert. Die EBOV-Replikation überwältigt die Proteinsynthese der infizierten Zellen und die Immunabwehr des Wirts. Das GP bildet einen trimeren Komplex, der das Virus an die Endothelzellen bindet. Das sGP bildet ein dimeres Protein, das die Signalübertragung der Neutrophilen, einer anderen Art von weißen Blutkörperchen, stört. Dadurch kann das Virus das Immunsystem umgehen, indem es frühe Schritte der neutrophilen Aktivierung hemmt. ⓘ
Umgehung des Immunsystems
Eine Filovirusinfektion beeinträchtigt auch das ordnungsgemäße Funktionieren des angeborenen Immunsystems. EBOV-Proteine stumpfen die Reaktion des menschlichen Immunsystems auf Virusinfektionen ab, indem sie die Fähigkeit der Zellen beeinträchtigen, Interferonproteine wie Interferon-alpha, Interferon-beta und Interferon-gamma zu produzieren und darauf zu reagieren. ⓘ
Die Strukturproteine VP24 und VP35 von EBOV spielen bei dieser Störung eine Schlüsselrolle. Wenn eine Zelle mit EBOV infiziert ist, erkennen Rezeptoren im Zytosol der Zelle (wie RIG-I und MDA5) oder außerhalb des Zytosols (wie Toll-like receptor 3 (TLR3), TLR7, TLR8 und TLR9) infektiöse Moleküle, die mit dem Virus verbunden sind. Bei Aktivierung des TLR lösen Proteine wie der Interferon-Regulationsfaktor 3 und der Interferon-Regulationsfaktor 7 eine Signalkaskade aus, die zur Expression von Typ-1-Interferonen führt. Die Typ-1-Interferone werden dann freigesetzt und binden an die IFNAR1- und IFNAR2-Rezeptoren, die auf der Oberfläche einer benachbarten Zelle exprimiert werden. Sobald das Interferon an seine Rezeptoren auf der Nachbarzelle gebunden hat, werden die Signalproteine STAT1 und STAT2 aktiviert und wandern in den Zellkern. Dadurch wird die Expression von Interferon-stimulierten Genen ausgelöst, die für Proteine mit antiviralen Eigenschaften kodieren. Das V24-Protein von EBOV blockiert die Produktion dieser antiviralen Proteine, indem es das STAT1-Signalprotein in der Nachbarzelle daran hindert, in den Zellkern zu gelangen. Das VP35-Protein hemmt direkt die Produktion von Interferon-beta. Durch die Hemmung dieser Immunreaktionen kann sich EBOV schnell im ganzen Körper ausbreiten. ⓘ
Diagnose
Wenn der Verdacht auf EVD besteht, sind Reisen, die Arbeitsgeschichte und der Kontakt mit Wildtieren wichtige Faktoren für die weitere Diagnose. ⓘ
Laboruntersuchungen
Zu den möglichen unspezifischen Laborindikatoren für EVD gehören eine niedrige Thrombozytenzahl, eine anfänglich verringerte Zahl weißer Blutkörperchen, gefolgt von einer erhöhten Zahl weißer Blutkörperchen, erhöhte Werte der Leberenzyme Alanin-Aminotransferase (ALT) und Aspartat-Aminotransferase (AST) sowie Anomalien der Blutgerinnung, die häufig mit einer disseminierten intravaskulären Gerinnung (DIC) einhergehen, wie eine verlängerte Prothrombinzeit, partielle Thromboplastinzeit und Blutungszeit. Filovirionen wie EBOV lassen sich in elektronenmikroskopisch untersuchten Zellkulturen an ihrer einzigartigen filamentösen Form erkennen. ⓘ
Die spezifische Diagnose von EVD wird durch die Isolierung des Virus, den Nachweis seiner RNA oder Proteine oder den Nachweis von Antikörpern gegen das Virus im Blut einer Person bestätigt. Die Isolierung des Virus durch Zellkultur, der Nachweis der viralen RNA durch Polymerase-Kettenreaktion (PCR) und der Nachweis von Proteinen durch Enzymimmunoassay (ELISA) sind Methoden, die am besten in den frühen Stadien der Krankheit und auch zum Nachweis des Virus in menschlichen Überresten eingesetzt werden. Der Nachweis von Antikörpern gegen das Virus ist am zuverlässigsten in den späteren Stadien der Krankheit und bei denjenigen, die sich erholt haben. IgM-Antikörper sind zwei Tage nach Auftreten der Symptome nachweisbar, IgG-Antikörper können sechs bis 18 Tage nach Auftreten der Symptome nachgewiesen werden. Während eines Ausbruchs ist die Isolierung des Virus mit Zellkulturmethoden oft nicht möglich. Im Feld oder in mobilen Krankenhäusern sind die gängigsten und empfindlichsten Diagnosemethoden die Echtzeit-PCR und der ELISA. Im Jahr 2014 wurden in Teilen Liberias neue mobile Testeinrichtungen eingesetzt, so dass die Testergebnisse 3 bis 5 Stunden nach Einreichung der Proben vorlagen. Im Jahr 2015 wurde ein Antigen-Schnelltest, der innerhalb von 15 Minuten Ergebnisse liefert, von der WHO zur Verwendung zugelassen. Er kann Ebola bei 92 % der Betroffenen bestätigen und bei 85 % der nicht Betroffenen ausschließen. ⓘ
Differentialdiagnose
In Deutschland ist der Verdacht einer Erkrankung, die Erkrankung und der Tod an virusbedingte[m] hämorrhagisches Fieber namentlich meldepflichtig nach § 6 Infektionsschutzgesetz (IfSG). Zudem ist nach diesem Recht der direkte oder indirekte Nachweis „andere[r] Erreger hämorrhagischer Fieber“ namentlich meldepflichtig nach § 7 IfSG, soweit der Nachweis auf eine akute Infektion hinweist. Eine unverzügliche Isolierung ist im Gegensatz zu fast allen anderen Infektionen bei von Mensch zu Mensch übertragbaren hämorrhagischen Fiebern für den Erkrankten zwingend vorgeschrieben (§ 30 Abs. 1 Satz 1 IfSG (Quarantäne), zusammen mit Lungenpest). ⓘ
In Österreich ist virusbedingtes hämorrhagisches Fieber auch eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Epidemiegesetz 1950. Die Meldepflicht bezieht sich auf Verdachts-, Erkrankungs- und Todesfälle. ⓘ
In der Schweiz besteht für bei klinischem Verdacht und Rücksprache mit Fachärztin oder Facharzt für Infektiologie und Veranlassung einer erregerspezifischen Labordiagnostik bezüglich des Ebola-Fiebers Meldepflicht und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. ⓘ
Die Frühsymptome von EVD können denen anderer in Afrika verbreiteter Krankheiten wie Malaria und Dengue-Fieber ähnlich sein. Die Symptome ähneln auch denen anderer viraler hämorrhagischer Fieber wie dem Marburg-Virus, dem hämorrhagischen Krim-Kongo-Fieber und dem Lassa-Fieber. ⓘ
Die vollständige Differentialdiagnose ist umfangreich und erfordert die Berücksichtigung vieler anderer Infektionskrankheiten wie Typhus, Shigellose, Rickettsien, Cholera, Sepsis, Borreliose, EHEC-Enteritis, Leptospirose, Scrub-Typhus, Pest, Q-Fieber, Candidose, Histoplasmose, Trypanosomiasis, viszerale Leishmaniose, Masern und Virushepatitis und andere. ⓘ
Zu den nicht-infektiösen Krankheiten, die zu ähnlichen Symptomen wie EVD führen können, gehören die akute promyelozytäre Leukämie, das hämolytisch-urämische Syndrom, Schlangenvergiftungen, Gerinnungsfaktormangel/Thrombozytenstörungen, thrombotische thrombozytopenische Purpura, hereditäre hämorrhagische Teleangiektasie, Kawasaki-Krankheit und Warfarin-Vergiftungen. ⓘ
Vorbeugung
Impfstoffe

Spätestens seit 2012 wird an der Entwicklung von Ebola-Impfstoffen gearbeitet; manche haben sich im Tierversuch sogar bei der Gabe zwei bis drei Tage nach der Infektion noch bewährt und zu einer Heilung geführt. Inzwischen wurde einer von ihnen, VSV-EBOV (Ervebo), auch in Europa und den USA zugelassen. ⓘ
Ab September 2014 wurde erstmals ein Impfstoff gegen das Ebolavirus von den National Institutes of Health der Vereinigten Staaten auf seine Verträglichkeit an zwanzig gesunden Probanden geprüft. Der Impfstoff besteht aus einem Schimpansen-Adenovirus, dem zusätzlich gentechnisch ein Ebola-Virusprotein eingepflanzt wurde, das eine Immunantwort auslöst. Das Schimpansen-Adenovirus wurde als Vehikel für das Ebola-Virusprotein ausgewählt, da es normalerweise keine Erkrankung beim Menschen auslöst. Der Impfstoff wurde von der schweizerisch-italienischen Biotechfirma Okairos entwickelt, die im Jahr 2013 vom Pharmakonzern GlaxoSmithKline übernommen wurde. ⓘ
In Kanada wird ebenfalls an der Entwicklung eines Impfstoffs gearbeitet. Das experimentelle Präparat namens VSV-EBOV, ein Präparat aus dem vesikulären Stomatitis-Virus mit Ebola-Antigenen, wurde im staatlichen Canadian National Microbiology Laboratory entwickelt und bereits erfolgreich an Affen getestet. Im Oktober 2014 begannen Tests an Menschen, in der Versuchsphase wird das Mittel 40 gesunden, freiwilligen Probanden in den USA verabreicht. Außerdem stellte die kanadische Regierung den experimentellen Impfstoff der WHO zur Verfügung. ⓘ
Ende 2016 wurde berichtet, dass der Wirkstoff rVSV-ZEBOV der Firma Merck, Sharp & Dohme (MSD) laut WHO als erster Impfstoff wirksam und sicher abschließend klinisch getestet wurde. Der Wirkstoff wurde erstmals in Guinea gegen Ende der 2014 ausgebrochenen Ebolafieber-Epidemie eingesetzt. Im Sommer 2018 kam es in der Demokratischen Republik Kongo zu erneuten Ausbrüchen des Ebolafiebers; daraufhin begann die Regierung eine Impfkampagne, bei der bis zum November 2018 mehr als 28.000 Menschen der Wirkstoff rVSV-ZEBOV verabreicht wurde. Der Impfstoff erwies sich begleitenden Studien zufolge als hochwirksam. Die Effektivität soll bei etwa 97 % liegen. Im Oktober 2019 hat der Ausschuss für Humanarzneimittel (CHMP) der EMA eine Zulassungsempfehlung für den Impfstoff abgegeben. ⓘ
Der in Russland entwickelte Wirkstoff GamEvac-Combi wurde dort in Studien der Phase I/II an 83 gesunden Erwachsenen getestet. Seit August 2017 wird er in weiteren klinischen Studien an freiwillige Probanden in Guinea verabreicht; im April 2018 waren es mehr als 1000 Probanden. ⓘ
Ein Ebola-Impfstoff, rVSV-ZEBOV, wurde im Dezember 2019 in den Vereinigten Staaten zugelassen. Er scheint zehn Tage nach der Verabreichung voll wirksam zu sein. Er wurde zwischen 2014 und 2016 in Guinea untersucht. Bis 2019 wurden mehr als 100.000 Menschen gegen Ebola geimpft. ⓘ
Infektionskontrolle

Pflegepersonal

Menschen, die sich um Ebola-Infizierte kümmern, sollten Schutzkleidung wie Masken, Handschuhe, Kittel und Schutzbrillen tragen. Die U.S. Centers for Disease Control (CDC) empfehlen, dass die Schutzkleidung keine Haut freilässt. Diese Maßnahmen werden auch für Personen empfohlen, die mit Gegenständen hantieren, die mit den Körperflüssigkeiten einer infizierten Person kontaminiert sind. Seit 2014 empfiehlt die CDC, dass medizinisches Personal im richtigen An- und Ablegen der persönlichen Schutzausrüstung (PSA) geschult wird; außerdem sollte eine in biologischer Sicherheit geschulte Person jeden Schritt dieser Verfahren überwachen, um sicherzustellen, dass sie korrekt durchgeführt werden. In Sierra Leone dauert die typische Schulung für die Verwendung dieser Sicherheitsausrüstung etwa 12 Tage. ⓘ
Patienten und Haushaltsmitglieder
Die infizierte Person sollte von anderen Personen isoliert werden. Alle Geräte, medizinischen Abfälle, Patientenabfälle und Flächen, die mit Körperflüssigkeiten in Berührung gekommen sein könnten, müssen desinfiziert werden. Während des Ausbruchs im Jahr 2014 wurden Kits zusammengestellt, die Familien bei der Behandlung der Ebola-Krankheit in ihren Häusern helfen sollten. Sie enthielten Schutzkleidung sowie Chlorpulver und andere Reinigungsmittel. Die Schulung des Pflegepersonals in diesen Techniken und die Bereitstellung solcher Barrieretechniken ist eine der Prioritäten von Ärzte ohne Grenzen. ⓘ
Desinfektion
Ebolaviren können durch Hitze (30 bis 60 Minuten Erhitzen auf 60 °C oder fünf Minuten Kochen) abgetötet werden. Zur Desinfektion von Oberflächen können einige Fettlösungsmittel wie z. B. einige Produkte auf Alkoholbasis, Reinigungsmittel, Natriumhypochlorit (Bleichmittel) oder Kalziumhypochlorit (Bleichpulver) und andere geeignete Desinfektionsmittel in geeigneten Konzentrationen verwendet werden. ⓘ
Allgemeine Bevölkerung
Die Weltgesundheitsorganisation empfiehlt die Aufklärung der Bevölkerung über die Risikofaktoren für eine Ebola-Infektion und über die Schutzmaßnahmen, die der Einzelne ergreifen kann, um eine Ansteckung zu verhindern. Zu diesen Maßnahmen gehören das Vermeiden von direktem Kontakt mit infizierten Personen und regelmäßiges Händewaschen mit Wasser und Seife. ⓘ
Bushmeat
Buschfleisch, eine wichtige Proteinquelle in der Ernährung einiger Afrikaner, sollte mit geeigneter Schutzkleidung behandelt und zubereitet und vor dem Verzehr gründlich gekocht werden. Einige Untersuchungen deuten darauf hin, dass ein Ausbruch der Ebola-Krankheit bei Wildtieren, die zum Verzehr verwendet werden, zu einem entsprechenden Ausbruch beim Menschen führen kann. Seit 2003 werden solche Ausbrüche bei Tieren überwacht, um Ebola-Ausbrüche beim Menschen vorherzusagen und zu verhindern. ⓘ
Leichen, Bestattung
Wenn eine an Ebola erkrankte Person stirbt, sollte der direkte Kontakt mit dem Leichnam vermieden werden. Bestimmte Bestattungsrituale, die möglicherweise verschiedene direkte Kontakte mit einem toten Körper beinhalteten, müssen neu formuliert werden, damit sie konsequent eine angemessene Schutzbarriere zwischen dem toten Körper und den Lebenden aufrechterhalten. Sozialanthropologen können helfen, Alternativen zu den traditionellen Bestattungsregeln zu finden. ⓘ
Transport, Reisen, Kontakt
Das Transportpersonal ist angewiesen, ein bestimmtes Isolationsverfahren einzuhalten, falls jemand Symptome zeigt, die an EVD erinnern. Mit Stand vom August 2014 hält die WHO Reiseverbote nicht für sinnvoll, um die Ausbreitung der Krankheit zu verringern. Im Oktober 2014 definierte die CDC vier Risikostufen, anhand derer der Umfang der 21-tägigen Überwachung auf Symptome und der Einschränkungen öffentlicher Aktivitäten bestimmt wird. In den Vereinigten Staaten empfiehlt die CDC, dass Einschränkungen öffentlicher Aktivitäten, einschließlich Reisebeschränkungen, bei den folgenden Risikostufen nicht erforderlich sind:
- Aufenthalt in einem Land, in dem die Ebola-Krankheit weit verbreitet ist, ohne dass eine Exposition bekannt ist (geringes Risiko); oder Aufenthalt in diesem Land vor mehr als 21 Tagen (kein Risiko)
- Begegnung mit einer Person, die Symptome zeigt, aber nicht näher als einen Meter an die Person mit Ebola herankommt, ohne PSA zu tragen, und keinen direkten Kontakt mit Körperflüssigkeiten hat
- kurzzeitiger Hautkontakt mit einer Person, die Symptome der Ebola-Krankheit aufweist und von der angenommen wird, dass sie nicht sehr ansteckend ist (geringes Risiko)
- in Ländern, in denen die Ebola-Krankheit nicht weit verbreitet ist: direkter Kontakt mit einer Person, die Symptome der Krankheit zeigt, während sie PSA trägt (geringes Risiko)
- Kontakt mit einer Person, die an Ebola erkrankt ist, bevor die Person Symptome zeigt (kein Risiko). ⓘ
Die CDC empfiehlt, sowohl Personen mit "geringem Risiko" als auch solche mit höherem Risiko auf Symptome der Ebola-Krankheit zu überwachen. ⓘ
Labor
In Labors, in denen diagnostische Tests durchgeführt werden, sind Sicherheitsvorkehrungen der Biosicherheitsstufe 4 erforderlich, die mit dieser vergleichbar sind. Laborforscher müssen in BSL-4-Praktiken geschult sein und angemessene PSA tragen. ⓘ
Isolierung
Isolierung bedeutet, dass kranke Personen von nicht kranken Personen getrennt werden. Unter Quarantäne versteht man die Trennung von Personen, die möglicherweise einer Krankheit ausgesetzt waren, bis sie entweder Anzeichen der Krankheit zeigen oder nicht mehr gefährdet sind. Quarantäne, auch bekannt als erzwungene Isolierung, ist in der Regel wirksam, um die Ausbreitung einzudämmen. Die Regierungen stellen häufig Gebiete, in denen die Krankheit auftritt, oder Personen, die die Krankheit übertragen könnten, außerhalb des ursprünglichen Gebiets unter Quarantäne. In den Vereinigten Staaten ist die Quarantäne von mit Ebolaviren infizierten Personen gesetzlich erlaubt. ⓘ
Rückverfolgung von Kontakten
Die Ermittlung von Kontaktpersonen wird als wichtig für die Eindämmung eines Ausbruchs angesehen. Sie besteht darin, alle Personen ausfindig zu machen, die engen Kontakt mit infizierten Personen hatten, und sie 21 Tage lang auf Krankheitsanzeichen zu überwachen. Erkrankt einer dieser Kontaktpersonen an der Krankheit, sollte er isoliert, getestet und behandelt werden. Anschließend wird der Prozess wiederholt, wobei die Kontakte der Kontaktpersonen aufgespürt werden. ⓘ
Behandlung
Zwar gibt es 2019 noch keine zugelassene Behandlung für Ebola, aber zwei Behandlungen (Atoltivimab/Maftivimab/Dodesivimab und Ansuvimab) werden mit besseren Ergebnissen in Verbindung gebracht. Die U.S. Food and Drug Administration (FDA) rät zur Vorsicht bei Werbung mit ungeprüften oder betrügerischen Behauptungen über angebliche Vorteile verschiedener Anti-Ebola-Produkte. ⓘ
Im Oktober 2020 hat die US-amerikanische Arzneimittelbehörde (FDA) Atoltivimab/Maftivimab/Desivimab mit einer Indikation für die Behandlung von Infektionen durch das Ebolavirus von Zaire zugelassen. ⓘ
Standard-Unterstützung

Die Behandlung ist in erster Linie unterstützender Natur. Eine frühzeitige unterstützende Behandlung mit Rehydrierung und symptomatischer Behandlung verbessert das Überleben. Die Rehydrierung kann über den oralen oder intravenösen Weg erfolgen. Diese Maßnahmen können auch Schmerztherapie und Behandlung von Übelkeit, Fieber und Angstzuständen umfassen. Die Weltgesundheitsorganisation (WHO) empfiehlt, bei der Schmerzbehandlung auf Aspirin oder Ibuprofen zu verzichten, da bei diesen Medikamenten die Gefahr von Blutungen besteht. ⓘ
Blutprodukte wie gepackte rote Blutkörperchen, Blutplättchen oder gefrorenes Frischplasma können ebenfalls verwendet werden. Es wurden auch andere Gerinnungshemmer ausprobiert, darunter Heparin zur Verhinderung der disseminierten intravasalen Gerinnung und Gerinnungsfaktoren zur Verringerung von Blutungen. Malariamedikamente und Antibiotika werden häufig eingesetzt, bevor die Diagnose bestätigt ist, obwohl es keine Hinweise darauf gibt, dass eine solche Behandlung hilft. Mehrere experimentelle Behandlungen werden derzeit untersucht. ⓘ
Wenn eine Behandlung im Krankenhaus nicht möglich ist, haben sich die Richtlinien der WHO für die häusliche Pflege als relativ erfolgreich erwiesen. Empfohlen wird u. a. die Verwendung von in Bleichlösung getränkten Handtüchern, wenn infizierte Personen oder Körper bewegt werden, und das Auftragen von Bleichmittel auf Flecken. Außerdem wird empfohlen, dass sich das Pflegepersonal die Hände mit Bleichlösung wäscht und Mund und Nase mit einem Tuch bedeckt. ⓘ
Intensive Pflege
In den Industrieländern wird häufig Intensivpflege eingesetzt. Dazu gehören die Aufrechterhaltung des Blutvolumens und des Elektrolyt-(Salz-)Gleichgewichts sowie die Behandlung möglicher bakterieller Infektionen. Bei Nierenversagen kann eine Dialyse erforderlich sein, und bei Lungenfunktionsstörungen kann eine extrakorporale Membranoxygenierung eingesetzt werden. ⓘ
Therapie

Zur Behandlung wird eine symptomatische Therapie durchgeführt. Im Frühstadium gibt es vereinzelt Erfolge mit Rekonvaleszentenserum. Ein wirksames Virostatikum ist bisher nicht bekannt, Ribavirin zeigt gegen Filoviren keine Wirkung. Die Isolierung der Patienten ist von großer Bedeutung, um eine Infektion des medizinischen Personals oder anderer Patienten zu verhindern. Die symptomatische Therapie beinhaltet eine intensivmedizinische Betreuung, bei der fiebersenkende Maßnahmen, Ausgleich des Flüssigkeits- und Elektrolytverlustes sowie Regulierung des Glucosehaushalts im Mittelpunkt stehen. ⓘ
Im Zuge der Ebolaepidemie 2014 erfolgte erstmals die Behandlung von zwei US-amerikanischen Infizierten mit einem experimentellen Antikörper. Der Name des nicht zugelassenen Medikaments der Firma Mapp Biopharmaceutical aus San Diego lautet ZMapp. Es wurde erfolgreich an einigen Affen getestet und zeigte bei den beiden US-Amerikanern deutliche Verbesserungen innerhalb weniger Stunden. ⓘ
Neben den Impfungen werden bei der Behandlung während der Ebolafieber-Epidemie seit 2018 im Ostkongo gezielt und von klinischen Studien begleitet in der Behandlung des Ebolafiebers noch nicht etablierte Medikamente experimentell therapeutisch eingesetzt. Dabei kommen vier medikamentöse Therapien zum Einsatz. Bei zweien werden medikamentös Antikörper eingesetzt und bei den anderen beiden wird mit antiviralen Medikamenten behandelt. Im Juli 2019 war noch nicht abzuschätzen, wie gut diese neuen Therapien wirken, da noch keine belastbaren Zahlen vorlagen, wie viele Patienten behandelt wurden und wie das Outcome oder die Überlebensraten bei den entsprechend behandelten Patienten jeweils war. ⓘ
Mit Ebola-Virus infizierte Rhesusaffen und Makaken konnten noch bis zu 5 Tagen nach der Infektion durch den Einsatz stabiler gegen das L-Protein der RNA-Polymerase, das Virusprotein 24 und das Virusprotein 35 des Ebola-Virus gerichteter kurzer eingreifender Ribonukleinsäuremoleküle, sogenannter small interfering RNA (siRNA), gerettet werden. Von den mit siRNA behandelten 3 Rhesusaffen überlebten 2, von den 7 Makaken überlebten alle. ⓘ
Behandlungseinrichtungen

An folgenden deutschen Kliniken werden Sonderisolierstationen für hochinfektiöse Patienten vorgehalten:
- Charité Campus CVK in Berlin
- Universitätsklinikum Düsseldorf
- Universitätsklinikum Frankfurt am Main
- Universitätsklinikum Hamburg-Eppendorf (UKE)
- Klinikum St. Georg Leipzig
- Klinikum Schwabing in München
- Robert-Bosch-Krankenhaus in Stuttgart
- Missionsärztliches Institut in Würzburg (derzeit allerdings keine Akutbehandlung möglich) ⓘ
In Österreich verfügt die Klinik Favoriten in Wien über eine Sonderisolierstation. ⓘ
Im Rahmen der Ebolafieber-Epidemie 2014 wurden Infizierte am UKE in Hamburg, am Universitätsklinikum in Frankfurt am Main und am Klinikum St. Georg in Leipzig behandelt. Nach Angaben des Universitätsklinikums in Hamburg-Eppendorf können dort bis zu sechs Patienten gleichzeitig auf der Sonderisolierstation behandelt werden. Für die Betreuung eines infizierten senegalesischen Labormitarbeiters wurden 50 Pflegekräfte und 30 Ärzte geschult. Auch das Frankfurter Klinikum gab an, bis zu sechs Patienten gleichzeitig auf der Sonderisolierstation aufnehmen zu können. ⓘ
Prognose
Das Sterberisiko bei einer EVD-Infektion liegt zwischen 25 % und 90 %. Im September 2014 lag das durchschnittliche Sterberisiko der Infizierten bei 50 %. Das höchste Sterberisiko lag bei 90 % während des Ausbruchs in der Republik Kongo 2002-2003. ⓘ
Der Tod tritt in der Regel sechs bis sechzehn Tage nach Auftreten der Symptome ein und ist häufig auf einen niedrigen Blutdruck infolge von Flüssigkeitsverlust zurückzuführen. Eine frühzeitige unterstützende Behandlung zur Vermeidung von Dehydrierung kann das Sterberisiko verringern. ⓘ
Wenn eine infizierte Person überlebt, kann die Genesung schnell und vollständig sein. Länger andauernde Fälle werden oft durch das Auftreten von Langzeitproblemen wie Hodenentzündung, Gelenkschmerzen, Müdigkeit, Hörverlust, Stimmungs- und Schlafstörungen, Muskelschmerzen, Unterleibsschmerzen, Menstruationsanomalien, Fehlgeburten, Hautabschälung oder Haarausfall erschwert. Die Entzündung und Schwellung der Aderhaut des Auges ist die häufigste Augenkomplikation bei Überlebenden der Ebola-Viruserkrankung. Es wurden Augensymptome wie Lichtempfindlichkeit, übermäßige Tränenbildung und Sehkraftverlust beschrieben. ⓘ
Ebola kann nach der Infektion in einigen Körperteilen wie den Augen, den Brüsten und den Hoden verbleiben. Es besteht der Verdacht auf eine sexuelle Übertragung nach der Genesung. Wenn es nach der Genesung zu einer sexuellen Übertragung kommt, ist dies vermutlich ein seltenes Ereignis. Ein Fall einer meningitisähnlichen Erkrankung wurde viele Monate nach der Genesung gemeldet (Stand Oktober 2015). ⓘ
In einer Studie mit 44 Überlebenden des Ebola-Virus in Sierra Leone berichteten 70 % über Schmerzen des Bewegungsapparats, 48 % über Kopfschmerzen und 14 % über Augenprobleme. ⓘ
Epidemiologie
Die Krankheit tritt typischerweise bei Ausbrüchen in tropischen Regionen in Afrika südlich der Sahara auf. Von 1976 (als die Krankheit zum ersten Mal festgestellt wurde) bis 2013 meldete die WHO 2 387 bestätigte Fälle mit insgesamt 1 590 Todesopfern. Der bisher größte Ausbruch war die Ebola-Virus-Epidemie in Westafrika, die in Guinea, Sierra Leone und Liberia zahlreiche Todesfälle verursachte. ⓘ
1976
Sudan

Der erste bekannte Ausbruch von EVD wurde erst im Nachhinein festgestellt. Er ereignete sich zwischen Juni und November 1976 in Nzara, Südsudan (damals Teil des Sudan), und wurde durch das Sudan-Virus (SUDV) verursacht. Bei dem Ausbruch im Sudan infizierten sich 284 Menschen und starben 151. Der erste nachweisbare Fall im Sudan trat am 27. Juni bei einem Lagerarbeiter in einer Baumwollfabrik in Nzara auf, der am 30. Juni ins Krankenhaus eingeliefert wurde und am 6. Juli starb. Obwohl das an dem Ausbruch im Sudan beteiligte medizinische Personal der WHO wusste, dass es sich um eine bis dahin unbekannte Krankheit handelte, erfolgte die eigentliche "positive Identifizierung" und die Benennung des Virus erst einige Monate später in Zaire. ⓘ
Zaire

Am 26. August 1976 begann der zweite Ausbruch von EVD in Yambuku, einem kleinen Dorf im Bezirk Mongala im Norden Zaires (heute Demokratische Republik Kongo). Dieser Ausbruch wurde durch EBOV, das früher als Zaire-Ebolavirus bezeichnet wurde, verursacht, ein anderes Mitglied der Gattung Ebolavirus als beim ersten Ausbruch im Sudan. Die erste Person, die sich mit der Krankheit infizierte, war der Schuldirektor des Dorfes, Mabalo Lokela, bei dem am 26. August 1976 die ersten Symptome auftraten. Lokela war von einer Reise nach Nordzaire nahe der Grenze zur Zentralafrikanischen Republik zurückgekehrt, nachdem er zwischen dem 12. und 22. August den Ebola-Fluss besucht hatte. Ursprünglich wurde angenommen, dass er an Malaria erkrankt war, und er erhielt Chinin. Seine Symptome verschlimmerten sich jedoch weiter, so dass er am 5. September in das Missionskrankenhaus Yambuku eingeliefert wurde. Lokela starb am 8. September, 14 Tage nachdem er die ersten Symptome gezeigt hatte. ⓘ
Kurz nach Lokelas Tod starben auch andere, die mit ihm in Kontakt waren, und die Menschen in Yambuku gerieten in Panik. Der Gesundheitsminister des Landes und Zaires Präsident Mobutu Sese Seko erklärten die gesamte Region, einschließlich Yambuku und der Hauptstadt Kinshasa, zur Quarantänezone. Niemand durfte das Gebiet betreten oder verlassen, und über Straßen, Wasserwege und Flugplätze wurde das Kriegsrecht verhängt. Schulen, Unternehmen und soziale Einrichtungen wurden geschlossen. Die ersten Maßnahmen wurden von kongolesischen Ärzten geleitet, darunter Jean-Jacques Muyembe-Tamfum, einer der Entdecker von Ebola. Muyembe entnahm einer belgischen Nonne eine Blutprobe, die schließlich von Peter Piot zur Identifizierung des bis dahin unbekannten Ebola-Virus verwendet wurde. Muyembe war auch der erste Wissenschaftler, der direkt mit der Krankheit in Kontakt kam und überlebte. Forscher der Centers for Disease Control and Prevention (CDC), darunter auch Piot, der Mitentdecker von Ebola, trafen später ein, um die Auswirkungen des Ausbruchs zu beurteilen, und stellten fest, dass "die ganze Region in Panik war". ⓘ
Piot kam zu dem Schluss, dass belgische Nonnen die Epidemie versehentlich ausgelöst hatten, indem sie schwangeren Frauen unnötige Vitamininjektionen gaben, ohne die Spritzen und Nadeln zu sterilisieren. Der Ausbruch der Krankheit dauerte 26 Tage und die Quarantäne zwei Wochen. Die Forscher vermuteten, dass die Krankheit aufgrund der Vorsichtsmaßnahmen der Einheimischen, der Quarantäne des Gebiets und der Einstellung der Injektionen verschwand. ⓘ
Während dieses Ausbruchs zeichnete Ngoy Mushola die erste klinische Beschreibung von EVD in Yambuku auf, wo er Folgendes in sein Tagebuch schrieb: "Die Krankheit ist gekennzeichnet durch hohes Fieber von etwa 39 °C (102 °F), Bluterbrechen, Durchfall mit Blut, retrosternale Bauchschmerzen, Niedergeschlagenheit mit 'schweren' Gelenken und eine rasche Entwicklung mit Tod nach durchschnittlich drei Tagen." ⓘ
Das Virus, das für den ersten Ausbruch verantwortlich war und von dem man zunächst annahm, dass es sich um das Marburg-Virus handelt, wurde später als ein neuer Virustyp identifiziert, der mit der Gattung Marburgvirus verwandt ist. Die bei beiden Ausbrüchen isolierten Virusstämme wurden nach dem Ebola-Fluss in der Nähe des ersten identifizierten Ausbruchsortes in Zaire "Ebola-Virus" genannt. In den Berichten herrscht Uneinigkeit darüber, wer den Namen ursprünglich geprägt hat: entweder Karl Johnson vom amerikanischen CDC-Team oder belgische Forscher. In der Folgezeit wurde eine Reihe weiterer Fälle gemeldet, die sich fast alle auf das Missionskrankenhaus von Yambuku oder enge Kontakte zu einem anderen Fall konzentrierten. Insgesamt gab es in Zaire 318 Fälle und 280 Todesfälle (eine Sterblichkeitsrate von 88 %). Obwohl zunächst ein Zusammenhang zwischen den beiden Ausbrüchen vermutet wurde, stellten Wissenschaftler später fest, dass sie durch zwei verschiedene Ebolaviren, SUDV und EBOV, verursacht wurden. ⓘ
1995–2014
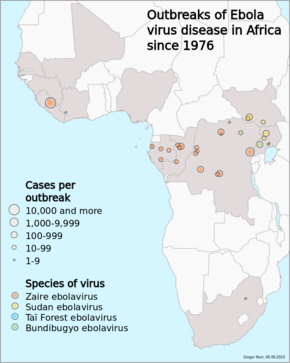
Der zweite große Ausbruch ereignete sich 1995 in Zaire (heute Demokratische Republik Kongo, DRC), wo 315 Menschen erkrankten und 254 starben. ⓘ
Im Jahr 2000 kam es in Uganda zu einem Ausbruch mit 425 Erkrankten und 224 Toten; in diesem Fall erwies sich das Sudan-Virus als die für den Ausbruch verantwortliche Ebola-Art. ⓘ
Im Jahr 2003 wurden bei einem Ausbruch in der Demokratischen Republik Kongo 143 Menschen infiziert und 128 getötet; dies entspricht einer Sterblichkeitsrate von 90 % und ist der bisher höchste Ausbruch eines Ebolavirus der Gattung. ⓘ
Im Jahr 2004 starb eine russische Wissenschaftlerin an Ebola, nachdem sie sich mit einer infizierten Nadel gestochen hatte. ⓘ
Im September 2007 wurde bestätigt, dass es sich bei einer Fieberepidemie, die zwischen April und August 2007 in einer Region mit vier Dörfern in der Demokratischen Republik Kongo auftrat, um Ebola-Fälle handelte. Viele Menschen, die an der kürzlich stattgefundenen Beerdigung eines örtlichen Dorfvorstehers teilnahmen, starben. Bei dem Ausbruch im Jahr 2007 infizierten sich schließlich 264 Personen und 187 starben. ⓘ
Am 30. November 2007 bestätigte das ugandische Gesundheitsministerium einen Ausbruch von Ebola im Bezirk Bundibugyo in West-Uganda. Nach der Bestätigung von Proben, die von den Nationalen Referenzlaboratorien der Vereinigten Staaten und den Centers for Disease Control getestet wurden, bestätigte die Weltgesundheitsorganisation (WHO) das Vorhandensein einer neuen Spezies der Gattung Ebolavirus, die vorläufig Bundibugyo genannt wurde. Die WHO meldete 149 Fälle dieses neuen Stammes, von denen 37 zu Todesfällen führten. ⓘ
Die WHO bestätigte 2012 zwei kleine Ausbrüche in Uganda, die beide durch die sudanesische Variante verursacht wurden. Beim ersten Ausbruch erkrankten sieben Menschen und starben vier, beim zweiten Ausbruch waren es 24, die 17 Menschen töteten. ⓘ
Am 17. August 2012 meldete das Gesundheitsministerium der Demokratischen Republik Kongo einen Ausbruch der Ebola-Bundibugyo-Variante in der Ostregion. Abgesehen von ihrer Entdeckung im Jahr 2007 war dies das einzige Mal, dass diese Variante für einen Ausbruch verantwortlich gemacht wurde. Die WHO teilte mit, dass 57 Menschen an dem Virus erkrankt und 29 gestorben sind. Die wahrscheinliche Ursache des Ausbruchs war verdorbenes Buschfleisch, das von den Dorfbewohnern um die Städte Isiro und Viadana gejagt wurde. ⓘ
Im Jahr 2014 kam es zu einem Ausbruch in der Demokratischen Republik Kongo. Die Genomsequenzierung zeigte, dass dieser Ausbruch nicht mit dem Ebola-Virusausbruch 2014-15 in Westafrika zusammenhing, sondern dieselbe EBOV-Spezies, die Spezies aus Zaire, war. Er begann im August 2014 und wurde im November mit 66 Fällen und 49 Todesfällen für beendet erklärt. Dies war der siebte Ausbruch in der Demokratischen Republik Kongo, von denen drei in die Zeit fielen, als das Land noch als Zaire bekannt war. ⓘ
2013-2016 Westafrika
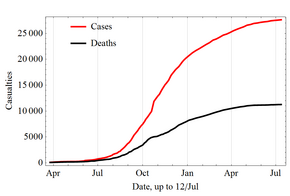
Im März 2014 meldete die Weltgesundheitsorganisation (WHO) einen großen Ebola-Ausbruch in Guinea, einem westafrikanischen Land. Die Forscher führten den Ausbruch auf ein einjähriges Kind zurück, das im Dezember 2013 starb. Die Krankheit breitete sich rasch auf die Nachbarländer Liberia und Sierra Leone aus. Es handelte sich um den größten jemals dokumentierten Ebola-Ausbruch und den ersten in dieser Region. Am 8. August 2014 erklärte die WHO die Epidemie zu einem internationalen Gesundheitsnotstand. Die Generaldirektorin der WHO forderte die Welt auf, den betroffenen Regionen Hilfe zu leisten: "Die bisher betroffenen Länder sind einfach nicht in der Lage, einen Ausbruch dieser Größe und Komplexität allein zu bewältigen. Ich fordere die internationale Gemeinschaft dringend auf, diese Unterstützung so schnell wie möglich zu leisten." Mitte August 2014 meldete Ärzte ohne Grenzen, dass die Lage in der liberianischen Hauptstadt Monrovia "katastrophal" sei und sich "täglich verschlechtere". Sie berichteten, dass die Angst vor Ebola bei Mitarbeitern und Patienten einen Großteil des Gesundheitssystems der Stadt lahmgelegt hatte, so dass viele Menschen wegen anderer Erkrankungen keine medizinische Behandlung mehr erhielten. In einer Erklärung vom 26. September erklärte die WHO: "Die Ebola-Epidemie, die Teile Westafrikas heimsucht, ist der schwerste akute Notfall im Bereich der öffentlichen Gesundheit, den es in der Neuzeit gegeben hat. Noch nie zuvor in der Geschichte hat ein Erreger der Biosicherheitsstufe vier so viele Menschen so schnell, in einem so großen geografischen Gebiet und über einen so langen Zeitraum infiziert." ⓘ
Die intensive Rückverfolgung von Kontakten und die strikte Isolierung verhinderten weitgehend eine weitere Ausbreitung der Krankheit in den Ländern, die Fälle importiert hatten. Ebola-Virus-Epidemie in Westafrika, Ebola-Virus-Epidemie in Westafrika Verdachtsfälle und Ebola-Virus-Epidemie in Westafrika Todesfälle wurden gemeldet; Ebola-Virus-Epidemie in Westafrika jedoch, sagte die WHO, dass diese Zahlen möglicherweise unterschätzt werden. Da sie eng mit den Körperflüssigkeiten infizierter Patienten arbeiten, waren Mitarbeiter des Gesundheitswesens besonders anfällig für Infektionen; im August 2014 berichtete die WHO, dass 10 % der Toten Mitarbeiter des Gesundheitswesens waren. ⓘ

Im September 2014 wurde geschätzt, dass die Kapazitäten der Länder für die Behandlung von Ebola-Patienten umgerechnet 2.122 Betten nicht ausreichten; im Dezember gab es eine ausreichende Anzahl von Betten, um alle gemeldeten Ebola-Fälle zu behandeln und zu isolieren, obwohl die ungleichmäßige Verteilung der Fälle in einigen Gebieten zu erheblichen Engpässen führte. Am 28. Januar 2015 meldete die WHO, dass zum ersten Mal seit der Woche bis zum 29. Juni 2014 weniger als 100 neue bestätigte Fälle in einer Woche in den drei am stärksten betroffenen Ländern gemeldet wurden. Die Reaktion auf die Epidemie ging daraufhin in eine zweite Phase über, in der sich der Schwerpunkt von der Verlangsamung der Übertragung auf die Beendigung der Epidemie verlagerte. Am 8. April 2015 meldete die WHO nur noch 30 bestätigte Fälle, die niedrigste wöchentliche Gesamtzahl seit der dritten Woche im Mai 2014. ⓘ
Am 29. Dezember 2015, 42 Tage nachdem die letzte Person zum zweiten Mal negativ getestet wurde, wurde Guinea für frei von Ebola-Übertragungen erklärt. Zu diesem Zeitpunkt kündigte die Behörde eine 90-tägige Phase verstärkter Überwachung an. "Dies ist das erste Mal, dass alle drei Länder - Guinea, Liberia und Sierra Leone - die ursprünglichen Übertragungsketten gestoppt haben ...", erklärte die Organisation in einer Pressemitteilung. In Sierra Leone wurde am 14. Januar 2016 ein neuer Fall entdeckt. Am 29. März 2016 wurde der Ausbruch jedoch nicht mehr als Notfall eingestuft. ⓘ
2014 Ausbreitung außerhalb Westafrikas
Am 19. September flog Eric Duncan von seinem Heimatland Liberia nach Texas; fünf Tage später traten erste Symptome auf und er suchte ein Krankenhaus auf, wurde aber wieder nach Hause geschickt. Sein Zustand verschlechterte sich und er kehrte am 28. September in das Krankenhaus zurück, wo er am 8. Oktober starb. Am 30. September bestätigten die Gesundheitsbehörden eine Ebola-Diagnose - der erste Fall in den Vereinigten Staaten. ⓘ
Anfang Oktober infizierte sich Teresa Romero, eine 44-jährige spanische Krankenschwester, mit Ebola, nachdem sie einen Priester gepflegt hatte, der aus Westafrika zurückgeführt worden war. Dies war die erste Übertragung des Virus außerhalb Afrikas. Romero wurde am 20. Oktober negativ auf die Krankheit getestet, was darauf hindeutet, dass sie sich von der Ebola-Infektion erholt hat. ⓘ
Am 12. Oktober bestätigten die Centers for Disease Control and Prevention (CDC), dass die texanische Krankenschwester Nina Pham, die Duncan behandelt hatte, positiv auf das Ebola-Virus getestet wurde - der erste bekannte Fall einer Übertragung in den Vereinigten Staaten. Am 15. Oktober wurde bestätigt, dass ein zweiter texanischer Mitarbeiter des Gesundheitswesens, der Duncan behandelt hatte, an dem Virus erkrankt war. Beide Personen erholten sich. Ein anderer Fall betraf einen Arzt in New York City, der nach seiner Tätigkeit für Ärzte ohne Grenzen aus Guinea in die Vereinigten Staaten zurückkehrte und am 23. Oktober positiv auf Ebola getestet wurde. Die Person erholte sich und wurde am 11. November aus dem Bellevue Hospital entlassen. Am 24. Dezember 2014 meldete ein Labor in Atlanta, Georgia, dass ein Techniker mit Ebola infiziert worden war. ⓘ
Am 29. Dezember 2014 wurde bei Pauline Cafferkey, einer britischen Krankenschwester, die gerade aus Sierra Leone nach Glasgow zurückgekehrt war, im Glasgower Gartnavel General Hospital Ebola diagnostiziert. Nach einer ersten Behandlung in Glasgow wurde sie auf dem Luftweg zur RAF Northolt verlegt und anschließend zur längerfristigen Behandlung in die hochspezialisierte Isolierstation des Royal Free Hospital in London gebracht. ⓘ
2017 Demokratische Republik Kongo
Am 11. Mai 2017 informierte das Gesundheitsministerium der Demokratischen Republik Kongo die WHO über den Ausbruch von Ebola. Vier Menschen starben und vier Menschen überlebten; fünf dieser acht Fälle wurden im Labor bestätigt. Insgesamt wurden 583 Kontaktpersonen überwacht. Am 2. Juli 2017 erklärte die WHO das Ende des Ausbruchs. ⓘ
2018 Provinz Équateur
Am 14. Mai 2018 meldete die Weltgesundheitsorganisation, dass "die Demokratische Republik Kongo zwischen dem 4. April und dem 13. Mai 39 vermutete, wahrscheinliche oder bestätigte Ebola-Fälle gemeldet hat, darunter 19 Todesfälle." Etwa 393 Personen, die als Kontaktpersonen von Ebola-Patienten identifiziert wurden, wurden weiterverfolgt. Der Ausbruch konzentrierte sich auf die Gebiete Bikoro, Iboko und Wangata in der Provinz Equateur, einschließlich der Großstadt Mbandaka. Das Gesundheitsministerium der DRK genehmigte die Verwendung eines experimentellen Impfstoffs. Am 13. Mai 2018 besuchte der WHO-Generaldirektor Tedros Adhanom Ghebreyesus Bikoro. Es wurde berichtet, dass die Karten des Gebiets ungenau waren, was weniger die medizinischen Dienstleister als vielmehr die Epidemiologen und Beamten behinderte, die versuchten, den Ausbruch und die Eindämmungsmaßnahmen zu bewerten. Der Ausbruch 2018 in der DRK wurde am 24. Juli 2018 für beendet erklärt. ⓘ
2018-2020 Kivu
Am 1. August 2018 wurde in der Provinz Nord-Kivu in der Demokratischen Republik Kongo der zehnte Ebola-Ausbruch der Welt erklärt. Es war der erste Ebola-Ausbruch in einem militärischen Konfliktgebiet, in dem sich Tausende von Flüchtlingen aufhielten. Bis November 2018 waren fast 200 Kongolesen an Ebola gestorben, etwa die Hälfte von ihnen in der Stadt Beni, wo bewaffnete Gruppen um die Bodenschätze der Region kämpfen und medizinische Hilfsmaßnahmen behindern. ⓘ
Im März 2019 war dies der zweitgrößte jemals verzeichnete Ebola-Ausbruch mit mehr als 1.000 Fällen, und die Unsicherheit stellt weiterhin den größten Widerstand gegen eine angemessene Reaktion dar. Bis zum 4. Juni 2019 meldete die WHO 2025 bestätigte und wahrscheinliche Fälle mit 1357 Todesfällen. Im Juni 2019 starben zwei Menschen im benachbarten Uganda an Ebola. ⓘ
Im Juli 2019 reiste ein infizierter Mann nach Goma, der Heimat von mehr als zwei Millionen Menschen. Eine Woche später, am 17. Juli 2019, erklärte die Weltgesundheitsorganisation (WHO) den Ebola-Ausbruch zum globalen Gesundheitsnotstand - das fünfte Mal, dass die Organisation eine solche Erklärung abgab. Ein Regierungssprecher sagte, dass die Hälfte der Ebola-Fälle noch nicht identifiziert sei, und er fügte hinzu, dass der derzeitige Ausbruch bis zu drei Jahre dauern könne. ⓘ
Am 25. Juni 2020 wurde der zweitgrößte EVD-Ausbruch aller Zeiten für beendet erklärt. ⓘ
2020 Provinz Équateur
Am 1. Juni 2020 gab das kongolesische Gesundheitsministerium einen neuen Ebola-Ausbruch in Mbandaka in der Provinz Équateur, einer Region entlang des Kongo-Flusses, bekannt. Die Genomsequenzierung deutet darauf hin, dass dieser Ausbruch, der elfte Ausbruch seit der ersten Entdeckung des Virus im Land im Jahr 1976, nicht mit dem Ausbruch in der Provinz Nord-Kivu oder dem vorherigen Ausbruch im selben Gebiet im Jahr 2018 zusammenhängt. Es wurde berichtet, dass sechs Fälle identifiziert worden waren; vier der Menschen waren gestorben. Es wird erwartet, dass mit zunehmender Überwachung weitere Personen identifiziert werden. Bis zum 15. Juni war die Zahl der Fälle auf 17 gestiegen, mit 11 Todesfällen, und mehr als 2.500 Menschen waren geimpft worden. Der 11. EVD-Ausbruch wurde am 19. November 2020 offiziell für beendet erklärt. Bis zum Ende des Ausbruchs in Équateur gab es 130 bestätigte Fälle, 75 Genesungen und 55 Todesfälle. ⓘ
2021
Nord-Kivu
Am 7. Februar 2021 gab das kongolesische Gesundheitsministerium einen neuen Ebola-Fall in der Nähe von Butembo in Nord-Kivu bekannt, der einen Tag zuvor entdeckt worden war. Bei dem Fall handelte es sich um eine 42-jährige Frau, die am 1. Februar 2021 in Biena Ebola-Symptome zeigte. Wenige Tage später starb sie in einem Krankenhaus in Butembo. Die WHO gab an, dass mehr als 70 Personen, die Kontakt zu der Frau hatten, aufgespürt worden waren. ⓘ
Am 11. Februar 2021 starb in derselben Stadt eine weitere Frau, die mit der vorherigen Frau Kontakt hatte, und die Zahl der ermittelten Kontakte stieg auf 100. Einen Tag später wurde in Butembo ein dritter Fall festgestellt. ⓘ
Am 3. Mai 2021 wurde der 12. EVD-Ausbruch für beendet erklärt; es gab 12 Fälle und sechs Todesfälle. Für den Fall eines erneuten Ausbruchs wird die verstärkte Überwachung noch 90 Tage nach der Erklärung fortgesetzt. ⓘ
Guinea
Im Februar 2021 bestätigte Dr. Sakoba Keita, Leiter der nationalen Gesundheitsbehörde Guineas, dass in der südöstlichen Region nahe der Stadt Nzérékoré drei Menschen an Ebola gestorben sind. Fünf weitere Personen wurden positiv getestet. Keita bestätigte auch, dass weitere Tests im Gange seien und dass mit dem Aufspüren und Isolieren weiterer Fälle begonnen worden sei. Am 14. Februar rief die Regierung Guineas eine Ebola-Epidemie aus. Der Ausbruch könnte durch die Reaktivierung eines latenten Falls bei einem Überlebenden eines früheren Ausbruchs ausgelöst worden sein. Bis zum 4. Mai 2021 wurden 23 Fälle gemeldet, ohne dass es seit dem 3. April 2021 neue Fälle oder Todesfälle gegeben hätte. Am 8. Mai 2021 wurde ein 42-tägiger Countdown gestartet, und am 19. Juni wurde der Ausbruch für beendet erklärt. ⓘ
Elfenbeinküste
Am 14. August 2021 bestätigte das Gesundheitsministerium der Elfenbeinküste den ersten Ebola-Fall in dem Land seit 1994. Dies geschah, nachdem das Institut Pasteur in Côte d'Ivoire die Ebola-Viruskrankheit in Proben bestätigt hatte, die einem Patienten entnommen worden waren, der nach seiner Ankunft aus Guinea in ein Krankenhaus in der Handelshauptstadt Abidjan eingeliefert wurde. ⓘ
Am 31. August 2021 stellte die WHO jedoch nach weiteren Tests in einem Labor in Lyon fest, dass die Patientin nicht an Ebola erkrankt war. Die Ursache ihrer Krankheit wird noch untersucht. ⓘ
2022
Am 23. April 2022 wurde ein Fall von Ebola in der Demokratischen Republik Kongo bestätigt. Es handelte sich um einen 31-jährigen Mann, dessen Symptome am 5. April auftraten, der sich aber über eine Woche lang nicht behandeln ließ. Am 21. April wurde er in ein Ebola-Behandlungszentrum eingeliefert und starb noch am selben Tag. Bis zum 24. Mai 2022 wurden 5 Todesfälle in der Demokratischen Republik Kongo registriert. ⓘ
Gesellschaft und Kultur
Bewaffnung
Das Ebolavirus wird von den Centers for Disease Control and Prevention als Erreger der Biosicherheitsstufe 4 und als Bioterrorismus-Erreger der Kategorie A eingestuft. Es hat das Potenzial, als Waffe in der biologischen Kriegsführung eingesetzt zu werden, und wurde von Biopreparat für eine solche Verwendung untersucht. Es könnte jedoch schwierig sein, es als Massenvernichtungswaffe zu präparieren, da das Virus in freier Luft schnell unwirksam wird. Gefälschte E-Mails, die sich als Ebola-Informationen der WHO oder der mexikanischen Regierung ausgeben, wurden 2014 zur Verbreitung von Computer-Schadsoftware missbraucht. Die BBC berichtete 2015, dass "nordkoreanische Staatsmedien behaupteten, die Krankheit sei vom US-Militär als biologische Waffe entwickelt worden." ⓘ
Literatur
Richard Prestons 1995 erschienener Bestseller The Hot Zone (Die heiße Zone) schildert den Ebola-Ausbruch in Reston, Virginia. ⓘ
William Close's 1995 Ebola: A Documentary Novel of Its First Explosion und 2002 Ebola: Through the Eyes of the People beschäftigten sich mit den Reaktionen der Menschen auf den Ebola-Ausbruch 1976 in Zaire. ⓘ
In Tom Clancys Roman Executive Orders von 1996 geht es um einen terroristischen Angriff aus dem Nahen Osten auf die Vereinigten Staaten, bei dem eine über die Luft übertragbare Form eines tödlichen Ebola-Virusstamms namens "Ebola Mayinga" (siehe Mayinga N'Seka) eingesetzt wird. ⓘ
Als sich die Ebola-Virus-Epidemie in Westafrika 2014 ausbreitete, erschienen in elektronischer und gedruckter Form eine Reihe populärer, im Selbstverlag veröffentlichter und gut rezensierter Bücher mit sensationellen und irreführenden Informationen über die Krankheit. Die Autoren einiger dieser Bücher gaben zu, dass sie über keine medizinischen Qualifikationen verfügten und fachlich nicht qualifiziert waren, um medizinische Ratschläge zu erteilen. Die Weltgesundheitsorganisation und die Vereinten Nationen erklärten, dass solche Fehlinformationen zur Ausbreitung der Krankheit beigetragen hätten. ⓘ
Andere Tiere
Wilde Tiere
Ebola hat eine hohe Sterblichkeitsrate unter Primaten. Häufige Ausbrüche von Ebola haben möglicherweise zum Tod von 5 000 Gorillas geführt. Ebola-Ausbrüche könnten für einen 88%igen Rückgang der Tracking-Indizes der beobachteten Schimpansenpopulationen im 420 km2 großen Lossi-Schutzgebiet zwischen 2002 und 2003 verantwortlich sein. Die Übertragung unter Schimpansen durch den Verzehr von Fleisch stellt einen bedeutenden Risikofaktor dar, wohingegen der Kontakt zwischen den Tieren, z. B. das Berühren von Leichen und das Putzen, kein Risikofaktor ist. ⓘ
Wiedergefundene Gorillakadaver enthielten mehrere Ebola-Virusstämme, was auf eine mehrfache Einschleppung des Virus schließen lässt. Die Körper zersetzen sich schnell, und die Kadaver sind nach drei bis vier Tagen nicht mehr infektiös. Kontakte zwischen Gorillagruppen sind selten, was darauf hindeutet, dass eine Übertragung zwischen Gorillagruppen unwahrscheinlich ist und dass Ausbrüche auf die Übertragung zwischen Virusreservoiren und Tierpopulationen zurückzuführen sind. ⓘ
Heimtiere
Im Jahr 2012 wurde nachgewiesen, dass das Virus ohne Kontakt von Schweinen auf nichtmenschliche Primaten übertragen werden kann, obwohl in der gleichen Studie keine derartige Übertragung zwischen Primaten erreicht wurde. ⓘ
Hunde können sich mit EBOV infizieren, aber keine Symptome entwickeln. In einigen Teilen Afrikas gehen Hunde auf Nahrungssuche und fressen manchmal EBOV-infizierte Tiere und auch die Leichen von Menschen. Eine 2005 durchgeführte Untersuchung von Hunden während eines EBOV-Ausbruchs ergab, dass etwa 32 Prozent der Hunde in der Nähe eines Ausbruchs eine Seroprävalenz für EBOV aufwiesen, während es bei den weiter entfernten Hunden nur neun Prozent waren, obwohl sie keine Symptome zeigten. Die Autoren kamen zu dem Schluss, dass dies "potenzielle Auswirkungen auf die Verhinderung und Kontrolle von Ausbrüchen beim Menschen hat". ⓘ
Reston-Virus
Ende 1989 kam es in der Reston Quarantäneeinheit von Hazelton Research Products in Reston, Virginia, zu einem Ausbruch einer tödlichen Krankheit bei bestimmten Laboraffen. Dieser Laborausbruch wurde zunächst als hämorrhagisches Affenfiebervirus (SHFV) diagnostiziert und ereignete sich bei einer aus den Philippinen importierten Lieferung von krabbenfressenden Makakenaffen. Hazeltons Veterinärpathologe in Reston schickte Gewebeproben von toten Tieren an das United States Army Medical Research Institute of Infectious Diseases (USAMRIID) in Fort Detrick, Maryland, wo ein ELISA-Test ergab, dass die im Gewebe vorhandenen Antikörper eine Reaktion auf das Ebola-Virus und nicht auf SHFV waren. Ein Elektronenmikroskopiker des USAMRIID entdeckte in den von der Reston Quarantine Unit von Hazelton Research Products eingesandten Gewebeproben Filoviren, die in kristalloiden Aggregaten und als einzelne Fäden mit einem Schäferhaken dem Ebola-Virus ähneln. ⓘ
Ein Team der US-Armee mit Sitz im USAMRIID euthanasierte die überlebenden Affen und brachte alle toten Affen nach Fort Detrick, wo sie von den Veterinärpathologen und Virologen der Armee untersucht und schließlich unter sicheren Bedingungen entsorgt wurden. Während des Vorfalls wurden von 178 Tierpflegern Blutproben entnommen. Bei sechs von ihnen trat schließlich eine Serokonversion auf, darunter bei einem, der sich mit einem blutigen Skalpell geschnitten hatte. Trotz seines Status als Organismus der Stufe 4 und seiner offensichtlichen Pathogenität bei Affen kam das CDC zu dem Schluss, dass das Virus eine sehr geringe Pathogenität für den Menschen aufweist, da die Tierpfleger nicht erkrankten. ⓘ
Auf den Philippinen und in den Vereinigten Staaten gab es bisher keine Fälle von Ebola-Infektionen, und nach weiterer Isolierung kamen die Forscher zu dem Schluss, dass es sich um einen anderen Ebola-Stamm oder ein neues Filovirus asiatischen Ursprungs handelt, das sie nach dem Ort des Vorfalls Reston-Ebolavirus (RESTV) nannten. Das Reston-Virus (RESTV) kann auf Schweine übertragen werden. Seit dem ersten Ausbruch wurde es bei nichtmenschlichen Primaten in Pennsylvania, Texas und Italien gefunden, wo das Virus Schweine infiziert hatte. Nach Angaben der WHO sollte die routinemäßige Reinigung und Desinfektion von Schweine- (oder Affen-) Betrieben mit Natriumhypochlorit oder Reinigungsmitteln das Reston-Ebolavirus wirksam inaktivieren. Schweine, die sich mit RESTV infiziert haben, zeigen in der Regel Krankheitssymptome. ⓘ
Forschung
Behandlungen

Bis Juli 2015 hat sich noch kein Medikament zur Behandlung von Ebola als sicher und wirksam erwiesen. Zu Beginn der Ebola-Epidemie in Westafrika im Jahr 2013 gab es mindestens neun verschiedene Behandlungskandidaten. Ende 2014 und Anfang 2015 wurden mehrere Versuche durchgeführt, von denen einige jedoch wegen mangelnder Wirksamkeit oder fehlender Studienteilnehmer abgebrochen wurden. ⓘ
Im August 2019 wurden zwei experimentelle Behandlungen, Atoltivimab/Maftivimab/Dodesivimab und Ansuvimab, als zu 90 % wirksam eingestuft. ⓘ
Diagnostische Tests
Die derzeit verfügbaren diagnostischen Tests erfordern spezielle Geräte und hochqualifiziertes Personal. Da es in Westafrika nur wenige geeignete Testzentren gibt, führt dies zu Verzögerungen bei der Diagnose. ⓘ
Am 29. November 2014 wurde über einen neuen 15-minütigen Ebola-Test berichtet, der, wenn er erfolgreich ist, "den Patienten nicht nur eine bessere Überlebenschance gibt, sondern auch die Übertragung des Virus auf andere Menschen verhindert." Das neue Gerät, das etwa die Größe eines Laptops hat und solarbetrieben ist, ermöglicht die Durchführung von Tests in entlegenen Gebieten. ⓘ
Am 29. Dezember 2014 genehmigte die US-Arzneimittelbehörde (FDA) den LightMix Ebola Zaire rRT-PCR-Test für Patienten mit Ebola-Symptomen. ⓘ
Krankheitsmodelle
Tiermodelle und insbesondere nichtmenschliche Primaten werden zur Untersuchung verschiedener Aspekte der Ebola-Viruserkrankung eingesetzt. Die Entwicklungen in der Organ-on-a-Chip-Technologie haben zu einem Chip-basierten Modell für das hämorrhagische Ebola-Syndrom geführt. ⓘ
Krankheitsentstehung
Übertragung
Der Erreger kann von erkrankten Menschen (durch Körperflüssigkeiten), von Tieren (einschließlich des regional üblichen „Buschfleischs“) und von kontaminierten Gegenständen auf den Menschen übertragen werden. Grundsätzlich lassen sich diese Infektionswege primär durch Desinfektion von Gegenständen und Verzicht auf „Buschfleisch“, sekundär durch Isolierung der Erkrankten und Schutzkleidung für pflegende Angehörige und medizinisches Personal zuverlässig ausschalten. Nicht in allen Gegenden sind allerdings hierfür die nötigen Voraussetzungen erfüllt. ⓘ
Heilungsaussicht
Prognose
Ebolafieber verläuft oft tödlich. Die Todesrate variierte je nach Ausbruch und Virusvariante zwischen 25 und 90 % (siehe Ursache). Ein laborchemischer Prädiktor ist die Menge der durch PCR im Blut nachgewiesenen Virus-RNA. Bei Patienten, welche schließlich an der Krankheit verstarben, war diese um den Faktor 100 (rund 2 Log-Stufen) höher. An der Spezies Zaire-Ebolavirus konnte nachgewiesen werden, dass bei Überlebenden des Virus eine gut regulierte Immunantwort auf das Virus stattfindet, während bei Todesopfern eine defiziente Immunantwort mit einer Überaktivierung an Makrophagen und Monozyten vorherrscht. Als Marker für das Überleben wurden Interleukin-1β (IL-1β) und Interleukin-6 (IL-6) identifiziert. Als Marker für eine defiziente Immunantwort konnten Interleukin-10 (IL-10), IL1RA und Neopterin identifiziert werden. Bezüglich der klinischen Erscheinungen ist das Auftreten von Fieber und die Höhe der Körpertemperatur nicht für die Vorhersage des Krankheitsverlaufs geeignet. ⓘ
Zeitlicher Verlauf
Während der Epidemie 2014 wurden am Kenema-Staatskrankenhaus in Sierra Leone Daten zum zeitlichen Verlauf der Krankheit aufgezeichnet. Dabei handelt es sich um eine kleine Gruppe von Patienten, je nach Art des Aufzeichnungszeitpunktes zwischen 39 und 63 Patienten. Die Angaben erfolgen als Mittelwert plus bzw. minus Standardfehler. Demnach vergingen 5,7 ± 0,5 Tage vom Auftreten der ersten Symptome bis zur Einweisung bzw. Aufnahme im Krankenhaus. Bei Patienten, bei denen die Ebola-Viruskrankheit tödlich verlief, lagen 9,8 ± 0,7 Tage zwischen dem Auftreten der ersten Symptome und dem Tod. Bei den Patienten, die die Krankheit überlebten, vergingen 21,3 ± 2,6 Tage zwischen dem Auftreten der ersten Symptome und der Entlassung aus dem Krankenhaus. ⓘ
Folgeerkrankungen
Wird die Erkrankung überlebt, können in der Rekonvaleszenz Komplikationen auftreten – beschrieben wurden Psychosen, Myelitis (Rückenmarksentzündung), Hepatitis (Leberentzündung) und Uveitis (Regenbogenhautentzündung). Die Rückenmarksentzündung kann wiederum zu einer Querschnittlähmung führen. ⓘ
Präventions- und Bekämpfungsmaßnahmen
Präventionsmaßnahmen während der Behandlung
Begleitend zur Behandlung infizierter Patienten sind auch Reinigungs- und Desinfektionsmaßnahmen anzuwenden, um die Übertragung durch kontaminierte Gegenstände und Oberflächen zu unterbinden. Dies dient dem Schutz des medizinischen Personals oder der Angehörigen. Das Robert Koch-Institut empfiehlt für die Desinfektion von Oberflächen wie auch für die Händedesinfektion Mittel mit dem Wirkungsbereich „begrenzt viruzid“ bzw. „viruzid“. Listen mit geeigneten Desinfektionsmitteln sind beim RKI oder beim Verbund für Angewandte Hygiene (VAH) erhältlich. Für den Fall eines möglichen Kontakts mit dem Virus sind zur postexpositionellen Prophylaxe (PEP) Maßnahmen zur Haut- und Schleimhautdesinfektion nötig. Nach Angaben des RKI sollte analog der Deutsch-Österreichischen Leitlinien zur HIV-PEP vorgegangen werden. Ebenso muss das medizinische Personal über eine persönliche Schutzausrüstung verfügen (siehe Übertragung des Ebolavirus). ⓘ
Umgang mit Erkrankten und Krankheitsverdächtigen
Bei Patienten, die möglicherweise an Ebolafieber erkrankt sind, ist umgehend zu prüfen, ob es sich um einen begründeten Verdachtsfall handelt (siehe Abschnitt Faktoren der Pathogenese). Das Robert Koch-Institut empfiehlt, den Patienten bis zur Entscheidung im derzeitigen Umfeld zu belassen, weitere Personen (medizinisches Personal oder Angehörige) sollen einen Mindestabstand von einem Meter einhalten oder Schutzkleidung tragen. Sobald klar ist, dass es sich um einen begründeten Verdachtsfall handelt, soll die Isolierung des Patienten in einem dafür eingerichteten Behandlungszentrum erfolgen. Die Infektion ist durch eine Labordiagnostik zu bestätigen. Falls der Zustand des Patienten eine sofortige Behandlung erfordert, darf er in ein Krankenhaus der Regelversorgung eingewiesen werden, unter Beachtung der Regeln des Barrier Nursing (übersetzt etwa „Krankenpflege mit Absperrung“). Das Prinzip des „Barrier Nursing“ ist die Beachtung von drei Zonen beim Umgang mit hoch kontagiösen Krankheitserregern. Im ersten Bereich erfolgt die Behandlung des Patienten, hier muss Schutzkleidung getragen werden. Das Zimmer oder die Station ist nur über einen Schleusenbereich zu betreten. In dieser zweiten Zone erfolgt die Dekontamination der Schutzkleidung nach Verlassen des Behandlungsraums, um Infektionen zu vermeiden. Im dritten Bereich findet die Unterstützung des medizinischen Personals statt. Bei Transportfähigkeit ist die Verlegung in ein Kompetenz- und Behandlungszentrum anzustreben. ⓘ
Weiterhin müssen alle Kontaktpersonen gefunden werden, die direkten Kontakt mit dem Erkrankten hatten oder mit infektiösem Material des Erkrankten in Kontakt gekommen sind. Das Gesundheitsamt ermittelt die Kontaktpersonen und übernimmt eine Einschätzung ihres Expositionsrisiko. Nach dem deutschen Infektionsschutzgesetz (IfSG) kann dabei unter anderem eine Beobachtung (§ 29 IfSG) oder eine Quarantäne (§ 30 IfSG) angeordnet werden. Durch diese Schutzmaßnahmen (§ 28 IfSG) soll die Verbreitung übertragbarer Krankheiten verhindert werden, sie stellen einen zulässigen Eingriff in die im Grundgesetz für die Bundesrepublik Deutschland festgelegten Grundrechte (z. B. Freiheit der Person) dar. Nach den Empfehlungen des RKI soll bei Kontaktpersonen 21 Tage (Inkubationszeit) lang regelmäßig überwacht werden, ob klinische Erscheinungen (insbesondere Fieber) oder unspezifische Symptome auftreten. Wenn dies der Fall ist, gelten die für begründete Verdachtsfälle beschriebenen Maßnahmen. ⓘ
Maßnahmen im Umfeld
Das Umfeld der Patienten ist bei Bestätigung eines Ebolafieberfalls zu desinfizieren, dies gilt beispielsweise für die Wohnung der Person oder Bereiche, in denen die Behandlung stattgefunden hat. Die Rechtsgrundlage in Deutschland für diese „besonderen Maßnahmen“ ist § 17 IfSG. Für den Umgang mit Haustieren von an Ebolafieber Erkrankten gibt es zurzeit keine Empfehlung des RKI. Für die USA wurden im Rahmen der Ebolafieber-Epidemie 2014 Empfehlungen durch die CDC veröffentlicht. Im Fall der in Spanien im Oktober 2014 infizierten Krankenschwester wurde ihr Hund vorsorglich getötet. ⓘ
Das Robert Koch-Institut hat ein Merkblatt mit detaillierten Informationen über Desinfektionsmaßnahmen bei einem begründeten Ebolafieber-Verdachtsfall veröffentlicht. Darin wird unter anderem auch die Wäschedesinfektion beschrieben. Während der Behandlung der Patienten sollte Einmalwäsche verwendet werden. Diese, aber auch Kleidungsstücke und sonstige Wäsche des Erkrankten, die möglicherweise kontaminiert sind, müssen einer geeigneten Abfallentsorgung zugeführt werden. ⓘ
Alle Abfälle, welche bei der Versorgung eines begründeten Ebolafieber-Verdachtsfalls anfallen, müssen durch eine fachgerechte Abfallentsorgung inaktiviert werden. Neben dem Infektionsschutzgesetz sind auch die Vorgaben der Biostoffverordnung (BioStoffV) zu beachten, insbesondere die in Anhang II BioStoffV festgelegten Schutzmaßnahmen für die Schutzstufen 2, 3 und 4. Diese Schutzmaßnahmen sind für Einrichtungen des Gesundheitsdienstes zwar nicht direkt vorgeschrieben, der Arbeitgeber hat jedoch geeignete Maßnahmen daraus auszuwählen, um Beschäftigte und andere Personen zu schützen (§ 11 BioStoffV). Üblicherweise sind kontaminierte feste und flüssige Abfälle vor der endgültigen Entsorgung durch physikalische oder chemische Verfahren zu inaktivieren (Anhang II 1 zur BioStoffV). ⓘ
In amerikanischen Krankenhäusern fallen pro Patient und Tag typischerweise 8 Fässer mit je 250 Liter Fassungsvermögen an Sondermüll an, da sämtliche Materialien, die in die Nähe des Patienten gelangt sind, entsorgt werden müssen. ⓘ
Maßnahmen bei Todesfällen
Auch für den Fall, dass ein an Ebolafieber Erkrankter stirbt, existieren RKI-Empfehlungen. Wenn eine Obduktion erforderlich ist, soll sie nur unter Bedingungen der Schutzstufe 4 durch besonders qualifiziertes Personal erfolgen. Der Leichnam wird in eine flüssigkeitsdichte Plastikhülle überführt, die in einen verschließbaren und von außen desinfizierten Sarg gelegt wird. Dessen Aufbewahrung muss in einem gesicherten und entsprechend gekennzeichneten Bereich, vorzugsweise einem Kühlraum, erfolgen. Die Bestatter sind über das Infektionsrisiko bei ungeschütztem Kontakt mit dem Leichnam zu informieren. Eine Feuerbestattung (Kremation) wird empfohlen. ⓘ
Immunität
Eine serologische Untersuchung von 4349 Menschen in Gabun zeigt eine hohe Prävalenz von Antikörpern gegen die Virusspezies Zaire-Ebolavirus (früher als ZEBOV, aktuell als EBOV abgekürzt). Mit Hilfe des ELISA-Verfahrens wurden Blutproben untersucht, und bei 15,3 % der Proben wurde ein gegen EBOV gerichtetes Immunglobulin G (IgG) nachgewiesen. Weitere Untersuchungen zeigen, dass es sich um eine humorale und eine zelluläre Immunantwort handelt. Die untersuchten Personen leben sowohl in Gebieten, in denen es bereits Ausbrüche von Ebolafieber gab, wie auch in Gebieten, in denen bisher keine Erkrankungen registriert wurden. Eine Schlussfolgerung der Studie ist, dass sie durch Kontakt mit dem Virus eine Immunität erlangt haben, ohne dass bei ihnen die Infektionskrankheit Ebolafieber diagnostizierbar war. Der Kontakt zu Wildtieren als Wirt ist eine Möglichkeit für einen Kontakt mit dem Ebolavirus, erklärt jedoch nicht die hohe Prävalenz. Stattdessen wird angenommen, dass die Personen über Früchte, die mit dem Speichel der entsprechenden Tiere, wie z. B. Fledermäusen kontaminiert waren, mit dem Virus in Berührung gekommen sind. Die Frage, ob ein Mensch durch eine überstandene Ebolafieber-Erkrankung zumindest gegen die infektionsauslösende Ebolavirus-Spezies immun ist, wird durch die Studie nicht geklärt. ⓘ
Ausbrüche
Epidemie 2014 in Westafrika
Finanzielle Hilfen
Am 4. August 2014 gab die Weltbank bekannt, den betroffenen Ländern Guinea, Liberia und Sierra Leone durch eine Nothilfe bis zu 200 Mio. US-Dollar (149 Mio. Euro) zur Verfügung zu stellen. Ebenfalls finanzielle Hilfen wurden von der Afrikanischen Entwicklungsbank (60 Mio. US-Dollar) und der WHO (100 Mio. US-Dollar) zugesagt. ⓘ
Durch Veruntreuung von mindestens fünf Millionen Euro an Ebola-Geldern entstanden erhebliche finanzielle Schäden. So sind laut einem Finanzprüfungsbericht fast zwei Millionen der Rot-Kreuz-Spenden durch Mitarbeiter der Internationalen Rotkreuz- und Rothalbmond-Bewegung in Sierra Leone mit Hilfe von Bankangestellten hinterzogen worden. Durch überhöhte Preise für Hilfsgüter und maßlose Personalkosten gingen in Liberia etwa zwei Millionen Euro verloren. Für die Zollabfertigung in Guinea wurde eine Million Euro zu viel abgerechnet. Weitere Untersuchungen waren 2017 noch nicht abgeschlossen. ⓘ