Koma
| Koma ⓘ | |
|---|---|
| Fachgebiet | Neurologie, Psychiatrie |
| Symptome | Unbewusstheit |
| Komplikationen | Anhaltender vegetativer Zustand, Tod |
| Dauer | Kann von einigen Tagen bis zu mehreren Jahren variieren (die längste aufgezeichnete Dauer beträgt 42 Jahre) |
Ein Koma ist ein tiefer Zustand anhaltender Bewusstlosigkeit, in dem eine Person nicht geweckt werden kann, nicht normal auf schmerzhafte Reize, Licht oder Geräusche reagiert, keinen normalen Wach-Schlaf-Zyklus hat und keine freiwilligen Handlungen ausführt. Koma-Patienten sind nicht wach und können weder bewusst fühlen noch sprechen oder sich bewegen. Komas können natürliche Ursachen haben, aber auch medizinisch herbeigeführt werden. ⓘ
Klinisch gesehen kann ein Koma definiert werden als die Unfähigkeit, einem einschrittigen Befehl konsequent zu folgen. Es kann auch definiert werden als ein Wert von ≤ 8 auf der Glasgow Coma Scale (GCS), der ≥ 6 Stunden anhält. Damit ein Patient das Bewusstsein aufrechterhalten kann, müssen die Komponenten Wachsamkeit und Bewusstsein erhalten bleiben. Wachheit beschreibt den quantitativen Grad des Bewusstseins, während Bewusstsein sich auf die qualitativen Aspekte der durch den Kortex vermittelten Funktionen bezieht, einschließlich kognitiver Fähigkeiten wie Aufmerksamkeit, Sinneswahrnehmung, explizites Gedächtnis, Sprache, Ausführung von Aufgaben, zeitliche und räumliche Orientierung und Realitätsurteil. Aus neurologischer Sicht wird das Bewusstsein durch die Aktivierung der Großhirnrinde - der grauen Substanz, die die äußere Schicht des Gehirns bildet - und durch das retikuläre aktivierende System (RAS), eine Struktur im Hirnstamm, aufrechterhalten. ⓘ
| Klassifikation nach ICD-10 | |
|---|---|
| R40.2 | Koma, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Das Koma, lateinisch Coma (von altgriechisch κῶμα ‚tiefer Schlaf‘) ist eine über längere Zeit bestehende völlige Bewusstlosigkeit. In der Medizin ist ein voll ausgeprägtes Koma die schwerste Form einer quantitativen Bewusstseinsstörung, bei der ein Patient auch durch starke äußere Stimuli, wie wiederholte Schmerzreize, nicht geweckt werden kann. Ist dieser Zustand nicht voll ausgeprägt, spricht man von Sopor (Präkoma). ⓘ
Das Koma ist ein Symptom (Krankheitszeichen) und keine Krankheit. In der internationalen Klassifikation der Gesundheitsstörungen (ICD-10) wurde es daher in die Rubrik „R“ (Symptome und Befunde) eingeordnet (R40.2). Das Koma ist Ausdruck einer schweren Störung der Großhirnfunktion und zumeist lebensbedrohend. Die weitere Entwicklung (Prognose) des Komatösen ist von der zugrunde liegenden Erkrankung und medizinischen Versorgung abhängig. ⓘ
Etymologie
Der Begriff "Koma", abgeleitet vom griechischen κῶμα koma, was Tiefschlaf bedeutet, wurde bereits im hippokratischen Korpus (Epidemica) und später von Galen (zweites Jahrhundert n. Chr.) verwendet. Danach wurde er in der bekannten Literatur bis zur Mitte des 17. Jahrhunderts kaum noch verwendet. Der Begriff findet sich in Thomas Willis' (1621-1675) einflussreichem Werk De anima brutorum (1672) wieder, in dem Lethargie (krankhafter Schlaf), Koma" (schwerer Schlaf), Carus (Entzug der Sinne) und Apoplexie (in die sich Carus verwandeln kann und die er in der weißen Substanz lokalisiert) erwähnt werden. Der Begriff carus stammt ebenfalls aus dem Griechischen, wo er in den Wurzeln mehrerer Wörter zu finden ist, die einschläfernd oder schläfrig bedeuten. Er findet sich noch immer in der Wurzel des Begriffs "Karotis". Thomas Sydenham (1624-89) erwähnte den Begriff "Koma" in mehreren Fieberfällen (Sydenham, 1685). ⓘ
Anzeichen und Symptome
Allgemeine Symptome einer Person im komatösen Zustand sind:
- Unfähigkeit, die Augen willentlich zu öffnen
- Ein nicht vorhandener Schlaf-Wach-Rhythmus
- Fehlende Reaktion auf körperliche (schmerzhafte) oder verbale Reize
- Unterdrückte Hirnstammreflexe, z. B. Pupillen, die nicht auf Licht reagieren
- Unregelmäßige Atmung
- Werte zwischen 3 und 8 auf der Glasgow Coma Scale ⓘ
Ursachen
Viele Arten von Problemen können ein Koma auslösen. Vierzig Prozent der komatösen Zustände sind auf eine Drogenvergiftung zurückzuführen. Bestimmter Drogenkonsum unter bestimmten Bedingungen kann die synaptische Funktion im aufsteigenden retikulären aktivierenden System (ARAS) schädigen oder schwächen und verhindern, dass das System ordnungsgemäß funktioniert, um das Gehirn zu erwecken. Sekundäre Wirkungen von Drogen, zu denen eine abnorme Herzfrequenz und ein abnormaler Blutdruck sowie eine abnormale Atmung und Schweißbildung gehören, können die Funktion des ARAS ebenfalls indirekt beeinträchtigen und zu einem Koma führen. Da bei einem großen Teil der Komapatienten eine Medikamentenvergiftung die Ursache ist, testen die Krankenhäuser zunächst alle Komapatienten, indem sie die Pupillengröße und die Augenbewegung über den vestibulären Augenreflex beobachten. (Siehe Diagnose unten.) ⓘ
Die zweithäufigste Ursache des Komas, die etwa 25 % der Fälle ausmacht, ist Sauerstoffmangel, der in der Regel auf einen Herzstillstand zurückzuführen ist. Das zentrale Nervensystem (ZNS) benötigt viel Sauerstoff für seine Neuronen. Sauerstoffmangel im Gehirn, auch Hypoxie genannt, führt dazu, dass Natrium und Kalzium von außerhalb der Neuronen abnehmen und intrazelluläres Kalzium zunimmt, was die Kommunikation der Neuronen beeinträchtigt. Sauerstoffmangel im Gehirn führt auch zu ATP-Entzug und Zellzerfall durch Schädigung des Zytoskeletts und der Stickstoffoxidproduktion. ⓘ
Zwanzig Prozent der komatösen Zustände resultieren aus den Begleiterscheinungen eines Schlaganfalls. Bei einem Schlaganfall wird der Blutfluss zu einem Teil des Gehirns eingeschränkt oder blockiert. Ein ischämischer Schlaganfall, eine Hirnblutung oder ein Tumor können eine Einschränkung des Blutflusses verursachen. Die mangelnde Durchblutung der Gehirnzellen verhindert, dass die Neuronen mit Sauerstoff versorgt werden, was zur Folge hat, dass die Zellen zerstört werden und absterben. Mit dem Absterben der Gehirnzellen verschlechtert sich das Hirngewebe weiter, was die Funktion des ARAS beeinträchtigen kann. ⓘ
Die restlichen 15 % der komatösen Fälle sind auf Traumata, übermäßigen Blutverlust, Unterernährung, Unterkühlung, Hyperthermie, Hyperammonämie, abnorme Glukosespiegel und viele andere biologische Störungen zurückzuführen. Außerdem zeigen Studien, dass 1 von 8 Patienten mit einem Schädel-Hirn-Trauma einen komatösen Zustand erleidet. ⓘ
Primäre Gehirn-Erkrankungen
- Schlaganfall (Gefäßverschluss oder Blutung)
- plötzliches Ereignis, Koma überwiegend bei Hirnstammschädigung
- Hirnblutungen können zur Bewusstlosigkeit führen, wenn sie den Hirnstamm direkt oder über eine generelle Druckerhöhung im Schädel schädigen.
- Schädel-Hirn-Trauma
- Koma besonders bei Hirnstammschädigung
- Meningitis / Enzephalitis
- entzündliche Erkrankung, meist mit hohem Fieber
- Entwicklung eines Komas, meist über Stunden
- epileptischer Anfall
- plötzliches Ereignis, meist spontane Erholung
- Hirntumor
- langsame Entwicklung – Koma meist durch erhöhten Hirndruck ⓘ
Stoffwechselstörung – metabolisches Koma
- Zuckerstoffwechselstörung
- Unterzuckerung (Hypoglykämie)
- Überzuckerung (Hyperglykämie, diabetisches Koma, siehe Diabetes mellitus)
- Sauerstoffmangel (Hypoxie, Hypoxämie) oder CO2-Überschuss im Blut (Hyperkapnie)
- bei Sauerstoffaufnahmestörung (Atemwege, Lunge)
- bei Kreislaufversagen (nach wenigen Sekunden)
- Niereninsuffizienz (urämisches Koma, Coma uraemicum)
- Leberinsuffizienz (hepatisches Koma, Coma hepaticum)
- andere metabolische Ursachen (angeborene Stoffwechselstörungen usw.)
- hormonelle Ursachen (Hypophyseninsuffizienz, Nebenniereninsuffizienz, Myxödemkoma usw.) ⓘ
Stromschlag
- Stromunfall ⓘ
Vergiftungen
- als Unfall (akzidentell)
- durch Drogen (z. B. Alkohol, Rauschmittel)
- medizinisch erwünscht (Sedierung, Narkose, „künstliches Koma“) ⓘ
Pathophysiologie
Eine Schädigung der Großhirnrinde oder des retikulären aktivierenden Systems (RAS) reicht aus, um einen Menschen ins Koma zu versetzen. ⓘ
Die Großhirnrinde ist die äußere Schicht des Nervengewebes im Großhirn des Gehirns. Die Großhirnrinde besteht aus grauer Substanz, die sich aus den Kernen der Neuronen zusammensetzt, während der innere Teil des Großhirns aus weißer Substanz besteht und sich aus den Axonen der Neuronen zusammensetzt. Die weiße Substanz ist für die Wahrnehmung, die Weiterleitung des sensorischen Inputs über die Thalamusbahn und viele andere neurologische Funktionen, einschließlich des komplexen Denkens, verantwortlich. ⓘ
Das RAS hingegen ist eine primitivere Struktur im Hirnstamm, zu der auch die Retikularformation (RF) gehört. Das RAS besteht aus zwei Bahnen, der aufsteigenden und der absteigenden Bahn. Die aufsteigende Bahn, das aufsteigende retikuläre Aktivierungssystem (ARAS), besteht aus einem System von Acetylcholin produzierenden Neuronen und dient der Erregung und dem Aufwachen des Gehirns. Die Erregung des Gehirns beginnt im RF, geht über den Thalamus und gelangt schließlich zur Großhirnrinde. Jede Beeinträchtigung der Funktion des ARAS, eine neuronale Dysfunktion, entlang des oben genannten Erregungswegs verhindert, dass der Körper seine Umgebung wahrnimmt. Ohne die Erregungs- und Bewusstseinszentren kann der Körper nicht erwachen und bleibt in einem komatösen Zustand. ⓘ
Der Schweregrad und die Art des Auftretens des Komas hängen von der zugrunde liegenden Ursache ab. Es gibt zwei Hauptunterteilungen des Komas: strukturelles und diffuses neuronales Koma. Eine strukturelle Ursache wird beispielsweise durch eine mechanische Kraft hervorgerufen, die zu einer Zellschädigung führt, wie etwa physischer Druck oder eine Blockade der neuronalen Übertragung. Eine diffuse Ursache hingegen beschränkt sich auf Störungen der Zellfunktionen, die unter die Untergruppe der metabolischen oder toxischen Ursachen fallen. Toxinbedingte Komas werden durch extrinsische Substanzen verursacht, während stoffwechselbedingte Komas durch intrinsische Prozesse wie die Wärmeregulation des Körpers oder ionische Ungleichgewichte (z. B. Natrium) verursacht werden. Schwere Hypoglykämie (Unterzuckerung) oder Hyperkapnie (erhöhter Kohlendioxidgehalt im Blut) sind Beispiele für eine metabolisch bedingte diffuse neuronale Dysfunktion. Hypoglykämie oder Hyperkapnie führen zunächst zu leichter Unruhe und Verwirrung, gehen aber in Obtundation, Stupor und schließlich in vollständige Bewusstlosigkeit über. Im Gegensatz dazu kann das Koma infolge eines schweren Schädel-Hirn-Traumas oder einer Subarachnoidalblutung sofort eintreten. Die Art des Einsetzens kann daher ein Hinweis auf die zugrunde liegende Ursache sein. ⓘ
Strukturelle und diffuse Ursachen des Komas sind nicht voneinander zu trennen, da die eine Ursache in manchen Situationen zur anderen führen kann. So kann ein Koma, das durch einen diffusen Stoffwechselprozess wie eine Hypoglykämie ausgelöst wird, zu einem strukturellen Koma führen, wenn es nicht behoben wird. Ein anderes Beispiel ist, wenn ein Hirnödem, eine diffuse Funktionsstörung, zu einer Ischämie des Hirnstamms, einem strukturellen Problem, führt, weil die Durchblutung des Gehirns blockiert ist. ⓘ
Diagnose
Obwohl die Diagnose des Komas einfach ist, kann die Untersuchung der Ursache für den Ausbruch des Komas eine Herausforderung darstellen. Nachdem die Atemwege, die Atmung und der Kreislauf des Patienten stabilisiert wurden (das grundlegende ABC), werden verschiedene diagnostische Tests wie körperliche Untersuchungen und bildgebende Verfahren (CT, MRT usw.) durchgeführt, um die Ursache des Komas zu ermitteln. ⓘ
Wenn eine bewusstlose Person in ein Krankenhaus eingeliefert wird, wendet das Krankenhaus eine Reihe von diagnostischen Schritten an, um die Ursache der Bewusstlosigkeit zu ermitteln. Laut Young sollten bei einem Patienten, der möglicherweise im Koma liegt, die folgenden Schritte unternommen werden:
- Durchführung einer allgemeinen Untersuchung und Überprüfung der Krankengeschichte
- Vergewissern Sie sich, dass sich der Patient tatsächlich in einem komatösen Zustand befindet und nicht in einem Locked-in-Zustand oder einer psychogenen Reaktionsunfähigkeit. Patienten mit Locked-in-Syndrom zeigen freiwillige Augenbewegungen, während Patienten mit psychogenem Koma einen aktiven Widerstand gegen das passive Öffnen der Augenlider zeigen, wobei sich die Augenlider abrupt und vollständig schließen, wenn das angehobene Oberlid losgelassen wird (und nicht langsam, asymmetrisch und unvollständig, wie es bei organisch bedingten Komas der Fall ist).
- Ermitteln Sie die Stelle im Gehirn, die das Koma verursacht (z. B. Hirnstamm, Hinterhirn...) und beurteilen Sie den Schweregrad des Komas mit der Glasgow Coma Scale
- Blutuntersuchung, um festzustellen, ob Drogen im Spiel waren oder ob es sich um eine Folge von Hypoventilation/Hyperventilation handelt
- Überprüfen Sie die Serumwerte von Glukose, Kalzium, Natrium, Kalium, Magnesium, Phosphat, Harnstoff und Kreatinin.
- Durchführung von Hirnscans zur Beobachtung abnormaler Hirnfunktionen mittels CT- oder MRT-Scans
- Weiteres Überwachen der Gehirnströme und Erkennen von Krampfanfällen des Patienten mittels EEG ⓘ
Erste Bewertung
Bei der Erstbeurteilung des Komas wird der Bewusstseinszustand üblicherweise anhand der AVPU-Skala (wach, stimmliche Reize, schmerzhafte Reize, nicht ansprechbar) beurteilt, indem spontane Handlungen gezeigt werden und die Reaktion des Patienten auf stimmliche und schmerzhafte Reize bewertet wird. Aufwändigere Skalen, wie die Glasgow Coma Scale, quantifizieren die Reaktionen einer Person, wie z. B. das Öffnen der Augen, Bewegungen und verbale Reaktionen, um das Ausmaß der Hirnverletzung zu ermitteln. Der Wert des Patienten kann von 3 (schwere Hirnverletzung und Tod) bis 15 (leichte oder keine Hirnverletzung) reichen. ⓘ
Bei Personen mit tiefer Bewusstlosigkeit besteht die Gefahr des Erstickens, da die Kontrolle über die Muskeln im Gesicht und im Rachen nicht mehr gegeben ist. Daher werden Personen, die mit Koma in ein Krankenhaus eingeliefert werden, in der Regel auf dieses Risiko hin untersucht ("Atemwegsmanagement"). Wird das Erstickungsrisiko als hoch eingestuft, können die Ärzte verschiedene Vorrichtungen (z. B. einen oropharyngealen Atemweg, einen nasopharyngealen Atemweg oder einen endotrachealen Tubus) zur Sicherung der Atemwege verwenden. ⓘ
Bildgebung und Tests
Die Bildgebung umfasst im Wesentlichen eine Computertomographie (CAT oder CT) des Gehirns oder eine Kernspintomographie (MRT), die durchgeführt wird, um bestimmte Ursachen für das Koma festzustellen, wie z. B. eine Hirnblutung oder eine Herniation der Hirnstrukturen. Spezielle Tests wie ein EEG können ebenfalls viel über das Aktivitätsniveau der Hirnrinde aussagen, z. B. über die semantische Verarbeitung, das Vorhandensein von Anfällen, und sind wichtige verfügbare Instrumente nicht nur für die Bewertung der kortikalen Aktivität, sondern auch für die Vorhersage der Wahrscheinlichkeit, dass der Patient wieder erwacht. Die autonomen Reaktionen wie die Hautleitfähigkeitsreaktion können auch weitere Erkenntnisse über die emotionale Verarbeitung des Patienten liefern. ⓘ
Bei der Behandlung traumatischer Hirnverletzungen (TBI) haben sich vier Untersuchungsmethoden als nützlich erwiesen: Schädelröntgen, Angiografie, Computertomografie (CT) und Magnetresonanztomografie (MRT). Das Schädelröntgen kann lineare Frakturen, Impressionsfrakturen (Ausdrucksfrakturen) und Berstungsfrakturen erkennen. Eine Angiografie wird in seltenen Fällen bei Schädel-Hirn-Traumata eingesetzt, z. B. bei Verdacht auf ein Aneurysma, eine Karotissinusfistel, einen traumatischen Gefäßverschluss oder eine Gefäßdissektion. Mit einem CT können Veränderungen der Dichte des Hirngewebes und Blutungen wie subdurale und intrazerebrale Blutungen festgestellt werden. MRTs sind in Notfällen nicht die erste Wahl, da die Scanzeiten lang sind und Frakturen nicht so gut erkannt werden können wie mit einem CT. MRTs werden für die Darstellung von Weichteilen und Läsionen in der hinteren Schädelgrube verwendet, die mit der CT nicht gefunden werden können. ⓘ
Körperbewegungen
Beurteilung der Funktion des Hirnstamms und der Hirnrinde durch spezielle Reflextests wie den Okulozephalen Reflextest (Puppenaugen-Test), den Okulovestibulären Reflextest (Kaltkalorik-Test), den Hornhautreflex und den Würgereflex. Die Reflexe sind ein guter Indikator dafür, welche Hirnnerven noch intakt und funktionsfähig sind, und stellen einen wichtigen Teil der körperlichen Untersuchung dar. Aufgrund des bewusstlosen Zustands des Patienten kann nur eine begrenzte Anzahl von Nerven beurteilt werden. Dazu gehören die Hirnnerven Nummer 2 (CN II), Nummer 3 (CN III), Nummer 5 (CN V), Nummer 7 (CN VII) sowie die Hirnnerven 9 und 10 (CN IX, CN X). ⓘ
| Art des Reflexes | Beschreibung ⓘ |
|---|---|
| Okulozephaler Reflex | Der okulozephale Reflex, auch als Puppenauge bekannt, wird zur Beurteilung der Integrität des Hirnstamms durchgeführt.
|
| Pupillarer Lichtreflex | Die Reaktion der Pupillen auf Licht ist wichtig, da sie auf eine intakte Netzhaut und Hirnnerv Nummer 2 (CN II) hinweist.
|
| Okulovestibulärer Reflex (Kalorischer Kältetest) |
Der kalorische Reflextest bewertet ebenfalls die Funktion der Hirnrinde und des Hirnstamms
|
| Kornealreflex | Mit dem Hornhautreflex wird die ordnungsgemäße Funktion des Nervus trigeminus (CN 5) und des Nervus facialis (CN 7) beurteilt, und er ist bereits im Säuglingsalter vorhanden.
|
| Würgereflex | Der Würgereflex oder Pharynxreflex ist in der Medulla zentriert und besteht aus der reflexiven motorischen Reaktion der Rachenhebung und -verengung mit Zurückziehen der Zunge als Reaktion auf sensorische Stimulation der Rachenwand, der hinteren Zunge, der Mandeln oder der Faucialsäulen.
|
Der nächste Schritt ist die Beurteilung von Haltung und Körperbau. Dazu gehört die allgemeine Beobachtung der Haltung des Patienten. Bei komatösen Patienten sind häufig zwei stereotype Körperhaltungen zu beobachten. Die dekortikale Haltung ist eine stereotype Haltung, bei der der Patient die Arme an den Ellbogen gebeugt und zum Körper hin adduziert hat, während beide Beine gestreckt sind. Die dezerebrale Haltung ist eine stereotype Haltung, bei der die Beine in ähnlicher Weise gestreckt sind, die Arme aber ebenfalls gestreckt sind (im Ellenbogenbereich). Die Körperhaltung ist von entscheidender Bedeutung, da sie anzeigt, wo der Schaden im zentralen Nervensystem liegt. Eine dekortikale Haltung deutet auf eine Läsion (eine Schädigungsstelle) am oder oberhalb des roten Kerns hin, während eine dezerebrale Haltung auf eine Läsion am oder unterhalb des roten Kerns hinweist. Mit anderen Worten: Eine dekortikale Läsion liegt näher an der Hirnrinde, während eine dezerebrale Haltung darauf hinweist, dass die Läsion näher am Hirnstamm liegt. ⓘ
Pupillengröße
Die Beurteilung der Pupillengröße ist oft ein kritischer Teil der Untersuchung eines Komas, da sie Aufschluss über die Ursache des Komas geben kann; die folgende Tabelle ist ein technischer, medizinischer Leitfaden für häufige Pupillenbefunde und ihre möglichen Interpretationen:
| Pupillengrößen (linkes Auge vs. rechtes Auge) | Mögliche Deutung ⓘ |
|---|---|
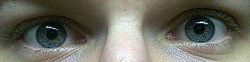 |
Normales Auge mit zwei gleich großen und auf Licht reagierenden Pupillen. Dies bedeutet, dass der Patient wahrscheinlich nicht im Koma liegt und wahrscheinlich lethargisch ist, unter Drogeneinfluss steht oder schläft. |
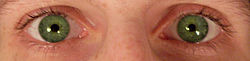 |
"Punktförmige Pupillen deuten auf eine Überdosis Heroin oder Opiate hin, die für das Koma des Patienten verantwortlich sein können. Die stechenden Pupillen reagieren noch beidseitig auf Licht (in beiden Augen, nicht nur in einem). Eine andere Möglichkeit ist eine Schädigung der Pons. |
 |
Eine Pupille ist geweitet und reagiert nicht, während die andere normal ist (in diesem Fall ist das rechte Auge geweitet, während das linke Auge normal groß ist). Dies könnte auf eine Schädigung des Nervus oculomotorius (Hirnnerv Nr. 3, CN III) auf der rechten Seite hindeuten oder ein Hinweis auf eine mögliche Gefäßbeteiligung sein. |
 |
Beide Pupillen sind geweitet und reagieren nicht auf Licht. Dies könnte auf eine Überdosierung bestimmter Medikamente, Unterkühlung oder schwere Anoxie (Sauerstoffmangel) zurückzuführen sein. |
Schweregrad
Ein Koma kann als (1) supratentoriell (oberhalb des Tentorium cerebelli), (2) infratentoriell (unterhalb des Tentorium cerebelli), (3) metabolisch oder (4) diffus klassifiziert werden. Diese Einteilung hängt lediglich von der Position der ursprünglichen Schädigung ab, die das Koma verursacht hat, und korreliert nicht mit dem Schweregrad oder der Prognose. Der Schweregrad der Koma-Beeinträchtigung wird jedoch in mehrere Stufen eingeteilt. Die Patienten können diese Stufen durchlaufen oder auch nicht. In der ersten Stufe nimmt die Reaktionsfähigkeit des Gehirns ab, die normalen Reflexe gehen verloren, der Patient reagiert nicht mehr auf Schmerzen und kann nicht hören. ⓘ
Die Rancho-Los-Amigos-Skala ist eine komplexe Skala mit acht verschiedenen Stufen. Sie wird häufig in den ersten Wochen oder Monaten des Komas verwendet, wenn der Patient unter genauerer Beobachtung steht und der Wechsel zwischen den Stufen häufiger ist. ⓘ
Behandlung
Die Behandlung von Menschen im Koma hängt von der Schwere und der Ursache des komatösen Zustands ab. Bei der Einlieferung in eine Notaufnahme werden Komapatienten in der Regel sofort auf eine Intensivstation verlegt, wo die Aufrechterhaltung von Atmung und Kreislauf oberste Priorität hat. Die Stabilität von Atmung und Kreislauf wird durch Intubation, Beatmung, intravenöse Flüssigkeits- oder Blutverabreichung und andere unterstützende Maßnahmen aufrechterhalten. ⓘ
Fortgesetzte Pflege
Sobald ein Patient stabil ist und sich nicht mehr in unmittelbarer Gefahr befindet, kann sich die Priorität von der Stabilisierung des Patienten auf die Aufrechterhaltung seines körperlichen Wohlbefindens verlagern. Die Bewegung des Patienten alle 2 bis 3 Stunden durch Drehen auf die Seite ist entscheidend für die Vermeidung von Druckgeschwüren, die durch die Bettlägerigkeit entstehen. Die Bewegung von Patienten durch Physiotherapie hilft auch, Atelektase, Kontrakturen oder andere orthopädische Deformationen zu verhindern, die die Genesung eines Komapatienten beeinträchtigen würden. ⓘ
Auch Lungenentzündungen sind bei Komapatienten häufig, da sie nicht schlucken können, was zu einer Aspiration führen kann. Das Fehlen des Würgereflexes bei Komapatienten und die Verwendung einer Ernährungssonde können dazu führen, dass Speisen, Getränke oder andere feste organische Stoffe in den unteren Atemwegen (von der Luftröhre bis zur Lunge) hängen bleiben. Dieses Festsetzen von Stoffen in den unteren Atemwegen kann letztendlich zu einer Infektion führen, die eine Aspirationspneumonie zur Folge hat. ⓘ
Komapatienten können auch mit Unruhe oder Krampfanfällen zu kämpfen haben. Daher können weiche Stofffesseln verwendet werden, um zu verhindern, dass sie an Schläuchen oder Verbänden ziehen, und die Seitengitter am Bett sollten hochgezogen werden, um zu verhindern, dass die Patienten stürzen. ⓘ
Pflegekräfte
Das Koma löst bei den Familienangehörigen der betroffenen Patienten sowie bei den primären Pflegekräften, die sich um die Patienten kümmern, eine Vielzahl von emotionalen Reaktionen aus. Untersuchungen haben gezeigt, dass die Schwere der Verletzung, die zum Koma führt, keinen signifikanten Einfluss darauf hat, wie viel Zeit seit der Verletzung vergangen ist. Häufige Reaktionen wie Verzweiflung, Wut, Frustration und Verleugnung sind möglich. Der Schwerpunkt der Patientenbetreuung sollte auf dem Aufbau einer freundschaftlichen Beziehung zu den Familienmitgliedern oder Angehörigen eines komatösen Patienten sowie auf dem Aufbau eines Verhältnisses zum medizinischen Personal liegen. Obwohl der primären Pflegeperson eine große Bedeutung zukommt, können sekundäre Pflegepersonen eine unterstützende Rolle spielen, um die primäre Pflegeperson vorübergehend von ihren Aufgaben zu entlasten. ⓘ
Prognose
Das Koma kann mehrere Tage, in besonders extremen Fällen aber auch Jahre dauern. Einige Patienten erwachen allmählich aus dem Koma, andere gehen in einen vegetativen Zustand über, und wieder andere sterben. Einige Patienten, die in einen vegetativen Zustand eingetreten sind, erlangen wieder ein gewisses Maß an Bewusstsein; in einigen Fällen können sie über Jahre oder sogar Jahrzehnte im vegetativen Zustand verbleiben (die längste nachgewiesene Dauer beträgt 42 Jahre). ⓘ
Die prognostizierten Heilungschancen sind unterschiedlich, je nachdem, welche Techniken zur Messung des Schweregrads der neurologischen Schädigung des Patienten verwendet wurden. Vorhersagen über die Genesung beruhen auf statistischen Raten, die als Grad der Wahrscheinlichkeit ausgedrückt werden, dass die Person wieder gesund wird. Die Zeit ist der beste allgemeine Prädiktor für die Heilungschancen. Nach einem viermonatigen Koma, das durch eine Hirnschädigung verursacht wurde, beträgt die Wahrscheinlichkeit einer teilweisen Genesung beispielsweise weniger als 15 %, und die Wahrscheinlichkeit einer vollständigen Genesung ist sehr gering. ⓘ
Das Ergebnis von Koma und vegetativem Zustand hängt von der Ursache, dem Ort, der Schwere und dem Ausmaß der neurologischen Schädigung ab. Ein tieferes Koma allein bedeutet nicht zwangsläufig eine geringere Chance auf Genesung; ebenso wenig bedeutet ein milderes Koma eine höhere Chance auf Genesung. Die häufigste Ursache für den Tod einer Person im Wachkoma ist eine Sekundärinfektion wie z. B. eine Lungenentzündung, die bei Patienten auftreten kann, die über einen längeren Zeitraum hinweg ruhig liegen. ⓘ
Erholung
Menschen, die aus dem Koma erwachen, können eine Kombination aus körperlichen, geistigen und psychischen Problemen aufweisen, die besondere Aufmerksamkeit erfordern. Häufig wachen Komapatienten in einem Zustand tiefer Verwirrung auf und leiden unter Dysarthrie, der Unfähigkeit, Sprache zu artikulieren. Die Genesung erfolgt in der Regel allmählich. In den ersten Tagen wacht der Patient vielleicht nur für einige Minuten auf, mit fortschreitender Genesung nimmt die Dauer des Wachseins zu, und schließlich erlangt er das volle Bewusstsein zurück. Manche Patienten kommen jedoch nie über sehr einfache Reaktionen hinaus. ⓘ
Es gibt Berichte über Menschen, die nach langer Zeit aus dem Koma erwachen. Nach 19 Jahren in einem Zustand minimalen Bewusstseins begann Terry Wallis spontan zu sprechen und nahm seine Umgebung wieder wahr. ⓘ
Ein Mann mit Hirnschäden, der sechs Jahre lang in einem komaähnlichen Zustand gefangen war, wurde 2003 von Ärzten, die ihm tief im Gehirn Elektroden anlegten, wieder zu Bewusstsein gebracht. Mit dieser Methode, die als tiefe Hirnstimulation (DBS) bezeichnet wird, gelang es, den 38-jährigen Amerikaner mit einer traumatischen Hirnverletzung zur Kommunikation, zu komplexen Bewegungen und zum Essen zu erwecken. Aufgrund seiner Verletzungen befand er sich in einem Zustand minimalen Bewusstseins, der mit einem Koma vergleichbar ist, aber durch gelegentliche, aber kurze Anzeichen von Umwelt- und Selbstwahrnehmung gekennzeichnet ist, die Komapatienten fehlen. ⓘ
Gesellschaft und Kultur
Eine Studie von Dr. Eelco Wijdicks über die Darstellung von Komas in Filmen wurde im Mai 2006 in Neurology veröffentlicht. Dr. Wijdicks untersuchte 30 Filme (die zwischen 1970 und 2004 gedreht wurden), in denen Schauspieler in einem längeren Koma dargestellt wurden, und kam zu dem Schluss, dass nur zwei Filme den Zustand eines Komapatienten und die Qualen des Wartens auf das Erwachen eines Patienten korrekt wiedergeben: Reversal of Fortune (1990) und The Dreamlife of Angels (1998). Die übrigen 28 Filme wurden kritisiert, weil sie wundersame Erweckungen ohne bleibende Nebenwirkungen, unrealistische Darstellungen von Behandlungen und erforderlichen Geräten sowie komatöse Patienten, die muskulös und braungebrannt sind, zeigen. ⓘ
Bioethik
Eine Person, die im Koma liegt, befindet sich in einem unbewussten Zustand. Bei der Erörterung der metaphysischen und bioethischen Ansichten über das Koma kommen Perspektiven zu Persönlichkeit, Identität und Bewusstsein ins Spiel. ⓘ
Es wurde argumentiert, dass die Bewusstlosigkeit ebenso ethisch relevant und wichtig sein sollte wie ein Zustand des Bewusstseins und dass es eine metaphysische Unterstützung für die Bewusstlosigkeit als Zustand geben sollte. ⓘ
In den ethischen Diskussionen über Bewusstseinsstörungen (DOCs) werden in der Regel zwei Fähigkeiten als zentral angesehen: das Erleben von Wohlbefinden und das Haben von Interesse. Wohlbefinden kann im weitesten Sinne als positiver Effekt verstanden werden, der sich auf das bezieht, was das Leben (nach bestimmten Maßstäben) für das betreffende Individuum gut macht. Die einzige Bedingung für Wohlbefinden im weitesten Sinne ist die Fähigkeit, seine "Positivität" zu erleben. Da das Erleben von Positivität ein grundlegender emotionaler Prozess mit phylogenetischen Wurzeln ist, findet es wahrscheinlich auf einer völlig unbewussten Ebene statt und führt daher die Idee eines unbewussten Wohlbefindens ein. Die Fähigkeit, Interessen zu haben, ist daher von entscheidender Bedeutung für die Beschreibung von zwei Fähigkeiten, an denen es Komapatienten mangelt. Ein Interesse an einem bestimmten Bereich zu haben, kann als ein Interesse an etwas verstanden werden, das Einfluss darauf hat, was unser Leben in diesem Bereich gut macht. Ein Interesse ist das, was das Leben unter einem bestimmten Gesichtspunkt oder in einem bestimmten Bereich direkt und unmittelbar verbessert oder die Wahrscheinlichkeit einer Lebensverbesserung stark erhöht, die es dem Subjekt ermöglicht, etwas Gutes zu realisieren. Die Sensibilität für Belohnungssignale ist also ein grundlegendes Element im Lernprozess, sowohl bewusst als auch unbewusst. Darüber hinaus ist das unbewusste Gehirn in der Lage, auf sinnvolle Weise mit seiner Umgebung zu interagieren und eine sinnvolle Informationsverarbeitung von Reizen aus der äußeren Umgebung, einschließlich anderer Menschen, vorzunehmen. ⓘ
Nach Hawkins ist "1. ein Leben gut, wenn das Subjekt in der Lage ist, Wert zu schätzen, oder noch grundsätzlicher, wenn das Subjekt in der Lage ist, sich zu kümmern. Wichtig ist, dass Hawkins betont, dass Fürsorge keinen kognitiven Einsatz erfordert, d. h. keine kognitiven Aktivitäten auf hohem Niveau: Sie erfordert die Fähigkeit, etwas zu unterscheiden, es eine Zeit lang zu verfolgen, es im Laufe der Zeit zu erkennen und bestimmte emotionale Dispositionen gegenüber etwas zu haben. 2. Ein Leben ist gut, wenn das Subjekt die Fähigkeit hat, mit anderen in Beziehung zu treten, d.h. mit anderen Menschen sinnvoll zu interagieren." Dies deutet darauf hin, dass das Unbewusste (zumindest teilweise) beide von Hawkins genannten Bedingungen erfüllen kann, damit das Leben für ein Subjekt gut ist, und somit das Unbewusste ethisch relevant wird. ⓘ
Komatiefe
Die Einteilung erfolgt nach klinischen Gesichtspunkten, also entsprechend der Reaktion auf bestimmte Reize. Je nach verwendeter Klassifikation werden zumeist drei bis vier Grade unterschieden:
- Grad – gezielte Abwehr auf Schmerz, Pupillenbewegung intakt, Augenbewegung bei Reizung des Gleichgewichtsorgans (Vestibulookulärer Reflex) intakt
- Grad – ungerichtete Abwehr auf Schmerz, Massenbewegungen, Außenschielen (divergente Augäpfel)
- Grad – keine Abwehr, nur noch Fluchtreflexe, Vestibulookulärer Reflex fehlt, Pupillenreaktion abgeschwächt
- Grad – keine Schmerzreaktion, keine Pupillenreaktion, Ausfall weiterer Schutzreflexe ⓘ
In der Notfallmedizin etabliert ist die Glasgow-Koma-Skala – die auch als Entscheidungshilfe z. B. für Beatmung herangezogen wird. Sie umfasst auch leichtere Bewusstseinsstörungen. ⓘ
Abgeleitete Begriffe
„Künstliches Koma“, „künstlicher Tiefschlaf“
Diese vor allem in den Medien genutzten Begriffe bezeichnen eine medikamentös herbeigeführte Bewusstseinsminderung, die nach dem Absetzen der Arzneistoffe reversibel ist. Darum sollte hier die Benutzung des Begriffes Koma vermieden werden, da Koma im medizinischen Sinne einen ungeregelten Bewusstseinsverlust beschreibt. Treffender sind die Begriffe Sedierung oder Langzeit-Narkose. Sedierung ist ein kontrollierter Zustand. Patienten, die in schwierigen Phasen einer Intensivbehandlung betäubt werden, erhalten zu diesem Zweck Medikamente in wirkungsabhängiger Dosierung. Dabei werden, meist in Kombination, Medikamente mit verschiedener Wirkung eingesetzt: Beruhigungs- und Schlafmittel (Sedativa, Hypnotika, etwa Benzodiazepine oder Propofol), Schmerzmittel (Opioidanalgetika), andere Narkotika sowie Psychopharmaka. Auch beatmete Patienten werden manchmal nicht die ganze Zeit in tiefer Narkose gehalten, wenn möglich nur sediert (vgl. Richmond Agitation Sedation Scale). ⓘ
Durch Beobachtung, Patientenbefragungen und technische Überwachungs- und Untersuchungsmethoden ist das Bild immer differenzierter geworden, welche Leistungen des Gehirns während einer Narkose, gerade auch Dauernarkose, herabgesetzt werden: Wachheit (Vigilanz), Stress, Schmerzempfindung, Angst, motorische Reaktion, Erinnerung. Die meisten eingesetzten Medikamente beeinflussen mehrere Hirnleistungen, mit unterschiedlichem Schwergewicht. ⓘ
Dabei gibt es nicht nur Unterschiede von Medikament zu Medikament, sondern auch in der Wirkung desselben Medikamentes auf verschiedene Patienten. So kann ein gut sedierter, aber durchaus nicht komatöser Patient bei Behandlungsmaßnahmen kooperieren, ohne sich anschließend an irgendetwas zu erinnern (Amnesie), ein bewegungslos und ohne vegetative Stresszeichen im Bett liegender Patient sich nachher an zahlreiche Einzelheiten erinnern, ein dritter trotz hoher Dosen an Beruhigungs- und Schmerzmitteln zwar nicht ansprechbar, aber motorisch unruhig sein. ⓘ
Wachkoma
Hierbei handelt es sich um eine schwere Hirnschädigung, bei der die Funktion des Großhirns stark beeinträchtigt, teilweise ausgefallen oder sogar ganz erloschen ist. Daher wird sie auch als „apallisches Syndrom“ („ohne Hirnrinde“) bezeichnet. Die Lebensfunktionen werden – wie normalerweise auch – durch den Hirnstamm aufrechterhalten, die Patienten erlangen aber mangels kognitiver Funktionen nicht das Bewusstsein. Als Folge werden die Betroffenen zwar wach, können aber weder aktiv noch passiv in Kontakt mit der Umwelt treten. Fachlich exakt wird das Wachkoma als Persistierender Vegetativer Status (PVS) bezeichnet. ⓘ
Wachkomapatienten haben, soweit das Großhirn nicht zu stark geschädigt ist, eine gute Prognose, wieder aufzuwachen. Entsprechendes wird weltweit immer wieder berichtet. Der Zeitraum kann jedoch – wie beim gewöhnlichen Koma auch – stark variieren: von wenigen Tagen bis hin zu etlichen Jahren. Durch geeignete Rehabilitationsmaßnahmen kann der Prozess erheblich unterstützt werden, insbesondere, wenn der Betroffene schon Anzeichen der Rückbildung des Komas zeigt. ⓘ
