Kardiologie
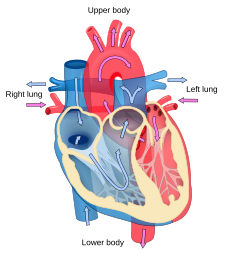 Blutflussdiagramm des menschlichen Herzens. Die blauen Komponenten zeigen die Wege des sauerstoffarmen Blutes an, die roten Komponenten die Wege des sauerstoffreichen Blutes. | |
| System | Herz-Kreislauf-System |
|---|---|
| Unterabteilungen | Interventionell, nuklear |
| Bedeutende Krankheiten | Herzerkrankungen, Herz-Kreislauf-Erkrankungen, Atherosklerose, Kardiomyopathie, Hypertonie (Bluthochdruck) |
| Bedeutende Tests | Bluttests, elektrophysiologische Untersuchungen, kardiale Bildgebung, EKG, Echokardiogramme, Stresstest |
| Facharzt | Kardiologe |
| Glossar | Glossar der Medizin |
| Beruf | |
|---|---|
| Bezeichnungen |
|
Art des Berufes | Fachrichtung |
Tätigkeitsbereiche | Medizin, Chirurgie |
| Beschreibung | |
Erforderliche Ausbildung |
|
Bereiche Beschäftigung | Krankenhäuser, Kliniken |
Die Kardiologie (von griechisch καρδίᾱ kardiā, "Herz" und -λογία -logia, "Studium") ist ein Teilgebiet der Medizin, das sich mit Erkrankungen des Herzens und des Herz-Kreislauf-Systems befasst. Das Gebiet umfasst die medizinische Diagnose und Behandlung von angeborenen Herzfehlern, koronarer Herzkrankheit, Herzversagen, Herzklappenerkrankungen und Elektrophysiologie. Ärzte, die sich auf diesen Bereich der Medizin spezialisiert haben, werden Kardiologen genannt, ein Fachgebiet der Inneren Medizin. Kinderkardiologen sind Kinderärzte, die sich auf die Kardiologie spezialisiert haben. Ärzte, die sich auf die Herzchirurgie spezialisiert haben, werden Kardiothoraxchirurgen oder Herzchirurgen genannt, ein Fachgebiet der allgemeinen Chirurgie. ⓘ

Kardiologe ist in den deutschsprachigen Ländern eine standesrechtlich geschützte Bezeichnung für Herzspezialist, die nur von Ärzten geführt werden darf, die im Rahmen einer speziellen Weiterbildung besondere Kenntnisse auf dem Gebiet der Kardiologie erworben und nachgewiesen haben. ⓘ
Spezialisierungen
Alle Kardiologen befassen sich mit Erkrankungen des Herzens, aber die Erforschung von Herzerkrankungen bei Erwachsenen und Kindern erfolgt auf unterschiedlichen Ausbildungswegen. Daher ist ein Erwachsenenkardiologe (oft einfach "Kardiologe" genannt) für die Behandlung von Kindern unzureichend ausgebildet, und Kinderkardiologen sind nicht für die Behandlung von Herzerkrankungen bei Erwachsenen ausgebildet. Die chirurgischen Aspekte sind nicht Teil der Kardiologie und fallen in den Bereich der Herz-Thorax-Chirurgie. So sind beispielsweise die Koronararterien-Bypass-Operation (CABG), der kardiopulmonale Bypass und der Herzklappenersatz chirurgische Eingriffe, die von Chirurgen und nicht von Kardiologen durchgeführt werden. Einige minimal-invasive Verfahren wie die Herzkatheteruntersuchung und die Implantation von Herzschrittmachern werden jedoch von Kardiologen mit einer Zusatzausbildung in nicht-chirurgischen Eingriffen (interventionelle Kardiologie bzw. Elektrophysiologie) durchgeführt. ⓘ
Erwachsenenkardiologie
Die Kardiologie ist ein Teilgebiet der Inneren Medizin. Um in den Vereinigten Staaten Kardiologe zu werden, muss man eine dreijährige Facharztausbildung in Innerer Medizin absolvieren, gefolgt von einer dreijährigen kardiologischen Weiterbildung. Es besteht die Möglichkeit, sich in einem Teilgebiet weiter zu spezialisieren. Vom ACGME anerkannte Subspezialitäten in den Vereinigten Staaten sind die kardiale Elektrophysiologie, die Echokardiographie, die Interventionskardiologie und die Nuklearkardiologie. Zu den von der American Osteopathic Association Bureau of Osteopathic Specialists (AOABOS) anerkannten Subspezialitäten in den Vereinigten Staaten gehören die klinische kardiale Elektrophysiologie und die interventionelle Kardiologie. In Indien muss man nach dem M.B.B.S. eine dreijährige Facharztausbildung in Allgemeinmedizin oder Pädiatrie und anschließend eine dreijährige Facharztausbildung in Kardiologie absolvieren, um einen D.M./Diplomate of National Board (DNB) in Kardiologie zu erhalten. ⓘ
Laut Doximity verdienen erwachsene Kardiologen in den Vereinigten Staaten durchschnittlich 436.849 $. ⓘ
Elektrophysiologie des Herzens
Die Elektrophysiologie des Herzens ist die Wissenschaft, die sich mit der Erforschung, Diagnose und Behandlung der elektrischen Aktivitäten des Herzens befasst. Der Begriff wird in der Regel für Untersuchungen dieser Phänomene durch invasive (intrakardiale) Katheteraufzeichnung der Spontanaktivität sowie der Reaktion des Herzens auf programmierte elektrische Stimulation (PES) verwendet. Diese Untersuchungen werden durchgeführt, um komplexe Herzrhythmusstörungen zu beurteilen, Symptome zu klären, abnormale Elektrokardiogramme zu bewerten, das Risiko zukünftiger Herzrhythmusstörungen einzuschätzen und eine Behandlung zu planen. Diese Verfahren umfassen neben den diagnostischen und prognostischen Verfahren zunehmend auch therapeutische Methoden (in der Regel Radiofrequenzablation oder Kryoablation). Zu den weiteren therapeutischen Modalitäten in diesem Bereich gehören die medikamentöse Behandlung mit Antiarrhythmika sowie die Implantation von Herzschrittmachern und automatischen implantierbaren Kardioverter-Defibrillatoren (AICD). ⓘ
Bei der elektrophysiologischen Herzstudie (EPS) wird in der Regel die Reaktion des geschädigten oder kardiomyopathischen Myokards auf die PES unter bestimmten pharmakologischen Regimen gemessen, um die Wahrscheinlichkeit zu beurteilen, dass das Regime potenziell tödliche anhaltende ventrikuläre Tachykardien (VT) oder Kammerflimmern (VF) in Zukunft erfolgreich verhindern kann. Manchmal muss eine Reihe von Studien mit EPS-Medikamenten durchgeführt werden, um den Kardiologen in die Lage zu versetzen, dasjenige Regime für die Langzeitbehandlung auszuwählen, das die Entwicklung von VT oder VF nach PES am besten verhindert oder verlangsamt. Solche Studien können auch bei Vorhandensein eines neu implantierten oder ausgetauschten Herzschrittmachers oder AICD durchgeführt werden. ⓘ
Klinische Elektrophysiologie des Herzens
Die klinische Herzelektrophysiologie ist ein Teilgebiet der Kardiologie und befasst sich mit der Untersuchung und Behandlung von Herzrhythmusstörungen. Kardiologen, die über Fachwissen auf diesem Gebiet verfügen, werden gewöhnlich als Elektrophysiologen bezeichnet. Elektrophysiologen sind in den Mechanismen, Funktionen und Leistungen der elektrischen Aktivitäten des Herzens ausgebildet. Elektrophysiologen arbeiten eng mit anderen Kardiologen und Herzchirurgen zusammen, um die Therapie von Herzrhythmusstörungen (Arrhythmien) zu unterstützen oder anzuleiten. Sie sind ausgebildet, um interventionelle und chirurgische Verfahren zur Behandlung von Herzrhythmusstörungen durchzuführen. ⓘ
Die Ausbildung zum Elektrophysiologen ist langwierig und dauert nach dem Medizinstudium (in den USA) 8 Jahre. Drei Jahre Facharzt für Innere Medizin, drei Jahre Kardiologie und zwei Jahre klinische Elektrophysiologie des Herzens. ⓘ
Kardiogeriatrie
Die Kardiogeriatrie oder geriatrische Kardiologie ist der Zweig der Kardiologie und Altersmedizin, der sich mit Herz-Kreislauf-Erkrankungen bei älteren Menschen befasst. ⓘ
Herzerkrankungen wie die koronare Herzkrankheit (einschließlich Herzinfarkt), Herzinsuffizienz, Kardiomyopathie und Herzrhythmusstörungen (z. B. Vorhofflimmern) sind häufig und stellen eine der Hauptursachen für die Sterblichkeit älterer Menschen dar. Gefäßerkrankungen wie Atherosklerose und periphere arterielle Verschlusskrankheiten verursachen bei älteren Menschen eine erhebliche Morbidität und Mortalität. ⓘ
Bildgebung
Die Bildgebung des Herzens umfasst Echokardiografie (Echo), kardiale Magnetresonanztomografie (CMR) und Computertomografie des Herzens (CCT). Diejenigen, die sich auf die kardiale Bildgebung spezialisieren, können sich in allen Bildgebungsverfahren weiterbilden oder sich auf ein einzelnes Bildgebungsverfahren konzentrieren. ⓘ
Die Echokardiographie (oder "Echo") verwendet zweidimensionale, dreidimensionale und Doppler-Ultraschall-Standardverfahren, um Bilder des Herzens zu erstellen. Diejenigen, die sich auf Echokardiographie spezialisiert haben, verbringen einen großen Teil ihrer klinischen Zeit mit dem Lesen von Echos und der Durchführung von transösophagealen Echos (TEE), wobei TEE insbesondere bei Verfahren wie dem Einsetzen einer Vorrichtung zum Verschluss des linken Vorhofohrs eingesetzt wird. ⓘ
Die kardiale MRT verwendet spezielle Protokolle zur Darstellung der Herzstruktur und -funktion mit spezifischen Sequenzen für bestimmte Krankheiten wie Hämochromatose und Amyloidose. ⓘ
Die Herz-CT verwendet spezielle Protokolle zur Darstellung der Herzstruktur und -funktion mit besonderem Schwerpunkt auf den Herzkranzgefäßen. ⓘ
Interventionelle Kardiologie
Die interventionelle Kardiologie ist ein Teilgebiet der Kardiologie, das sich speziell mit der kathetergestützten Behandlung von strukturellen Herzerkrankungen befasst. Mittels Katheterisierung können zahlreiche Verfahren am Herzen durchgeführt werden, darunter Angiographie, Angioplastie, Atherektomie und Stentimplantation. Bei all diesen Verfahren wird ein Katheter in die Arteria femoralis oder die Arteria radialis (in der Praxis aber auch in jede andere große periphere Arterie oder Vene) eingeführt und das Herz unter Röntgendurchleuchtung (meist Fluoroskopie) kanüliert. Diese Kanülierung ermöglicht einen indirekten Zugang zum Herzen und umgeht das durch die chirurgische Öffnung des Brustkorbs verursachte Trauma. ⓘ
Die Hauptvorteile der interventionellen Kardiologie oder der Radiologie liegen in der Vermeidung von Narben und Schmerzen sowie in der langen postoperativen Erholungszeit. Darüber hinaus ist das interventionelle kardiologische Verfahren der primären Angioplastie heute der Goldstandard für die Behandlung eines akuten Herzinfarkts. Dieses Verfahren kann auch vorbeugend durchgeführt werden, wenn Bereiche des Gefäßsystems durch Atherosklerose verstopft sind. Der Kardiologe führt diese Hülle durch das Gefäßsystem, um Zugang zum Herzen zu erhalten. Wenn der Kardiologe eine Verstopfung oder Stenose feststellt, kann er den Ballon an der Verschlussstelle im Gefäßsystem aufblasen, um die Plaque an der Gefäßwand abzuflachen oder zusammenzudrücken. Anschließend wird ein Stent als eine Art Gerüst eingesetzt, um das Gefäß dauerhaft offen zu halten. ⓘ
Kardiomyopathie/Herzinsuffizienz
Die Spezialisierung der allgemeinen Kardiologie auf die Kardiomyopathien führt zur Spezialisierung auf Herztransplantation und pulmonale Hypertonie. ⓘ
Kardioonkologie
Eine neuere Spezialisierung der Kardiologie ist die Kardioonkologie. Dieser Bereich ist auf die kardiologische Behandlung von Krebspatienten und insbesondere von Patienten spezialisiert, die eine Chemotherapie planen oder bei denen kardiale Komplikationen der Chemotherapie aufgetreten sind. ⓘ
Präventive Kardiologie und kardiale Rehabilitation
In jüngster Zeit verlagert sich der Schwerpunkt allmählich auf die präventive Kardiologie, da die Belastung durch Herz-Kreislauf-Erkrankungen in jungen Jahren zunimmt. Nach Angaben der WHO sind 37 % aller vorzeitigen Todesfälle auf Herz-Kreislauf-Erkrankungen zurückzuführen, davon 82 % in Ländern mit niedrigem und mittlerem Einkommen. Die klinische Kardiologie ist das Teilgebiet der Kardiologie, das sich mit der präventiven Kardiologie und der kardialen Rehabilitation befasst. Die präventive Kardiologie befasst sich auch mit der routinemäßigen Vorsorgeuntersuchung durch nicht invasive Tests, insbesondere Elektrokardiographie, Stresstests, Lipidprofil und allgemeine körperliche Untersuchung, um Herz-Kreislauf-Erkrankungen frühzeitig zu erkennen, während die kardiologische Rehabilitation der aufstrebende Zweig der Kardiologie ist, der einer Person hilft, nach einem kardiovaskulären Ereignis wieder zu Kräften zu kommen und ein normales Leben zu führen. Ein Teilgebiet der präventiven Kardiologie ist die Sportkardiologie. ⓘ
Pädiatrische Kardiologie

Helen B. Taussig gilt als Begründerin der pädiatrischen Kardiologie. Berühmt wurde sie durch ihre Arbeit an der Fallot-Tetralogie, einem angeborenen Herzfehler, bei dem sauerstoffreiches und sauerstoffarmes Blut durch einen Ventrikelseptumdefekt (VSD) direkt unterhalb der Aorta in den Blutkreislauf gelangt. Dieser Zustand führt bei Neugeborenen zu einer bläulichen Färbung, der Zyanose, und zu einer Unterversorgung des Gewebes mit Sauerstoff, der Hypoxämie. Sie arbeitete mit Alfred Blalock und Vivien Thomas am Johns Hopkins Hospital zusammen, wo sie mit Hunden experimentierten, um herauszufinden, wie sie diese "blauen Babys" chirurgisch heilen könnten. Sie fanden schließlich heraus, wie man genau das durch die Anastomose der systemischen Arterie mit der Lungenarterie erreichen kann und nannten dies den Blalock-Taussig-Shunt. ⓘ
Die Fallot-Tetralogie, die Pulmonalatresie, der rechte Ventrikel mit doppeltem Ausgang, die Transposition der großen Arterien, der persistierende Truncus arteriosus und die Ebstein-Anomalie sind verschiedene angeborene zyanotische Herzkrankheiten, bei denen das Blut des Neugeborenen aufgrund des Herzfehlers nicht effizient mit Sauerstoff versorgt wird. ⓘ
Angeborene Herzkrankheiten bei Erwachsenen
Da immer mehr Kinder mit angeborenen Herzfehlern bis ins Erwachsenenalter überleben, hat sich eine Mischform aus Erwachsenen- und Kinderkardiologie herausgebildet, die als adult congenital heart disease (ACHD) bezeichnet wird. Dieser Bereich kann entweder als Erwachsenen- oder als Kinderkardiologie geführt werden. ACHD ist spezialisiert auf angeborene Erkrankungen im Zusammenhang mit Erkrankungen im Erwachsenenalter (z. B. koronare Herzkrankheit, COPD, Diabetes), die ansonsten untypisch für die Erwachsenen- oder Kinderkardiologie sind. ⓘ
Das Herz
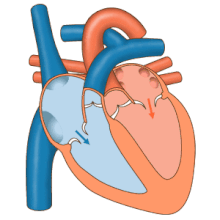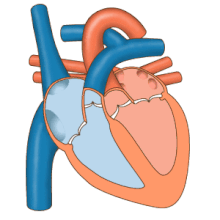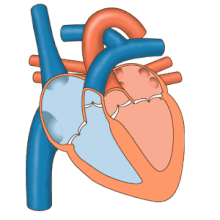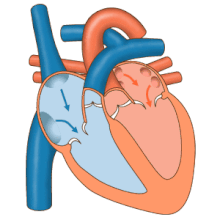
Das Herz, das im Mittelpunkt der Kardiologie steht, weist zahlreiche anatomische Merkmale (z. B. Vorhöfe, Herzkammern, Herzklappen) und zahlreiche physiologische Merkmale (z. B. Systole, Herztöne, Nachlast) auf, die seit vielen Jahrhunderten enzyklopädisch dokumentiert sind. ⓘ
Störungen des Herzens führen zu Herzkrankheiten und kardiovaskulären Erkrankungen und können zu einer beträchtlichen Anzahl von Todesfällen führen: Herz-Kreislauf-Erkrankungen sind die häufigste Todesursache in den Vereinigten Staaten und verursachten 24,95 % aller Todesfälle im Jahr 2008. ⓘ
Die Hauptaufgabe des Herzens besteht darin, Blut durch den Körper zu pumpen. Es pumpt das Blut aus dem Körper - den so genannten systemischen Kreislauf - durch die Lungen - den so genannten pulmonalen Kreislauf - und dann wieder zurück in den Körper. Das bedeutet, dass das Herz mit dem gesamten Körper verbunden ist und diesen beeinflusst. Vereinfacht gesagt, ist das Herz ein Kreislaufsystem. Auch wenn viel über das gesunde Herz bekannt ist, liegt der Schwerpunkt der kardiologischen Forschung auf den Erkrankungen des Herzens und der Wiederherstellung seiner Funktion, soweit dies möglich ist. ⓘ
Das Herz ist ein Muskel, der das Blut zusammenpresst und wie eine Pumpe funktioniert. Jeder Teil des Herzens ist anfällig für Versagen oder Funktionsstörungen, und das Herz kann in einen mechanischen und einen elektrischen Teil unterteilt werden. ⓘ
Der elektrische Teil des Herzens konzentriert sich auf die periodische Kontraktion (Zusammenpressen) der Muskelzellen, die durch den Herzschrittmacher im Sinusknoten verursacht wird. Die Untersuchung der elektrischen Aspekte ist ein Teilgebiet der Elektrophysiologie, das als kardiale Elektrophysiologie bezeichnet wird, und wird durch das Elektrokardiogramm (EKG/EKG) veranschaulicht. Die im Herzschrittmacher erzeugten Aktionspotenziale breiten sich im gesamten Herzen nach einem bestimmten Muster aus. Das System, das diese Potenziale leitet, wird als elektrisches Leitungssystem bezeichnet. Funktionsstörungen des elektrischen Systems äußern sich auf vielfältige Weise und können das Wolff-Parkinson-White-Syndrom, Kammerflimmern und einen Herzblock umfassen. ⓘ
Der mechanische Teil des Herzens konzentriert sich auf die flüssige Bewegung des Blutes und die Funktion des Herzens als Pumpe. Der mechanische Teil ist letztlich der Zweck des Herzens, und viele der Herzerkrankungen stören die Fähigkeit, Blut zu bewegen. Wenn nicht genügend Blut bewegt wird, kann dies zum Versagen anderer Organe führen und in schweren Fällen zum Tod. Die Herzinsuffizienz ist ein Zustand, bei dem die mechanischen Eigenschaften des Herzens versagt haben oder versagen, was bedeutet, dass nicht genügend Blut zirkuliert wird. ⓘ
Koronarer Kreislauf
Der koronare Kreislauf ist der Kreislauf des Blutes in den Blutgefäßen des Herzmuskels (Myokard). Die Gefäße, die den Herzmuskel mit sauerstoffreichem Blut versorgen, werden als Koronararterien bezeichnet. Die Gefäße, die das sauerstoffarme Blut aus dem Herzmuskel abtransportieren, werden als Herzvenen bezeichnet. Dazu gehören die große Herzvene, die mittlere Herzvene, die kleine Herzvene und die vorderen Herzvene. ⓘ
Da die linke und rechte Koronararterie an der Oberfläche des Herzens verlaufen, werden sie als epikardiale Koronararterien bezeichnet. Wenn diese Arterien gesund sind, sind sie zur Autoregulation fähig, um den koronaren Blutfluss auf einem Niveau zu halten, das den Bedürfnissen des Herzmuskels entspricht. Diese relativ engen Gefäße sind häufig von Atherosklerose betroffen und können blockiert werden, was zu Angina pectoris oder einem Herzinfarkt führen kann (auch bekannt als Herzinfarkt). (Siehe auch: Kreislaufsystem.) Die Herzkranzgefäße, die tief im Herzmuskel verlaufen, werden als subendokardial bezeichnet. ⓘ
Die Koronararterien werden als "Endkreislauf" eingestuft, da sie die einzige Quelle für die Blutversorgung des Herzmuskels darstellen; es gibt nur sehr wenig redundante Blutversorgung, weshalb eine Blockade dieser Gefäße so kritisch sein kann. ⓘ
Untersuchung des Herzens
Die Herzuntersuchung (auch "präkordiale Untersuchung" genannt) wird im Rahmen einer körperlichen Untersuchung durchgeführt oder wenn sich ein Patient mit Brustschmerzen vorstellt, die auf eine kardiovaskuläre Pathologie hindeuten. In der Regel wird sie je nach Indikation modifiziert und mit anderen Untersuchungen, insbesondere der Untersuchung der Atemwege, kombiniert. ⓘ
Wie alle medizinischen Untersuchungen folgt auch die kardiologische Untersuchung der Standardstruktur von Inspektion, Palpation und Auskultation. ⓘ
Erkrankungen des Herzens
Die Kardiologie befasst sich mit der normalen Funktion des Herzens und den Abweichungen von einem gesunden Herzen. Viele Störungen betreffen das Herz selbst, aber einige liegen außerhalb des Herzens und im Gefäßsystem. Beide zusammen werden als kardiovaskuläres System bezeichnet, und Erkrankungen des einen Teils wirken sich in der Regel auch auf den anderen aus. ⓘ
Koronare Herzkrankheit
Die koronare Herzkrankheit, auch "ischämische Herzkrankheit" genannt, ist eine Gruppe von Krankheiten, zu der stabile Angina pectoris, instabile Angina pectoris und Herzinfarkt gehören und die eine der Ursachen für den plötzlichen Herztod ist. Sie gehört zur Gruppe der Herz-Kreislauf-Erkrankungen, von denen sie die häufigste Form ist. Ein häufiges Symptom sind Schmerzen oder Beschwerden in der Brust, die in die Schulter, den Arm, den Rücken, den Hals oder den Kiefer ausstrahlen können. Gelegentlich kann es sich wie Sodbrennen anfühlen. In der Regel treten die Symptome bei körperlicher oder emotionaler Belastung auf, dauern weniger als ein paar Minuten und bessern sich, wenn man sich ausruht. Kurzatmigkeit kann ebenfalls auftreten, und manchmal sind keine Symptome vorhanden. Das erste Anzeichen ist mitunter ein Herzinfarkt. Andere Komplikationen sind Herzversagen oder ein unregelmäßiger Herzschlag. ⓘ
Zu den Risikofaktoren gehören unter anderem: Bluthochdruck, Rauchen, Diabetes, Bewegungsmangel, Übergewicht, hoher Cholesterinspiegel, falsche Ernährung und übermäßiger Alkoholkonsum. Weitere Risiken sind Depressionen. Der zugrunde liegende Mechanismus ist die Arteriosklerose der Herzarterien. Eine Reihe von Tests kann bei der Diagnose helfen, darunter: Elektrokardiogramm, Herzbelastungstests, koronare computertomographische Angiographie und Koronarangiographie, um nur einige zu nennen. ⓘ
Vorbeugen kann man durch eine gesunde Ernährung, regelmäßige Bewegung, ein gesundes Gewicht und Nichtrauchen. Manchmal werden auch Medikamente gegen Diabetes, hohe Cholesterinwerte oder Bluthochdruck eingesetzt. Es gibt nur begrenzte Anhaltspunkte für ein Screening von Menschen mit geringem Risiko und ohne Symptome. Die Behandlung umfasst die gleichen Maßnahmen wie die Prävention. Zusätzliche Medikamente wie Thrombozytenaggregationshemmer einschließlich Aspirin, Betablocker oder Nitroglyzerin können empfohlen werden. Bei schwerer Erkrankung können Verfahren wie die perkutane Koronarintervention (PCI) oder die Koronararterien-Bypass-Operation (CABG) eingesetzt werden. Bei Patienten mit stabiler KHK ist unklar, ob PCI oder CABG zusätzlich zu den anderen Behandlungen die Lebenserwartung verbessern oder das Herzinfarktrisiko senken. ⓘ
Im Jahr 2013 war die KHK weltweit die häufigste Todesursache mit 8,14 Millionen Todesfällen (16,8 %) gegenüber 5,74 Millionen Todesfällen (12 %) im Jahr 1990. Das Risiko, in einem bestimmten Alter an KHK zu sterben, ist zwischen 1980 und 2010 vor allem in den Industrieländern gesunken. Auch die Zahl der KHK-Fälle in einem bestimmten Alter ist zwischen 1990 und 2010 zurückgegangen. In den Vereinigten Staaten hatten 2010 etwa 20 % der über 65-Jährigen eine KHK, während sie bei 7 % der 45- bis 64-Jährigen und bei 1,3 % der 18- bis 45-Jährigen vorlag. Die Raten sind bei Männern höher als bei Frauen in einem bestimmten Alter. ⓘ
Kardiomyopathie
Herzinsuffizienz oder formell Kardiomyopathie ist eine Funktionsstörung des Herzens, für die es zahlreiche Ursachen und Formen gibt. ⓘ
Herzrhythmusstörungen
Herzrhythmusstörungen, auch bekannt als "Herzrhythmusstörungen" oder "unregelmäßiger Herzschlag", sind eine Gruppe von Erkrankungen, bei denen der Herzschlag zu schnell, zu langsam oder in unregelmäßigem Rhythmus erfolgt. Eine zu schnelle Herzfrequenz - bei Erwachsenen über 100 Schläge pro Minute - wird als Tachykardie und eine zu langsame Herzfrequenz - unter 60 Schlägen pro Minute - als Bradykardie bezeichnet. Viele Arten von Herzrhythmusstörungen haben keine Symptome. Wenn Symptome vorhanden sind, kann es sich um Herzklopfen oder das Gefühl einer Pause zwischen den Herzschlägen handeln. In schwerwiegenderen Fällen kann es zu Schwindel, Ohnmacht, Kurzatmigkeit oder Brustschmerzen kommen. Die meisten Arten von Herzrhythmusstörungen sind zwar nicht schwerwiegend, aber einige können zu Komplikationen wie Schlaganfall oder Herzversagen führen. Andere können zu einem Herzstillstand führen. ⓘ
Es gibt vier Hauptarten von Herzrhythmusstörungen: Extrasystolen, supraventrikuläre Tachykardien, ventrikuläre Arrhythmien und Bradyarrhythmien. Zu den Extraschlägen gehören vorzeitige Vorhofkontraktionen, vorzeitige Kammerkontraktionen und vorzeitige Junktionskontraktionen. Zu den supraventrikulären Tachykardien gehören Vorhofflimmern, Vorhofflattern und paroxysmale supraventrikuläre Tachykardien. Zu den ventrikulären Arrhythmien gehören Kammerflimmern und ventrikuläre Tachykardien. Herzrhythmusstörungen sind auf Probleme mit dem elektrischen Leitungssystem des Herzens zurückzuführen. Herzrhythmusstörungen können auch bei Kindern auftreten; der Normalbereich für die Herzfrequenz ist jedoch unterschiedlich und hängt vom Alter ab. Eine Reihe von Tests kann bei der Diagnose helfen, darunter ein Elektrokardiogramm (EKG) und ein Holter-Monitor. ⓘ
Die meisten Herzrhythmusstörungen können wirksam behandelt werden. Die Behandlung kann Medikamente, medizinische Verfahren wie einen Herzschrittmacher oder eine Operation umfassen. Zu den Medikamenten gegen eine schnelle Herzfrequenz gehören Betablocker oder Mittel, die versuchen, einen normalen Herzrhythmus wiederherzustellen, wie z. B. Procainamid. Die letztgenannte Gruppe kann schwerwiegendere Nebenwirkungen haben, insbesondere wenn sie über einen längeren Zeitraum eingenommen wird. Herzschrittmacher werden häufig bei langsamen Herzfrequenzen eingesetzt. Menschen mit unregelmäßigem Herzschlag werden häufig mit Blutverdünnern behandelt, um das Risiko von Komplikationen zu verringern. Diejenigen, die schwere Symptome einer Arrhythmie haben, können dringend mit einem Stromstoß in Form einer Kardioversion oder Defibrillation behandelt werden. ⓘ
Herzrhythmusstörungen betreffen Millionen von Menschen. In Europa und Nordamerika sind im Jahr 2014 etwa 2 bis 3 % der Bevölkerung von Vorhofflimmern betroffen. Vorhofflimmern und Vorhofflattern führten 2013 zu 112.000 Todesfällen, 1990 waren es noch 29.000. Der plötzliche Herztod ist die Ursache für etwa die Hälfte aller Todesfälle aufgrund von Herz-Kreislauf-Erkrankungen oder für etwa 15 % aller Todesfälle weltweit. Etwa 80 % der plötzlichen Herztode sind die Folge von Herzrhythmusstörungen. Herzrhythmusstörungen können in jedem Alter auftreten, sind aber bei älteren Menschen häufiger anzutreffen. ⓘ
Herzstillstand
Ein Herzstillstand ist eine plötzliche Unterbrechung des effektiven Blutflusses aufgrund der Unfähigkeit des Herzens, sich effektiv zusammenzuziehen. Zu den Symptomen gehören Bewusstlosigkeit und abnormale oder ausbleibende Atmung. Bei manchen Menschen können bereits vorher Brustschmerzen, Kurzatmigkeit oder Übelkeit auftreten. Wenn er nicht innerhalb weniger Minuten behandelt wird, tritt in der Regel der Tod ein. ⓘ
Die häufigste Ursache für einen Herzstillstand ist eine koronare Herzkrankheit. Zu den weniger häufigen Ursachen gehören starker Blutverlust, Sauerstoffmangel, ein sehr niedriger Kaliumspiegel, Herzversagen und intensive körperliche Anstrengung. Auch eine Reihe von Erbkrankheiten kann das Risiko erhöhen, darunter das lange QT-Syndrom. Der anfängliche Herzrhythmus ist in den meisten Fällen Kammerflimmern. Die Diagnose wird durch das Fehlen eines Pulses bestätigt. Ein Herzstillstand kann zwar durch einen Herzinfarkt oder eine Herzinsuffizienz verursacht werden, aber das ist nicht dasselbe. ⓘ
Zur Vorbeugung gehört es, nicht zu rauchen, körperlich aktiv zu sein und ein gesundes Gewicht zu halten. Die Behandlung eines Herzstillstands besteht in einer sofortigen Herz-Lungen-Wiederbelebung (HLW) und, falls ein schockbarer Rhythmus vorliegt, in einer Defibrillation. Bei denjenigen, die überleben, kann ein gezieltes Temperaturmanagement die Überlebenschancen verbessern. Ein implantierbarer Herzdefibrillator kann eingesetzt werden, um das Risiko eines erneuten Todes zu verringern. ⓘ
In den Vereinigten Staaten erleiden etwa 13 von 10.000 Menschen pro Jahr einen Herzstillstand außerhalb des Krankenhauses (326.000 Fälle). Im Krankenhaus erleiden weitere 209.000 Menschen einen Herzstillstand, der mit zunehmendem Alter häufiger wird. Männer sind häufiger betroffen als Frauen. Der Prozentsatz der Menschen, die mit einer Behandlung überleben, liegt bei etwa 8 %. Viele, die überleben, haben erhebliche Behinderungen. In vielen US-Fernsehsendungen wird jedoch eine unrealistisch hohe Überlebensrate von 67 % dargestellt. ⓘ
Bluthochdruck
Hypertonie, auch bekannt als "Bluthochdruck", ist ein langfristiger medizinischer Zustand, bei dem der Blutdruck in den Arterien dauerhaft erhöht ist. Hoher Blutdruck verursacht in der Regel keine Symptome. Langfristig ist Bluthochdruck jedoch ein wichtiger Risikofaktor für koronare Herzkrankheiten, Schlaganfall, Herzversagen, periphere Gefäßerkrankungen, Sehstörungen und chronische Nierenerkrankungen. ⓘ
Lebensstilfaktoren können das Risiko für Bluthochdruck erhöhen. Dazu gehören ein zu hoher Salzgehalt in der Ernährung, Übergewicht, Rauchen und Alkohol. Bluthochdruck kann auch durch andere Krankheiten oder als Nebenwirkung von Medikamenten verursacht werden. ⓘ
Der Blutdruck wird durch zwei Messwerte ausgedrückt, den systolischen und den diastolischen Druck, d. h. den maximalen bzw. minimalen Druck. Der normale Blutdruck in Ruhe liegt im Bereich von 100-140 Millimeter Quecksilber (mmHg) systolisch und 60-90 mmHg diastolisch. Bluthochdruck liegt vor, wenn der Ruheblutdruck bei den meisten Erwachsenen dauerhaft bei oder über 140/90 mmHg liegt. Für Kinder gelten andere Werte. Die ambulante Blutdrucküberwachung über einen Zeitraum von 24 Stunden scheint genauer zu sein als die Blutdruckmessung im Büro. ⓘ
Änderungen des Lebensstils und Medikamente können den Blutdruck senken und das Risiko für gesundheitliche Komplikationen verringern. Zu den Änderungen des Lebensstils gehören Gewichtsabnahme, geringere Salzaufnahme, körperliche Bewegung und eine gesunde Ernährung. Wenn Änderungen der Lebensweise nicht ausreichen, werden Blutdruckmedikamente eingesetzt. Mit bis zu drei Medikamenten kann der Blutdruck bei 90 % der Menschen kontrolliert werden. Die medikamentöse Behandlung von mittelschwerem bis schwerem arteriellem Bluthochdruck (definiert als >160/100 mmHg) ist mit einer verbesserten Lebenserwartung und einer geringeren Morbidität verbunden. Die Wirkung der Behandlung von Blutdruckwerten zwischen 140/90 mmHg und 160/100 mmHg ist weniger eindeutig, wobei einige Studien einen Nutzen feststellen, während andere keine Beweise für einen Nutzen liefern. Weltweit sind zwischen 16 und 37 % der Bevölkerung von Bluthochdruck betroffen. Im Jahr 2010 soll Bluthochdruck bei 18 % (9,4 Millionen) der Todesfälle eine Rolle gespielt haben. ⓘ
Essentielle versus sekundäre Hypertonie
Die essenzielle Hypertonie ist die Form des Bluthochdrucks, die per Definition keine erkennbare Ursache hat. Sie ist die häufigste Form des Bluthochdrucks und betrifft 95 % der Hypertoniepatienten. Sie tritt in der Regel familiär gehäuft auf und ist wahrscheinlich die Folge einer Wechselwirkung zwischen Umwelt- und genetischen Faktoren. Die Prävalenz der essenziellen Hypertonie nimmt mit dem Alter zu, und Personen mit relativ hohem Blutdruck in jüngeren Jahren haben ein erhöhtes Risiko für die spätere Entwicklung von Bluthochdruck. Hypertonie kann das Risiko für zerebrale, kardiale und renale Ereignisse erhöhen. ⓘ
Bei der sekundären Hypertonie handelt es sich um eine Form des Bluthochdrucks, die durch eine identifizierbare sekundäre Ursache verursacht wird. Sie ist viel seltener als die essenzielle Hypertonie und betrifft nur 5 % der Hypertoniker. Sie hat viele verschiedene Ursachen, darunter endokrine Erkrankungen, Nierenerkrankungen und Tumore. Sie kann auch eine Nebenwirkung vieler Medikamente sein. ⓘ
Komplikationen des Bluthochdrucks

Komplikationen des Bluthochdrucks sind klinische Folgen, die sich aus einer anhaltenden Erhöhung des Blutdrucks ergeben. Bluthochdruck ist ein Risikofaktor für alle klinischen Erscheinungsformen der Atherosklerose, da er ein Risikofaktor für die Atherosklerose selbst ist. Er ist ein unabhängiger prädisponierender Faktor für Herzinsuffizienz, koronare Herzkrankheit, Schlaganfall, Nierenerkrankung und periphere arterielle Verschlusskrankheit. Sie ist der wichtigste Risikofaktor für kardiovaskuläre Morbidität und Mortalität in den Industrieländern. ⓘ
Angeborene Herzfehler
Ein angeborener Herzfehler, auch bekannt als "angeborene Herzanomalie" oder "angeborene Herzkrankheit", ist ein Problem in der Struktur des Herzens, das bei der Geburt vorhanden ist. Die Anzeichen und Symptome hängen von der spezifischen Art des Problems ab. Die Symptome können von nicht vorhanden bis lebensbedrohlich reichen. Wenn sie vorhanden sind, können sie schnelle Atmung, bläuliche Haut, geringe Gewichtszunahme und Müdigkeit umfassen. Schmerzen in der Brust werden nicht verursacht. Die meisten angeborenen Herzprobleme treten nicht zusammen mit anderen Krankheiten auf. Zu den Komplikationen, die sich aus Herzfehlern ergeben können, gehört Herzversagen. ⓘ
Die Ursache eines angeborenen Herzfehlers ist oft unbekannt. In einigen Fällen können Infektionen während der Schwangerschaft, wie z. B. Röteln, die Einnahme bestimmter Medikamente oder Drogen wie Alkohol oder Tabak, eine enge Verwandtschaft der Eltern, ein schlechter Ernährungszustand oder Übergewicht der Mutter die Ursache sein. Ein Elternteil mit einem angeborenen Herzfehler ist ebenfalls ein Risikofaktor. Eine Reihe von genetischen Bedingungen werden mit Herzfehlern in Verbindung gebracht, darunter das Down-Syndrom, das Turner-Syndrom und das Marfan-Syndrom. Angeborene Herzfehler werden in zwei Hauptgruppen eingeteilt: zyanotische Herzfehler und nicht-zyanotische Herzfehler, je nachdem, ob das Kind das Potenzial hat, eine bläuliche Farbe anzunehmen. Die Probleme können die Innenwände des Herzens, die Herzklappen oder die großen Blutgefäße, die zum und vom Herzen führen, betreffen. ⓘ
Angeborene Herzfehler lassen sich zum Teil durch die Rötelnimpfung, die Zugabe von Jod zu Salz und die Zugabe von Folsäure zu bestimmten Lebensmitteln verhindern. Einige Defekte müssen nicht behandelt werden. Andere können mit kathetergestützten Verfahren oder einer Herzoperation wirksam behandelt werden. Gelegentlich kann eine Reihe von Operationen erforderlich sein. Gelegentlich ist eine Herztransplantation erforderlich. Bei angemessener Behandlung sind die Ergebnisse, selbst bei komplexen Problemen, im Allgemeinen gut. ⓘ
Herzfehler sind der häufigste Geburtsfehler. Im Jahr 2013 traten sie bei 34,3 Millionen Menschen weltweit auf. Sie betreffen zwischen 4 und 75 von 1.000 Lebendgeburten, je nachdem, wie sie diagnostiziert werden. Etwa 6 bis 19 von 1.000 verursachen ein mittleres bis schweres Ausmaß an Problemen. Angeborene Herzfehler sind die Hauptursache für Todesfälle im Zusammenhang mit Geburtsfehlern. Im Jahr 2013 waren 323.000 Todesfälle auf diese Defekte zurückzuführen, gegenüber 366.000 Todesfällen im Jahr 1990. ⓘ
Fallot-Tetralogie
Die Fallot-Tetralogie ist die häufigste angeborene Herzerkrankung und tritt in 1 bis 3 Fällen pro 1.000 Geburten auf. Die Ursache für diesen Defekt ist ein Ventrikelseptumdefekt (VSD) und eine überschießende Aorta. Die Kombination dieser beiden Defekte führt dazu, dass sauerstoffarmes Blut die Lunge umgeht und direkt in den Blutkreislauf zurückfließt. Der modifizierte Blalock-Taussig-Shunt wird in der Regel verwendet, um den Kreislauf zu reparieren. Bei diesem Verfahren wird ein Transplantat zwischen der Arteria subclavia und der ipsilateralen Pulmonalarterie platziert, um den korrekten Blutfluss wiederherzustellen. ⓘ
Pulmonale Atresie
Eine Pulmonalatresie kommt bei 7-8 von 100.000 Geburten vor und ist dadurch gekennzeichnet, dass die Aorta aus der rechten Herzkammer abzweigt. Dies führt dazu, dass das sauerstoffarme Blut die Lunge umgeht und in den Blutkreislauf gelangt. Chirurgische Eingriffe können dies beheben, indem die Aorta umgelenkt und die Verbindung zwischen rechter Herzkammer und Lungenarterie repariert wird. ⓘ
Es gibt zwei Arten von Lungenatresien, die danach unterschieden werden, ob das Kind auch einen Ventrikelseptumdefekt hat oder nicht.
- Pulmonalatresie mit intaktem Ventrikelseptum: Diese Art der Pulmonalatresie geht mit einer vollständigen und intakten Scheidewand zwischen den Ventrikeln einher.
- Pulmonalatresie mit Ventrikelseptumdefekt: Diese Art von Lungenatresie tritt auf, wenn ein Ventrikelseptumdefekt den Blutfluss in und aus der rechten Herzkammer ermöglicht. ⓘ
Doppelter rechter Ventrikel
Bei einem Double Outlet Right Ventricle (DORV) sind beide großen Arterien, die Pulmonalarterie und die Aorta, mit dem rechten Ventrikel verbunden. Je nach Ausprägung des DORV liegt ein VSD an verschiedenen Stellen vor, in der Regel 50 % subaortal und 30 % subaortal. Die Operationen, die zur Behebung dieses Defekts durchgeführt werden können, können aufgrund der unterschiedlichen Physiologie und des Blutflusses im defekten Herzen variieren. Eine Möglichkeit ist der Verschluss des VSD und das Anlegen von Kanälen, um den Blutfluss zwischen der linken Herzkammer und der Aorta sowie zwischen der rechten Herzkammer und der Lungenarterie wiederherzustellen. Eine andere Möglichkeit ist ein Shunt von der Körper- zur Lungenarterie in Fällen, die mit einer Pulmonalstenose einhergehen. Auch eine Ballonvorhofseptostomie kann durchgeführt werden, um die durch die DORV verursachte Hypoxämie bei der Taussig-Bing-Anomalie zu lindern, während eine chirurgische Korrektur abgewartet wird. ⓘ
Transposition der großen Arterien

Es gibt zwei verschiedene Arten der Transposition der großen Arterien, die Dextro-Transposition der großen Arterien und die Levo-Transposition der großen Arterien, je nachdem, wo sich die Kammern und Gefäße verbinden. Eine Dextrotransposition kommt bei etwa 1 von 4.000 Neugeborenen vor, wenn die rechte Herzkammer Blut in die Aorta pumpt und sauerstoffarmes Blut in den Blutkreislauf gelangt. Das vorübergehende Verfahren besteht darin, einen Vorhofseptumdefekt (ASD) zu schaffen. Eine dauerhafte Lösung ist komplizierter und beinhaltet die Umleitung des pulmonalen Rückflusses in den rechten Vorhof und des systemischen Rückflusses in den linken Vorhof, was als Senning-Verfahren bekannt ist. Auch das Rastelli-Verfahren kann durchgeführt werden, bei dem der linksventrikuläre Ausfluss umgeleitet, der Pulmonalstamm geteilt und eine Leitung zwischen rechter Herzkammer und Pulmonalstamm gelegt wird. Eine Levo-Transposition kommt bei etwa 1 von 13.000 Neugeborenen vor und ist dadurch gekennzeichnet, dass die linke Herzkammer das Blut in die Lunge und die rechte Herzkammer das Blut in die Aorta pumpt. Dies kann anfangs keine Probleme verursachen, wird aber mit der Zeit aufgrund des unterschiedlichen Drucks, mit dem die beiden Ventrikel das Blut pumpen, zu Problemen führen. Die Umstellung des linken Ventrikels auf den systemischen Ventrikel und des rechten Ventrikels auf das Pumpen von Blut in die Lungenarterie kann die Levo-Transposition beheben. ⓘ
Persistierender Truncus arteriosus
Von einem persistierenden Truncus arteriosus spricht man, wenn sich der Truncus arteriosus nicht in die Aorta und den Pulmonalstamm aufspaltet. Dies kommt bei etwa 1 von 11.000 Lebendgeburten vor und lässt sowohl sauerstoffreiches als auch sauerstoffarmes Blut in den Körper gelangen. Die Reparatur besteht aus einem VSD-Verschluss und dem Rastelli-Verfahren. ⓘ
Ebstein-Anomalie
Die Ebstein-Anomalie zeichnet sich durch einen deutlich vergrößerten rechten Vorhof und ein Herz in Kastenform aus. Diese Anomalie ist sehr selten und tritt in weniger als 1 % der Fälle von angeborenen Herzerkrankungen auf. Die chirurgische Reparatur hängt von der Schwere der Erkrankung ab. ⓘ
Die Kinderkardiologie ist ein Teilgebiet der Pädiatrie. Um in den Vereinigten Staaten Kinderkardiologe zu werden, muss man eine dreijährige Facharztausbildung in der Pädiatrie absolvieren, gefolgt von einem dreijährigen Stipendium in der Kinderkardiologie. Pro Doximity verdienen Kinderkardiologen in den Vereinigten Staaten durchschnittlich 303.917 Dollar. ⓘ
Diagnostische Tests in der Kardiologie
Diagnostische Tests in der Kardiologie sind die Methoden zur Identifizierung von Herzerkrankungen, die mit einer gesunden bzw. ungesunden, pathologischen Herzfunktion einhergehen. Am Anfang steht die Erhebung der Krankengeschichte, gefolgt von der Auskultation. Anschließend können Bluttests, elektrophysiologische Verfahren und bildgebende Untersuchungen des Herzens zur weiteren Analyse angeordnet werden. Zu den elektrophysiologischen Verfahren gehören das Elektrokardiogramm, die Herzüberwachung, der kardiale Belastungstest und die elektrophysiologische Studie. ⓘ
Studien
Die Kardiologie ist bekannt für randomisierte, kontrollierte Studien, die die klinische Behandlung von Herzkrankheiten leiten. Zwar werden jedes Jahr Dutzende von Studien veröffentlicht, aber es gibt auch wegweisende Studien, die die Behandlung entscheidend verändern. Studien haben oft ein Akronym für den Namen der Studie, und dieses Akronym wird verwendet, um auf die Studie und ihre Ergebnisse zu verweisen. Einige dieser bahnbrechenden Studien sind:
- V-HeFT (1986) - Einsatz von Vasodilatatoren (Hydralazin und Isosorbiddinitrat) bei Herzinsuffizienz
- ISIS-2 (1988) - Einsatz von Aspirin bei Myokardinfarkt
- CASE I (1991) - Einsatz von Antiarrhythmika nach einem Herzinfarkt erhöht die Sterblichkeit
- SOLVD (1991) - Einsatz von ACE-Hemmern bei Herzinsuffizienz
- 4S (1994) - Statine verringern das Risiko einer Herzerkrankung
- CURE (1991) - Einsatz einer dualen Thrombozytenaggregationshemmung bei NSTEMI
- MIRACLE (2002) - Einsatz der kardialen Resynchronisationstherapie bei Herzinsuffizienz
- SCD-HeFT (2005) - Einsatz eines implantierbaren Kardioverter-Defibrillators bei Herzinsuffizienz
- RELY (2009), ROCKET-AF (2011), ARISTOTLE (2011) - Einsatz von DOACs bei Vorhofflimmern anstelle von Warfarin
- ISCHEMIA (2020) - Medizinische Therapie ist bei stabiler Herzerkrankung so gut wie koronare Stents ⓘ
Kardiologische Gemeinschaft
Verbände
Fachgesellschaft der deutschen Kardiologen ist die Deutsche Gesellschaft für Kardiologie, die 1927 als erste kardiologische Gesellschaft in Europa gegründet wurde. Sie hatte im Jahr 2006 mehr als 6000 Mitglieder, davon circa 15 % Frauen. In Österreich sind mehr als 1000 Ärzte in der 1968 gegründeten Österreichischen Kardiologischen Gesellschaft organisiert. Fachgesellschaft der schweizerischen Kardiologen ist die Schweizerische Gesellschaft für Kardiologie. ⓘ
In Deutschland sind die in der Praxis tätigen Kardiologen im Bundesverband Niedergelassener Kardiologen (BNK) organisiert. Die Aufgaben des BNK sind unter anderen die Interessenvertretung für vertragsärztlich tätige Kardiologen und die Organisation der wissenschaftlichen und berufspraktischen Fortbildung der Mitglieder. ⓘ
Die Zunahme von Wissen und speziellen Techniken hat zu einer zunehmenden Spezialisierung der Kardiologen insgesamt und auch innerhalb der Kardiologie geführt. Das ehemalige Teilgebiet der Inneren Medizin etabliert sich immer deutlicher als selbstständiger Schwerpunkt und innerhalb der Kardiologie entwickelt sich eine Subspezialisierung in nicht-invasive und invasive Kardiologie sowie Elektrophysiologie. ⓘ
Ausbildung
Die Kardiologie ist in Deutschland kein eigenes Fachtierarztgebiet, sondern eine Zusatzbezeichnung zu einem verwandten Fachtierarztgebiet (Kleintiere, Innere Medizin). 1981 wurde in Venedig die European Society of Veterinary Cardiology gegründet. Sie gibt seit 1998 das Journal of Veterinary Cardiology (ISSN 1760-2734) heraus. 1994 wurde von der European Society of Veterinary Internal Medicine eine europäische Weiterbildung auf dem Gebiet der Kleintierinternistik etabliert, die seit 2003 vom European Board of Veterinary Specialisation anerkannt ist. Innerhalb dieses European College of Veterinary Internal Medicine – Companion Animals (ECVIM-CA) existiert eine Spezialisierung Kardiologie. Dieser postgraduale Weiterbildungsgang stellt fachlich deutlich höhere Ansprüche als das deutsche Weiterbildungssystem und erfordert unter anderem eine dreijährige Ausbildung an einer zugelassenen Weiterbildungsstätte. Absolventen dieser Zusatzausbildung dürfen den Titel Diplomate of the European College of Veterinary Internal Medicine – Companion Animals (Cardiology) – Dipl. ECVIM-CA (Cardiology) – führen. Momentan (Stand Mai 2006) haben 30 Tierärzte diese Zusatzausbildung absolviert, darunter drei Deutsche und zwei Schweizer. Dieses europäische Ausbildungssystem wurde nach dem Vorbild des amerikanischen ACVIM-CA (Cardiology) geschaffen. Dieser bereits länger existierende Abschluss wird in Europa ebenfalls anerkannt und seine Inhaber sind auch für das European College weiterbildungsberechtigt. Den Kardiologie-Abschluss des American College haben 129 Tierärzte (Stand 2005) erworben. ⓘ
- Acta Cardiologica
- Amerikanische Zeitschrift für Kardiologie
- Annals of Cardiac Anaesthesia
- Aktuelle Forschung: Kardiologie
- Kardiologie im Rückblick
- Durchblutung
- Circulation Research
- Klinische und experimentelle Hypertonie
- Klinische Kardiologie
- EP - Europace
- Europäisches Herz-Journal
- Herz
- Herzrhythmus
- Internationale Zeitschrift für Kardiologie
- Zeitschrift des American College of Cardiology
- Schrittmachertherapie und klinische Elektrophysiologie
- Indisches Herz-Journal ⓘ
Kardiologen
| Beruf | |
|---|---|
| Bezeichnungen | Arzt, Facharzt |
Art des Berufes | Fachrichtung |
Tätigkeitsbereiche | Medizin |
| Beschreibung | |
Erforderliche Ausbildung |
|
Bereiche Beschäftigung | Krankenhäuser, Kliniken |
- Robert Atkins (1930-2003), bekannt für die Atkins-Diät
- Eugene Braunwald (geb. 1929), Herausgeber von Braunwald's Heart Disease und mehr als 1000 Publikationen
- Wallace Brigden (1916-2008), entdeckte die Kardiomyopathie
- Manoj Durairaj (1971- ), Kardiologe aus Pune, Indien, der Pro Ecclesia et Pontifice erhielt
- Willem Einthoven (1860-1927), Physiologe, der das erste praktische EKG entwickelte und 1924 den Nobelpreis für Physiologie oder Medizin erhielt ("für die Entdeckung des Mechanismus des Elektrokardiogramms")
- Werner Forssmann (1904-1979), der die berüchtigte erste Herzkatheteruntersuchung am Menschen an sich selbst durchführte, was dazu führte, dass er von der Berliner Charité entlassen wurde, die Kardiologie als Fachgebiet aufgab und dann 1956 den Nobelpreis für Physiologie oder Medizin erhielt ("für ihre Entdeckungen auf dem Gebiet der Herzkatheteruntersuchung und der pathologischen Veränderungen im Kreislaufsystem")
- Andreas Grüntzig (1939-1985), der als Erster die Ballonangioplastie entwickelte
- William Harvey (1578-1657), schrieb die Exercitatio Anatomica de Motu Cordis et Sanguinis in Animalibus, die erstmals das geschlossene Kreislaufsystem beschrieb und die Forssmann in seiner Nobelvorlesung als Begründer der Kardiologie bezeichnete
- Murray S. Hoffman (geb. 1924) Als Präsident der Colorado Heart Association initiierte er eines der ersten Joggingprogramme zur Förderung der Herzgesundheit
- Max Holzmann (1899-1994), Mitbegründer der Schweizerischen Gesellschaft für Kardiologie, Präsident von 1952 bis 1955
- Samuel A. Levine (1891-1966), Erfinder des Levine-Zeichens und der Levine-Skala, mit der die Intensität von Herzgeräuschen eingestuft wird
- Henry Joseph Llewellyn "Barney" Marriott (1917-2007), EKG-Interpretation und Praktische Elektrokardiographie
- Bernard Lown (geb. 1921), Erfinder des Defibrillators
- Woldemar Mobitz (1889-1951), beschrieb und klassifizierte die beiden Typen des atrioventrikulären Blocks zweiten Grades, die oft als "Mobitz Typ I" und "Mobitz Typ II" bezeichnet werden
- Jacqueline Noonan (geb. 1928), Entdeckerin des Noonan-Syndroms, das die häufigste syndromale Ursache angeborener Herzfehler ist
- John Parkinson (1885-1976), bekannt für das Wolff-Parkinson-White-Syndrom
- Helen B. Taussig (1898-1986), Begründerin der pädiatrischen Kardiologie und arbeitete intensiv am Blue-Baby-Syndrom
- Paul Dudley White (1886-1973), bekannt für das Wolff-Parkinson-White-Syndrom
- Louis Wolff (1898-1972), bekannt für das Wolff-Parkinson-White-Syndrom
- Karel Frederik Wenckebach (1864-1940), beschrieb 1898 erstmals den so genannten atrioventrikulären Block zweiten Grades vom Typ I ⓘ
Geschichte und Entwicklung
Bis 1900
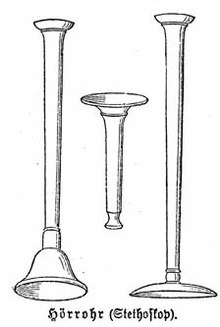
Menschen empfanden das Herz bereits seit langer Zeit als besonders verwundbares Organ, darauf weisen steinzeitliche Wandmalereien in Spanien hin. Im Altertum und in der Antike widmeten heilkundige Chinesen, Griechen und Römer dem Herzen und zunächst noch weit mehr dem Puls als Ausdruck mechanischer Herztätigkeit besondere Aufmerksamkeit. Gegen 500 v. Chr. entwickelte sich in China eine umfangreiche Pulslehre, die 30 verschiedene Pulsarten unterschied und daraus auf Krankheitsdiagnosen schloss. Herophilos von Chalkedon konstruierte um 300 v. Chr. eine Taschenwasseruhr zur Pulsmessung bei Fieberpatienten. Er unterschied verschiedenartige Pulsmerkmale und vermutete, dass die Pulswelle durch eine aktive Ausdehnung (Diastole) und ein passives Zusammenfallen (Systole) von Herz und Schlagadern zustande kommt. Diese Theorie vertrat auch Galen von Pergamon und begründete eine das ganze Mittelalter hindurch geltende Pulslehre. Vor etwa 2000 Jahren beschrieb der römische Literat Seneca der Jüngere seine Angina Pectoris so: „Der Anfall ist sehr kurz und einem Sturm ähnlich. Bei anderen Leiden hat man mit der Krankheit zu kämpfen, hier aber mit dem Sterben.“ Das Mittelalter und die frühe Neuzeit waren in kardiologischer Hinsicht bestimmt von den anatomischen und physiologischen Ansichten Galens, der seine Vorstellungen vor allem aus der Tieranatomie ableitete. Die für Galens Theorien grundlegenden Poren in der Herzscheidewand konnte der Anatom Vesal an menschlichen Leichnamen jedoch nicht nachweisen. ⓘ
Der Beginn der modernen Kardiologie kann auf das Jahr 1628 datiert werden, als der englische Arzt William Harvey seine Entdeckung des Blutkreislaufes mit der Schrift De motu cordis et sanguinis veröffentlichte. Harvey erkannte die Systole als das Blut vorantreibende aktive Kontraktion und die Diastole als Blut ansaugende passive Erschlaffung des Herzens. Erforderlich für das Verständnis der Strömungsverhältnisse im Kreislaufsystem und damit für die Entwicklung der Kardiologie waren zudem die von Marcello Malpighi bis 1661 gewonnenen Erkenntnisse über kapilläre arteriovenöse Anastomosen. ⓘ
Im Jahr 1733 konnte der englische Pfarrer und Wissenschaftler Stephen Hales erstmals „blutig“, d. h. invasiv, den Blutdruck messen, indem er eine Kanüle in die Halsschlagader eines Pferdes einführte und mit einem Glaszylinder verband. Ab den 1840er Jahren konnte der Blutdruck mit dem von dem um 1850 die moderne Herz- und Kreislaufphysiologie begründenden Physiologen Ludwig entwickelten Kymographen aufgezeichnet werden. Das älteste herzwirksame Medikament ist Digitalis, dessen Nutzen für die Behandlung der „Wassersucht“ 1785 William Withering beschrieb. 1816 erfand der Franzose René Laënnec das Stethoskop, zunächst in Form recht einfacher hölzerner Zylinder, die eine Auskultation möglich machten. Die Auskultation des Herzens beschreibt er in seinem 1819 veröffentlichten Traité de l’auscultation médiate. Bereits Ende des 19. Jahrhunderts waren Stethoskope mit flexiblen Schläuchen für beide Ohren verbreitet. Bedeutsam für die Entwicklung der Kardiologie war zudem die von Leopold von Auenbrugger (1761 dargestellt in Inventum novum) und Jean-Nicolas Corvisart eingeführte, von Josef von Škoda weiterentwickelte und 1839 in einer Abhandlung über Perkussion und Auskultation publizierte Diagnosetechnik der Perkussion. Ein frühes Gerät der indirekten „unblutigen“, d. h. nichtinvasiven Blutdruckmessung war z. B. der Sphygmograph des deutschen Physiologen Karl von Vierordt (1818–1884). Das erste Sphygmomanometer wurde vom österreichischen Pathologen Samuel Siegfried Karl Ritter von Basch (1837–1905) erfunden. 1896 beschrieb der italienische Arzt Scipione Riva-Rocci ein einfaches Gerät zur Blutdruckmessung mit einer Armmanschette, das von Harvey Williams Cushing verbessert wurde, und dessen Messmethode 1905 vom russischen Militärarzt Nikolai Sergejewitsch Korotkow abgewandelt wurde. Heutzutage wird nur noch selten nach der Methode von Riva-Rocci gemessen. Dann wird der so gemessene Blutdruck mit (RR) benannt. Fälschlicherweise wird der heutzutage nach Korotkow gemessene Blutdruck in der Praxis aber immer noch mit „RR“ bezeichnet. ⓘ
Das 20. Jahrhundert


Im Laufe des 20. Jahrhunderts gewannen die Herz-Kreislauferkrankungen erheblich an Bedeutung. Zu Beginn waren sie weltweit für weniger als 10 % der Todesfälle verantwortlich, gegen Ende für knapp 50 % in den Industrieländern und 25 % in den Entwicklungsländern. Diese Verschiebung wird mit dem selteneren Auftreten von Infektionskrankheiten und Mangelernährung als zuvor häufigsten Todesursachen und der steigenden Lebenserwartung erklärt. Da Herz-Kreislauferkrankungen im höheren Alter häufiger auftreten, erklärt schon der Anstieg der durchschnittlichen Lebenserwartung – in den USA von 49,2 Jahren im Jahr 1900 auf 76,9 Jahre im Jahr 2000 – einen Großteil des Zuwachses. ⓘ
Anfang des 20. Jahrhunderts kristallisierte sich die Kardiologie als eigenständiges Forschungsgebiet innerhalb der Inneren Medizin heraus. 1907 wurde in Paris die erste Ausgabe der Fachzeitschrift „Archives de Maladies du Coeur et des Vaisseaux“ veröffentlicht, 1909 in Wien das Zentralblatt für Herzkrankheiten und die Erkrankung der Gefäße. In England folgte 1910 die Zeitschrift Heart, in den USA 1925 das American Heart Journal. Ebenfalls 1925 wurde in den USA als erste kardiologische Fachgesellschaft die American Heart Association gegründet. Sie wurde 1927 von der Deutschen Gesellschaft für Kreislaufforschung als erster Fachgesellschaft in Europa gefolgt, deren Mitgliederzahl in den ersten zehn Jahren ihres Bestehens von 180 auf 300 anwuchs. ⓘ
1903 entwickelt der Holländer Willem Einthoven den Elektrokardiografen (EKG). Hände und Füße der Patienten wurden damals zur Ableitung der Herzströme in Salzlösung getaucht, erst in den 1940er Jahren erfolgte die Registrierung mit Hilfe von Metallscheiben an den Hand- und Fußgelenken, die durch Drähte mit dem von Einthoven entwickelten Registriergerät, dem Saitengalvanometer, verbunden wurden. Die heutige Behandlung von Herzrhythmusstörungen basiert u. a. auf der Arbeit des Japaners Sunao Tawara, der 1906 während seiner Tätigkeit beim Marburger Pathologen Ludwig Aschoff die Grundzüge des Erregungsleitungssystems des Herzens veröffentlichte. ⓘ
Im Jahr 1929 kam es zur ersten Herzkatheterisierung, als sich der damalige chirurgische Assistenzarzt und spätere Urologe Werner Forßmann in Eberswalde einen Harnleiterkatheter durch seine Armvene in den rechten Vorhof schob. 1941 veröffentlichte André Frédéric Cournand seine Erfahrungen mit der Herzkatheterisierung als diagnostische Methode. 1956 erhielten Forßmann und Cournand u. a. für diese Verdienste zusammen mit Dickinson Woodruff Richards, der 1941 ebenfalls am Ausbau der Herzkatheteruntersuchung zur klinischen Routinemaßnahme beteiligt war, den Nobelpreis. Ab etwa 1938 (J. Steinberg) fand dann die Angiokardiographie. aus der sich dann die Koronarographie vor allem durch Sones in Cleveland entwickelte, Eingang in die kardiologische Diagnostik. ⓘ
Die erste Herzoperation wurde am 9. September 1896 von dem Frankfurter Chirurgen Ludwig Rehn vorgenommen. Er nähte das Herz eines Frankfurter Gärtnergesellen, das bei einer Messerstecherei verwundet worden war. Vorangegangen waren tierexperimentelle Versuche, die gezeigt hatten, dass der Herzmuskel zur Regeneration fähig war. In den USA folgt die erste Herzoperation eines offenen Ductus Botalli 1938 durch den amerikanischen Chirurgen Robert E. Gross, die erste Operation am offenen Herzen 1952 durch F. John Lewis. ⓘ
Die ersten Echokardiographien wurden 1950 durch Wolf-Dieter Keidel sowie 1954 von Inge Edler und Carl H. Hertz durchgeführt. Das 1952 von Bernard Lown und Samuel A. Levine für die Herzinfarkt-Behandlung propagierte armchair treatment fand erst in den 1960er Jahren auch in Deutschland Anklang. Während den Patienten in der ersten Hälfte des 20. Jahrhunderts für sechs bis acht Wochen jegliche körperliche Anstrengung verboten und strikte Bettruhe verordnet wurde, konnten sie jetzt bereits eine Woche nach dem Infarkt täglich bis zu zwei Stunden im Sessel sitzen, um den Kreislauf anzuregen und Muskelabbau sowie Thrombosen vorzubeugen. Heute stehen Patienten nach einem unkomplizierten Infarkt am ersten oder zweiten Tag auf und werden nach sieben bis zehn Tagen aus dem Krankenhaus entlassen, in den USA bereits nach weniger als fünf Tagen. ⓘ
Am stillstehenden Herzen konnte erst nach Einführung der Herz-Lungen-Maschine durch John Gibbon im Jahr 1953 operiert werden, die erste Operation mit diesem Gerät in Deutschland nahm 1957 der Berliner Chirurg Emil Sebastian Bücherl vor. 1958 wurde am Karolinska-Spital in Stockholm der erste von Äke Senning und Siemens-Entwicklungschef Rune Elmqvist gebaute Herzschrittmacher implantiert. 1959 brachten die deutschen Behring-Werke Streptokinase auf den Markt, das beim akuten Herzinfarkt das Blutgerinnsel im Herzkranzgefäß auflösen kann und so die Blutversorgung des betroffenen Areals wieder ermöglicht. ⓘ
Die erste künstliche Herzklappe wurde 1961 durch die beiden Amerikaner Albert Starr und Lowell Edwards implantiert. 1963 stellte das deutsche Unternehmen Knoll mit Verapamil den ersten Calciumantagonisten vor. Den ersten Beta-Blocker entwickelte 1964 der Schotte James W. Black, der 1980 den Nobelpreis erhielt. Der erste Koronararterien-Bypass wurde 1967 durch René G. Favaloro angelegt. Ebenfalls 1967 erfolgte die erste Herztransplantation durch Christiaan Barnard. ⓘ
Der in Dresden geborene Andreas Grüntzig führte 1977 in Zürich die erste Ballon-Dilatation durch und begründete damit die interventionelle Kardiologie. ⓘ
1980 wurde an der Johns-Hopkins-Universität erstmals ein interner Defibrillator eingesetzt, um lebensbedrohliche Tachykardien und Kammerflimmern zu beenden. 1981 führte die Pharmafirma Squibb Captopril als ersten ACE-Hemmer in die Therapie ein. Der erste Stent wurde von Ulrich Sigwart in Lausanne entwickelt und 1986 erstmals eingesetzt. 1987 entwickelte der in Amerika lebende Grieche Roy Vagelos das erste Statin. Die dopplergestützte Echokardiographie wurde zwar bereits 1959 durch den Japaner S. Satomura eingesetzt, kam jedoch erst in den frühen 1980er-Jahren mit der Verfügbarkeit leistungsstarker Rechner durch K. Namekawa, William J. Bommer sowie Larry Miller zur Anwendungsreife. In den späten 1980er-Jahren verbreiteten sich mit der transösophagealen Echokardiografie (kurz TEE; „Schluckecho“) und der Stressechokardiografie zwei wesentliche Erweiterungen der Ultraschalluntersuchungen des Herzens. Die TEE wird insbesondere für die Feinbeurteilung von Herzklappenveränderungen und die Suche nach Emboliequellen eingesetzt, die Stressechokardiografie zur Beurteilung von Durchblutungsstörungen des Herzmuskels. ⓘ
Die erste Bypass-Operation in minimalinvasiver Technik wurde 1994 in den USA durchgeführt, 1995 erstmals auch in Deutschland durch Joachim Laas in der Herz-Kreislauf-Klinik in Bad Bevensen. Während die Computertomografie (CT) und Magnetresonanztomografie (MRT) zunächst aufgrund der schnellen Eigenbewegung des Herzens in der Kardiologie nur selten Verwendung fanden, haben sich diese Untersuchungsverfahren mit der Einführung immer leistungsfähigerer Computer in den 1990er-Jahren auch in diesem Fachgebiet etabliert. ⓘ
Aktuell
In Nordamerika und Westeuropa ist die Kardiologie zu Beginn des 21. Jahrhunderts nahezu flächendeckend in Praxis oder Klinik vertreten, während sie noch in den 1960er-Jahren fast ausschließlich an den Universitätskliniken und in wenigen spezialisierten Zentren präsent war. In den USA waren im Jahr 1999 etwa 14.000 Kardiologen zertifiziert. CT und MRT können auf Grund immer leistungsfähigerer Computer für eine Reihe von Fragestellungen bereits vergleichbare oder bessere Ergebnisse liefern als die Echokardiografie oder die Herzkatheteruntersuchung, sind aber in vielen Ländern aus verschiedenen Gründen (u. a. Verfügbarkeit, Kosten, Strahlenbelastung und fehlende Möglichkeit zur Intervention) nicht in die Routineversorgung eingebunden. ⓘ
Deutschland
| 1984 | 2005 | |
|---|---|---|
| Linksherzkatheter | 56.797 | 772.137 |
| Ballondilatationen | 2.809 | 270.964 |
Zum Jahresende 2003 waren in Deutschland 3059 Kardiologen berufstätig, davon waren 2126 als Kassenarzt tätig. 2002 wurden allein zu Lasten der gesetzlichen Krankenversicherung u. a. 3.721.705 Echokardiografien durchgeführt. ⓘ
Besonders im Bereich der invasiven Kardiologie (Herzkatheteruntersuchungen) und der interventionellen Kardiologie (Ballondilatationen und andere kathetergestützte Therapieverfahren) ist es zu einer erheblichen Leistungsausweitung gekommen. Vom Beginn der systematischen Datenerhebung im Jahr 1984 bis zum Jahr 2005 zeigt sich ein deutlicher Anstieg der entsprechenden Untersuchungs- und Behandlungszahlen in deutschen Katheterlaboren. ⓘ
| Deutschland | Österreich | Schweiz | |
|---|---|---|---|
| Katheterplätze | 0,9 | 1,1 | 2,3 |
| Linksherzkatheter | 8.695 | 5.537 | 4.490 |
| Ballondilatationen | 3.022 | 2.072 | 1.933 |
2001 waren in Deutschland 356 Linksherzkatheter-Einrichtungen mit 503 Messplätzen gemeldet. Dies entsprach einer Dichte von 4,3 Einrichtungen und 6,2 Messplätzen pro 1 Mio. Einwohner. ⓘ
Im Jahr 2004 wurden in Deutschland pro 1 Mio. Einwohner 8695 diagnostische Linksherzkatheter und 3022 Ballondilatationen vorgenommen. Diese Zahlen liegen im Vergleich mit anderen Ländern (vgl. Tabelle) recht hoch, was angesichts der Kosten von schätzungsweise 573 Mio. Euro für die Linksherzkatheter und 871 Mio. Euro für die Ballondilatation auch von gesundheitsökonomischer Bedeutung ist. ⓘ
Schweiz
Die für die Schweiz im Jahr 2000 gemeldeten 28 Linksherzkatheter-Einrichtungen (davon fünf auch und zwei nur für Kinder) mit 36 Messplätzen ergaben eine Dichte von 3,9 Einrichtungen und 5,0 Messplätzen pro 1 Mio. Einwohner. ⓘ
2004 waren insgesamt 323 Kardiologen registriert. ⓘ
Schwerpunkte
Die Kardiologie konzentriert sich nicht nur auf die angeborenen und erworbenen Erkrankungen des Herzens (Kardiopathien), sie befasst sich auch mit dem Blutkreislauf und den herznahen Blutgefäßen. Der daraus abgeleitete Begriff der Herz-Kreislauferkrankungen, auch Kardiovaskuläre Erkrankungen (im englischen Sprachraum cardiovascular diseases) genannt, beinhaltet auch Bluthochdruck (Hypertonie), Schlaganfall, arterielle Verschlusskrankheit und viele andere Erkrankungen, ist aber nicht verbindlich definiert (vgl. Herz-Kreislauf-Erkrankung). Bei der Diagnostik und Behandlung der nicht unmittelbar am Herz lokalisierten Krankheiten kommt es zu Überschneidungen mit anderen Fachgebieten wie der Angiologie, der Neurologie und der Pneumologie. ⓘ
Spezielle Aufgaben und Untersuchungsverfahren der Kardiologie sind
- die Erkennung und Behandlung von angeborenen und erworbenen Erkrankungen des Herzens, des Kreislaufs, der herznahen Gefäße und des Herzbeutels (Perikard),
- die Beratung und Führung von Herz-Kreislaufpatienten in der Rehabilitation und die sozialmedizinische Beurteilung ihrer beruflichen Belastbarkeit,
- die intensivmedizinische Basisversorgung,
- die Ultraschalluntersuchung des Herzens (z. B. Echokardiografie, Stressechokardiografie, Doppler- und Duplex-Echokardiografie, transösophageale Echokardiografie),
- die diagnostische Links- und Rechtsherzkatheteruntersuchungen u. a. mit Koronarangiografie,
- therapeutische Koronarinterventionen (z. B. PTCA, Stentimplantationen, Atherektomie, Rotablation, Brachytherapie),
- Elektrokardiogramme (EKG)
- die medikamentöse, apparative und interventionelle antiarrhythmische Therapie einschließlich Defibrillation und Ablation,
- die Herzschrittmachertherapie und -nachsorge,
- die Indikationsstellung und Nachsorge von implantierbaren Kardioverter-Defibrillatoren (ICD) und
- gemeinsam mit anderen Fachdisziplinen die interdisziplinäre Indikationsstellung und Beurteilung nuklearmedizinischer Untersuchungen und chirurgischer Behandlungsverfahren. ⓘ

Koronare Herzkrankheit
In Nordamerika, Westeuropa, Japan, Australien und Neuseeland leidet die große Mehrzahl der von Kardiologen betreuten Patienten heute an der koronaren Herzkrankheit (KHK), so dass dort die Erkennung, Behandlung und Nachsorge von Angina Pectoris, Herzinfarkten und infarktbedingter Herzmuskelschwäche zur Haupttätigkeit der meisten Kardiologen geworden ist. ⓘ
Neben der medikamentösen Therapie haben hier in den letzten zwei Jahrzehnten die invasiven Therapien immer mehr an Bedeutung gewonnen. Dabei handelt es sich um die von Herzchirurgen durchgeführte Bypass-Operation und die von interventionellen Kardiologen vorgenommene Ballondilatation, die heute meist mit der Implantation eines Stents verbunden wird. Voraussetzung für beide Verfahren ist die genaue Kenntnis der Koronaranatomie, die bei der Koronarangiografie im Rahmen einer Linksherzkatheteruntersuchung gewonnen wird. ⓘ
Andere Erkrankungen
Neben der KHK und der Herzinsuffizienz spielen für die heutige Kardiologie Herzrhythmusstörungen eine große Rolle (Rhythmologie), wobei zahlenmäßig das Vorhofflimmern überwiegt und hinsichtlich der Bedeutung für den Patienten die ventrikulären Rhythmusstörungen (Ventrikuläre Tachykardie und Kammerflimmern) besonders bedeutsam sind. Erkrankungen der Herzklappen (insbesondere Herzklappenfehler), primäre Erkrankungen des Herzmuskels (Kardiomyopathien) und die entzündlichen Herzkrankheiten (Endokarditis, Myokarditis und Perikarditis) sind dagegen heute in den Hintergrund getreten. Besonders die früher auch in Europa bedeutsameren rheumatischen Klappenfehler nach Infektionen mit β-hämolysierenden Streptokokken sind viel seltener geworden. Während hier nur noch etwa 1,5 % der Todesfälle durch Herz-Kreislauferkrankungen auf eine rheumatische Herzerkrankung zurückzuführen sind, beträgt der Anteil in Entwicklungsländern noch 10–15 %. ⓘ
Ausbildung
Die kardiologische Ausbildung von Ärzten und anschließende Zertifizierung zum Kardiologen ist länderspezifisch geregelt. In den USA beispielsweise erteilt das American Board of Internal Medicine Zertifikate für 16 Subdisziplinen, von denen eines die Kardiologie ist. Die ersten drei Jahre der Ausbildung in Allgemeiner Innerer Medizin werden mit einem Zertifikat abgeschlossen. Darauf baut eine dreijährige Subspezialisierung in Kardiologie auf, die ebenfalls mit einem Zertifikat beendet wird. In der Kardiologie kann in einer dritten Stufe (third tier) eine weitere einjährige Spezialisierung in Klinischer Elektrophysiologie des Herzens oder Interventioneller Kardiologie angeschlossen und ebenfalls zertifiziert werden. ⓘ
Österreich
In Österreich wird die Kardiologenausbildung – wie alle ärztlichen Ausbildungen – von der vom Gesundheitsminister verordneten „Ärztinnen-/Ärzte-Ausbildungsordnung 2015“ (ÄAO 2015) geregelt. Das Sonderfach Kardiologie umfasst nach geltendem Recht eine neunmonatige Basisausbildung, gefolgt von einer 27-monatigen Sonderfach-Grundausbildung und einer 36-monatigen Sonderfach-Schwerpunktausbildung, die sich bei Absolvierung des wissenschaftlichen Moduls auf 27 Monate verkürzt. Am Ende der Ausbildung ist die Facharztprüfung abzulegen (§ 8 (1) Z 3 ÄrzteG 1998). Die explizit vorgeschriebenen Ausbildungsinhalte sind in der ÄAO per Anlage ausgeführt. ⓘ
Schweiz
In der Schweiz ist bereits seit 2001 ein Facharzt für Kardiologie mit einer mindestens sechsjährigen Weiterbildung (davon die ersten zwei Jahre in der Inneren Medizin) vorgesehen. ⓘ
Kardiologie in der Tiermedizin
Auch in der Tiermedizin erlebt die Kardiologie zunehmende Bedeutung, vor allem bei Hund und Katze. Bei Nutztieren treten zwar ebenfalls gelegentlich Herzerkrankungen auf, vor allem im Zusammenhang mit einigen Tierseuchen, diese werden aber, wenn überhaupt, nicht von kardiologisch spezialisierten Tierärzten behandelt. ⓘ
Schwerpunkte der Veterinärkardiologie
Hauptarbeitsgebiet der Veterinärkardiologie sind Herzerkrankungen bei Hunden, Katzen und Pferden. ⓘ
Im Kleintierbereich weisen etwa 11 Prozent aller vorgestellten Patienten eine Herzerkrankung auf. Der Schwerpunkt liegt hierbei auf erworbenen Herzerkrankungen, welche bei kleinen Hunderassen vor allem in Form degenerativer Klappenerkrankungen (Klappenendokardiosen) auftreten, bei großwüchsigen Hunderassen hauptsächlich in Form von Herzmuskelerkrankungen (Dilatative Kardiomyopathie) vorliegen. Katzen neigen gleichfalls zur Ausprägung von Kardiomyopathien, hier tritt allerdings wesentlich häufiger die hypertrophe Form auf, auch infolge der in den letzten Jahren zunehmend diagnostizierten Schilddrüsenüberfunktion. Früher aufgetretene fütterungsbedingte Herzmuskelerkrankungen (meist dilatative Kardiomyopathien bei bestimmten Hunderassen und Katzen) kommen infolge der breiten Verwendung industrieller Fertigfutter nur noch selten vor. In den Südstaaten der USA und im Mittelmeerraum spielt darüber hinaus die Herzwurmerkrankung (Dirofilariose) eine größere Rolle. ⓘ
Zu einem weiteren Schwerpunkt der Kleintierkardiologie entwickelt sich in den letzten Jahren die Untersuchung auf erblich bedingte Herzerkrankungen. Mit Untersuchungsprogrogrammen wird so von vielen Hunde- und Katzenzuchtverbänden der Versuch unternommen, bei einzelnen Rassen gehäuft auftretende Herzerkrankungen züchterisch zu eliminieren (z. B. Boxer: Aortenstenose; Neufundländer, Irischer Wolfshund: Dilatative Kardiomyopathie; Maine-Coon-Katze: Hypertrophe Kardiomyopathie). Koronare Herzerkrankungen treten bei Tieren im Gegensatz zum Menschen so gut wie nicht auf. ⓘ
Bei Pferden spielen vor allem Herzmuskelentzündungen im Zusammenhang mit Infektionskrankheiten, fütterungs- und stoffwechselbedingte Myokardosen, Herzklappenfehler (vor allem Insuffizienz der Aortenklappe) und Herzrhythmusstörungen eine Rolle. ⓘ
Literatur
- Christian Mewis, Ioakim Spyridopoulos, Reimer Riessen: Kardiologie compact. Alles für Station und Facharztprüfung. Thieme, Stuttgart 2003, ISBN 3-13-130742-0. ⓘ
Literatur zur Geschichte der Kardiologie
- Susanne Hahn: Kardiologie. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin/New York 2005, ISBN 3-11-015714-4, S. 718–722.
- Axel W. Bauer: Kardiovaskuläre Erkrankungen. In: Werner E. Gerabeku. a. (Hrsg.): Enzyklopädie Medizingeschichte. Walter de Gruyter, Berlin/ New York 2005, ISBN 3-11-015714-4, S. 722–728.
- James S. Forrester: The Heart Healers. The Misfits, Mavericks, and Rebels Who Created the Greatest Medical Breakthrough of Our Lives. New York 2015. ISBN 978-1-250-10540-0.
- F. A. Willius, T. J. Dry: A history of the heart and the circulaton. Saunders, Philadelphia/London 1948. ⓘ