Herzrhythmusstörung
| Herzrhythmusstörungen ⓘ | |
|---|---|
| Andere Bezeichnungen | Herzrhythmusstörungen, Herzrhythmusstörungen, unregelmäßiger Herzschlag, Herzrhythmusstörungen |
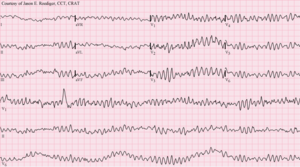 | |
| Kammerflimmern (VF), das eine desorganisierte elektrische Aktivität zeigt, die auf einem Elektrokardiogramm (EKG) eine stachelige Aufzeichnung erzeugt | |
| Fachgebiet | Kardiologie |
| Symptome | Herzklopfen, Benommenheit, Ohnmacht, Kurzatmigkeit, Brustschmerzen |
| Komplikationen | Schlaganfall, Herzversagen |
| Häufiges Auftreten | Älteres Lebensalter |
| Arten | Extraschläge, supraventrikuläre Tachykardien, ventrikuläre Arrhythmien, Bradyarrhythmien |
| Ursachen | Probleme mit dem elektrischen Übertragungssystem des Herzens |
| Diagnostische Methode | Elektrokardiogramm, Holter-Monitor |
| Behandlung | Medikamente, medizinische Verfahren (Herzschrittmacher), Operationen |
| Häufigkeit | Millionen |
Arrhythmien, auch bekannt als Herzrhythmusstörungen, Herzrhythmusstörungen oder Dysrhythmien, sind Unregelmäßigkeiten im Herzschlag, auch wenn dieser zu schnell oder zu langsam ist. Eine zu schnelle Herzfrequenz im Ruhezustand - bei Erwachsenen über 100 Schläge pro Minute - wird als Tachykardie bezeichnet, eine zu langsame Herzfrequenz im Ruhezustand - unter 60 Schlägen pro Minute - als Bradykardie. Einige Arten von Herzrhythmusstörungen haben keine Symptome. Zu den Symptomen können Herzklopfen oder das Gefühl einer Pause zwischen den Herzschlägen gehören. In schwereren Fällen kann es zu Schwindel, Ohnmacht, Kurzatmigkeit oder Brustschmerzen kommen. Die meisten Herzrhythmusstörungen sind zwar nicht schwerwiegend, aber einige können zu Komplikationen wie Schlaganfall oder Herzversagen führen. Andere können zum plötzlichen Tod führen. ⓘ
Arrhythmien werden häufig in vier Gruppen eingeteilt: Extrasystolen, supraventrikuläre Tachykardien, ventrikuläre Arrhythmien und Bradyarrhythmien. Zu den Extraschlägen gehören vorzeitige Vorhofkontraktionen, vorzeitige Kammerkontraktionen und vorzeitige Junktionskontraktionen. Zu den supraventrikulären Tachykardien gehören Vorhofflimmern, Vorhofflattern und paroxysmale supraventrikuläre Tachykardien. Zu den ventrikulären Arrhythmien gehören Kammerflimmern und ventrikuläre Tachykardien. Bradyarrhythmien sind auf eine Dysfunktion des Sinusknotens oder auf atrioventrikuläre Überleitungsstörungen zurückzuführen. Arrhythmien sind auf Probleme mit dem elektrischen Leitungssystem des Herzens zurückzuführen. Eine Reihe von Tests kann bei der Diagnose helfen, darunter ein Elektrokardiogramm (EKG) und ein Holter-Monitor. ⓘ
Viele Herzrhythmusstörungen können wirksam behandelt werden. Die Behandlung kann Medikamente, medizinische Verfahren wie das Einsetzen eines Herzschrittmachers oder eine Operation umfassen. Zu den Medikamenten gegen eine schnelle Herzfrequenz gehören Betablocker oder Antiarrhythmika wie Procainamid, die versuchen, einen normalen Herzrhythmus wiederherzustellen. Die letztgenannte Gruppe kann schwerwiegendere Nebenwirkungen haben, insbesondere wenn sie über einen längeren Zeitraum eingenommen wird. Herzschrittmacher werden häufig bei langsamen Herzfrequenzen eingesetzt. Menschen mit unregelmäßigem Herzschlag werden häufig mit Blutverdünnern behandelt, um das Risiko von Komplikationen zu verringern. Wer schwere Symptome einer Arrhythmie hat oder medizinisch instabil ist, kann dringend mit einem kontrollierten Elektroschock in Form einer Kardioversion oder Defibrillation behandelt werden. ⓘ
Herzrhythmusstörungen betreffen Millionen von Menschen. In Europa und Nordamerika sind im Jahr 2014 etwa 2 bis 3 % der Bevölkerung von Vorhofflimmern betroffen. Vorhofflimmern und Vorhofflattern führten 2013 zu 112.000 Todesfällen, 1990 waren es noch 29.000. In den jüngsten Fällen im Zusammenhang mit der SARS-CoV-2-Pandemie traten jedoch häufig Herzrhythmusstörungen auf, die bei Patienten, die mit der COVID-19-Infektion ins Krankenhaus eingeliefert wurden, mit einer hohen Morbidität und Mortalität einhergingen, da die Infektion eine Schädigung des Herzmuskels verursachen kann. Der plötzliche Herztod ist die Ursache für etwa die Hälfte der Todesfälle aufgrund von Herz-Kreislauf-Erkrankungen und für etwa 15 % aller Todesfälle weltweit. Etwa 80 % des plötzlichen Herztods sind auf ventrikuläre Arrhythmien zurückzuführen. Herzrhythmusstörungen können in jedem Alter auftreten, sind aber bei älteren Menschen häufiger anzutreffen. Herzrhythmusstörungen können auch bei Kindern auftreten; der Normalbereich für die Herzfrequenz variiert jedoch mit dem Alter. ⓘ
| Klassifikation nach ICD-10 | |
|---|---|
| I49.9 | Kardiale Arrhythmie, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Unter einer Herzrhythmusstörung (HRS) oder kardialen Rhythmusstörung, mit den Formen (kardiale) Arrhythmie (altgriechisch ἄρρυϑμος, „unrhythmisch“; unregelmäßige Abfolge der Erregungen oder der Pulsschläge) und kardiale Dysrhythmie (Abweichung von der normalen Herzfrequenz oder Störung des zeitlichen Ablaufs der einzelnen Herzaktionen), versteht man eine Störung der normalen Herzschlagfolge, verursacht durch nicht regelrechte Vorgänge bei der Erregungsbildung und -leitung im Herzmuskel. Physiologische Veränderungen im Herzrhythmus werden hingegen als Herzfrequenzvariabilität bezeichnet. Darunter gibt es eine Beschleunigung (Tachykardie) und eine Verlangsamung (Bradykardie) der Herzfrequenz. ⓘ
Klassifizierung

Arrhythmien können nach Frequenz (Tachykardie, Bradykardie), Mechanismus (Automatismus, Wiedereintritt, getriggert) oder Dauer (isolierte vorzeitige Schläge; Paare; Läufe, d. h. 3 oder mehr Schläge; nicht anhaltend = weniger als 30 Sekunden oder anhaltend = über 30 Sekunden) klassifiziert werden. ⓘ
Herzrhythmusstörungen werden auch nach ihrem Entstehungsort unterschieden: ⓘ
Vorhofarrhythmie
- Sinusbradykardie
- Sinusarrhythmie
- Sinus-Tachykardie
- Vorzeitige atriale Kontraktionen (PACs)
- Wandernder Vorhof-Schrittmacher
- Atriale Tachykardie
- Multifokale atriale Tachykardie
- Supraventrikuläre Tachykardie (SVT)
- Vorhofflattern
- Vorhofflimmern (Afib)
- AV-Knoten-rezentrierte Tachykardie ⓘ
Junktionale Arrhythmie
- AV-Knoten-rezentrierte Tachykardie
- Junctional-Rhythmus
- Junktionale Tachykardie
- Vorzeitige junktionale Kontraktion ⓘ
Ventrikuläre Arrhythmie
- Vorzeitige ventrikuläre Kontraktionen (PVCs), auch ventrikuläre Extraschläge (VEBs) genannt
- Vorzeitige ventrikuläre Schläge, die nach jedem normalen Schlag auftreten, werden als ventrikuläre Bigeminie bezeichnet.
- PVCs, die in Abständen von 2 normalen Schlägen zu 1 PVC oder 1 normaler Schlag zu 2 PVCs auftreten, werden als "PVCs in Trigeminie" bezeichnet.
- Gruppen von drei vorzeitigen ventrikulären Schlägen werden als Triolen bezeichnet und gelten als kurzzeitige nicht anhaltende ventrikuläre Tachykardie (NSVT); hält die Gruppe länger als 30 Sekunden an, gilt sie als anhaltende ventrikuläre Tachykardie (VT).
- Beschleunigter idioventrikulärer Rhythmus
- Monomorphe ventrikuläre Tachykardie
- Polymorphe ventrikuläre Tachykardie
- Kammerflimmern
- Torsades de pointes
- Arrhythmogene rechtsventrikuläre Dysplasie
- Ventrikuläre Wiedereintritts-Arrhythmie ⓘ
Herzblöcke
Diese werden auch als AV-Blocks bezeichnet, da sie in den allermeisten Fällen auf eine Pathologie des atrioventrikulären Knotens zurückzuführen sind. Sie sind die häufigste Ursache für eine Bradykardie:
- Herzblock ersten Grades, der sich als PR-Verlängerung manifestiert
- Herzblock zweiten Grades
- Typ 1 Herzblock zweiten Grades, auch bekannt als Mobitz I oder Wenckebach
- Typ 2 Herzblock zweiten Grades, auch bekannt als Mobitz II
- Herzblock dritten Grades, auch als kompletter Herzblock bezeichnet ⓘ
Blocks ersten, zweiten und dritten Grades können auch auf der Ebene der sinoatrialen Verbindung auftreten. Dies wird als sinoatrialer Block bezeichnet, der sich typischerweise mit verschiedenen Graden und Mustern von Sinusbradykardie manifestiert. ⓘ
Plötzlicher arrhythmischer Tod
Plötzliches arrhythmisches Todessyndrom (SADS) ist ein Begriff, der als Teil des plötzlichen unerwarteten Todessyndroms verwendet wird, um den plötzlichen Tod aufgrund eines Herzstillstands zu beschreiben, der durch eine Arrhythmie ausgelöst wird, wobei bei der Autopsie keine strukturelle Herzerkrankung festgestellt wurde. Die häufigste Ursache für den plötzlichen Tod in den USA ist die koronare Herzkrankheit, insbesondere aufgrund einer schlechten Sauerstoffversorgung des Herzmuskels, d. h. eine Myokardischämie oder ein Herzinfarkt. In den USA sterben jedes Jahr etwa 180 000 bis 250 000 Menschen plötzlich an dieser Ursache. SADS kann auch aus anderen Gründen auftreten. Es gibt viele Erbkrankheiten und Herzkrankheiten, von denen junge Menschen betroffen sein können und die in der Folge einen plötzlichen Tod ohne vorherige Symptome verursachen können. ⓘ
Zu den Ursachen für SADS bei jungen Menschen gehören virale Myokarditis, Long-QT-Syndrom, Brugada-Syndrom, katecholaminerge polymorphe ventrikuläre Tachykardie, hypertrophe Kardiomyopathie und arrhythmogene rechtsventrikuläre Dysplasie. ⓘ
Fetale Arrhythmie
Herzrhythmusstörungen können auch beim Fötus auftreten. Die normale Herzfrequenz des Fötus liegt zwischen 110 und 160 Schlägen pro Minute. Jeder Rhythmus, der über diesen Grenzwert hinausgeht, ist abnormal und wird als fetale Arrhythmie eingestuft. Diese sind hauptsächlich das Ergebnis vorzeitiger Vorhofkontraktionen, verursachen in der Regel keine Symptome und haben kaum Folgen. In etwa einem Prozent der Fälle kommt es jedoch zu einer erheblichen strukturellen Schädigung des Herzens. ⓘ
Anzeichen und Symptome
Herzrhythmusstörungen kommen häufig vor. Gesunde bemerken manchmal ein Herzstolpern (Palpitationen) oder kurzzeitiges Aussetzen des Herzschlags, verursacht durch Extraschläge. Bei der Arrhythmie unterscheidet man verschiedene Formen (die respiratorische Arrhythmie, die absolute Arrhythmie, die Extrasystolie und atrioventrikuläre Leitungsstörungen). Herzrasen wie bei schnellem Vorhofflimmern oder bei einer AVNRT wird häufig als regelmäßiges oder unregelmäßiges Klopfen „bis in den Hals“ beschrieben. Ist ein Herz vorgeschädigt, kann sich, bedingt durch die zu hohe Herzfrequenz, eine bestehende Herzschwäche verschlechtern. Dies kann sich beispielsweise durch Luftnot äußern. In ausgeprägten Fällen kann ein Lungenödem resultieren. Auch Herzschmerzen (Angina Pectoris) können vorkommen sowie eine Verschlechterung von Symptomen einer vorbestehenden schlechten Hirndurchblutung (Desorientierung, Schwindel, Krampfanfall, vorübergehende Sprach- und Sehstörungen). ⓘ
Liegt eine langsame (bradykarde) Rhythmusstörung (Bradyarrhythmie) vor (SSS, SA-Block, AV-Block) können Schwindel, Kollapszustände bis hin zu vollständiger Ohnmacht (Synkope, etwa als Adams-Stokes-Anfall) resultieren. In seltenen Fällen kann auch eine tödliche Asystolie bei einem AV-Block III° ohne Ersatzrhythmus vorkommen. ⓘ
Bei gefährlichen Herzrhythmusstörungen wie einer ventrikulären Tachykardie ist die Auswurfleistung des Herzens meist so stark eingeschränkt, dass ein ausreichender Kreislauf nicht mehr möglich ist, die Patienten verlieren das Bewusstsein. Eine mechanisch fehlende Herzaktion liegt bei Kammerflattern oder -flimmern mit vollständigem Kreislaufstillstand (Asystolie) vor. Treten diese Rhythmusstörungen ohne vorab erkennbaren Grund auf, spricht man vom plötzlichen Herztod. ⓘ
Der Begriff Herzrhythmusstörungen umfasst eine große Zahl sehr unterschiedlicher Erkrankungen. ⓘ
Das häufigste Symptom einer Arrhythmie ist die Wahrnehmung eines abnormalen Herzschlags, das so genannte Herzklopfen. Diese können selten, häufig oder ständig auftreten. Einige dieser Herzrhythmusstörungen sind harmlos (auch wenn sie für die Patienten störend sind), aber einige von ihnen sind prädisponierend für nachteilige Folgen. ⓘ
Einige Herzrhythmusstörungen verursachen keine Symptome und sind nicht mit einer erhöhten Sterblichkeit verbunden. Einige asymptomatische Herzrhythmusstörungen sind jedoch mit unerwünschten Ereignissen verbunden. Beispiele hierfür sind ein höheres Risiko für Blutgerinnsel im Herzen und ein höheres Risiko, dass aufgrund eines schwachen Herzschlags nicht genügend Blut zum Herzen transportiert wird. Außerdem besteht ein erhöhtes Risiko für Embolien und Schlaganfälle, Herzversagen und plötzlichen Herztod. ⓘ
Wenn eine Arrhythmie zu einem zu schnellen, zu langsamen oder zu schwachen Herzschlag führt, um den Bedarf des Körpers zu decken, macht sich dies durch einen niedrigeren Blutdruck bemerkbar und kann zu Benommenheit, Schwindel, Ohnmacht oder zum Hirntod führen, weil das Gehirn nicht ausreichend mit Blut versorgt wird. ⓘ
Einige Arten von Herzrhythmusstörungen führen zum Herzstillstand oder zum plötzlichen Tod. ⓘ
Die medizinische Beurteilung der Anomalie mit Hilfe eines Elektrokardiogramms ist eine Möglichkeit, das Risiko einer bestimmten Arrhythmie zu diagnostizieren und zu bewerten. ⓘ
Mechanismus
Herzrhythmusstörungen werden durch einen von zwei Hauptmechanismen verursacht. Die erste Art von Arrhythmie ist das Ergebnis einer verstärkten oder abnormen Impulsbildung, die vom Schrittmacher oder dem His-Purkinje-Netzwerk ausgeht. Der zweite ist auf Reentry-Leitungsstörungen zurückzuführen. ⓘ
Diagnostik
Herzrhythmusstörungen werden häufig zunächst mit einfachen, aber unspezifischen Mitteln festgestellt: Auskultation des Herzschlags mit einem Stethoskop oder Abtasten der peripheren Pulse. Damit lassen sich in der Regel keine spezifischen Herzrhythmusstörungen diagnostizieren, aber sie können einen allgemeinen Hinweis auf die Herzfrequenz und darauf geben, ob sie regelmäßig oder unregelmäßig ist. Nicht alle elektrischen Impulse des Herzens erzeugen hör- oder tastbare Schläge; bei vielen Herzrhythmusstörungen erzeugen die vorzeitigen oder anormalen Schläge keine wirksame Pumpleistung und werden als "übersprungene" Schläge empfunden. ⓘ
Der einfachste spezifische diagnostische Test zur Beurteilung des Herzrhythmus ist das Elektrokardiogramm (abgekürzt EKG oder EKG). Ein Holter-Monitor ist ein EKG, das über einen Zeitraum von 24 Stunden aufgezeichnet wird, um Herzrhythmusstörungen zu erkennen, die im Laufe des Tages kurzzeitig und unvorhersehbar auftreten können. ⓘ
Eine weitergehende Untersuchung der elektrischen Aktivität des Herzens kann durchgeführt werden, um die Quelle der abnormen Herzschläge zu ermitteln. Dies kann im Rahmen einer elektrophysiologischen Untersuchung geschehen, einem endovaskulären Verfahren, bei dem ein Katheter verwendet wird, um die elektrische Aktivität des Herzens abzuhören. Wenn die Quelle der Arrhythmien gefunden wird, können die abnormen Zellen häufig entfernt und die Arrhythmie dauerhaft korrigiert werden. Bei der transösophagealen Vorhofstimulation (TAS) wird stattdessen eine Elektrode durch die Speiseröhre an einer Stelle eingeführt, an der der Abstand zur Hinterwand des linken Vorhofs nur etwa 5-6 mm beträgt (was bei Menschen unterschiedlichen Alters und Gewichts konstant bleibt). Die transösophageale Vorhofstimulation ermöglicht die Unterscheidung zwischen Vorhofflattern, AV-Knoten-Reentrant-Tachykardie und orthodromer atrioventrikulärer Reentrant-Tachykardie. Sie kann auch das Risiko bei Menschen mit Wolff-Parkinson-White-Syndrom bewerten und supraventrikuläre Tachykardien, die durch Reentry verursacht werden, beenden. ⓘ
Es gibt verschiedene Arten und Formen von Herzrhythmusstörungen, zu deren Diagnostik besonders das EKG (Elektrokardiogramm) - und hier wiederum vor allem das Langzeit-EKG - dient. Falls mit diesen Mitteln die Rhythmusstörung nicht ausreichend diagnostiziert werden kann, ist unter Umständen eine so genannte elektrophysiologische Untersuchung notwendig. ⓘ
Die Erkennung der Ursache ist Voraussetzung für eine richtige Therapie. ⓘ
- Anamnese (v. a. Medikamente, Vorerkrankungen und/oder bestehende Erkrankungen, Familienanamnese)
- Ruhe-EKG (Erfassung aktuell vorhandener HRS) und Langzeit-EKG (Erfassung tageszeitlich bzw. situationsbedingter HRS), ggf. Eventrekorder (Erfassung vereinzelt auftretender Episoden)
- Ergometrie (Erfassung von belastungsinduzierten HRS und von Anomalien des Herzfrequenzanstiegs z. B. beim Sick-Sinus-Syndrom)
- Elektrophysiologische Untersuchung (invasiv, aber sehr präzise z. B. mittels Mapping-Katheter); Erfassung ektoper Foci, akzessorischer Leitungsbahnen (z. B. Mahaim-Fasern oder Kent-Bündel beim WPW-Syndrom)
- Echokardiografie
- Pharmakologische Tests (z. B. Ajmalintest zur Diagnose eines Brugada-Syndroms) ⓘ
Differentialdiagnose
Normale elektrische Aktivität
Jeder Herzschlag geht als elektrischer Impuls von einem kleinen Gewebebereich im rechten Vorhof des Herzens aus, dem Sinusknoten oder sinoatrialen Knoten (SA-Knoten). Der Impuls bewirkt zunächst, dass sich beide Vorhöfe zusammenziehen, und aktiviert dann den atrioventrikulären Knoten (AV-Knoten), der normalerweise die einzige elektrische Verbindung zwischen den Vorhöfen und den Herzkammern (Hauptpumpkammern) darstellt. Der Impuls breitet sich dann über das His-Bündel und die Purkinje-Fasern in beiden Herzkammern aus und bewirkt eine synchronisierte Kontraktion des Herzmuskels und damit den Puls. ⓘ
Bei Erwachsenen liegt die normale Ruheherzfrequenz zwischen 60 und 90 Schlägen pro Minute. Bei Kindern ist die Ruheherzfrequenz viel höher. Bei Sportlern kann die Ruheherzfrequenz jedoch bis zu 40 Schläge pro Minute betragen und als normal angesehen werden. ⓘ
Der Begriff Sinusarrhythmie bezieht sich auf ein normales Phänomen der abwechselnden leichten Beschleunigung und Verlangsamung der Herzfrequenz, das beim Ein- und Ausatmen auftritt. Sie ist bei Kindern meist sehr ausgeprägt und nimmt mit zunehmendem Alter stetig ab. Sie kann auch bei meditativen Atemübungen auftreten, bei denen tief eingeatmet und der Atem angehalten wird. ⓘ
Bradykardien
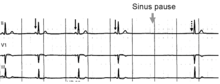
Ein langsamer Rhythmus (weniger als 60 Schläge/min) wird als Bradykardie bezeichnet. Dies kann durch ein verlangsamtes Signal des Sinusknotens (Sinusbradykardie), durch eine Pause in der normalen Aktivität des Sinusknotens (Sinusarrest) oder durch eine Blockade des elektrischen Impulses auf seinem Weg von den Vorhöfen zu den Herzkammern (AV-Block oder Herzblock) verursacht werden. Ein Herzblock kann in unterschiedlichem Ausmaß und Schweregrad auftreten. Er kann durch eine reversible Vergiftung des AV-Knotens (mit Medikamenten, die die Erregungsleitung beeinträchtigen) oder durch eine irreversible Schädigung des Knotens verursacht werden. Bradykardien können auch bei einem normal funktionierenden Herzen von Ausdauersportlern oder anderen gut trainierten Personen auftreten. Bradykardie kann auch bei einigen Arten von Anfällen auftreten. ⓘ
Tachykardien
Bei Erwachsenen und Kindern über 15 Jahren wird eine Ruheherzfrequenz von mehr als 100 Schlägen pro Minute als Tachykardie bezeichnet. Tachykardie kann zu Herzklopfen führen; Tachykardie ist jedoch nicht unbedingt eine Arrhythmie. Eine erhöhte Herzfrequenz ist eine normale Reaktion auf körperliche Anstrengung oder emotionalen Stress. Dies wird durch den Sympathikus auf den Sinusknoten vermittelt und als Sinustachykardie bezeichnet. Andere Bedingungen, die die Aktivität des sympathischen Nervensystems im Herzen erhöhen, sind eingenommene oder injizierte Substanzen wie Koffein oder Amphetamine sowie eine Schilddrüsenüberfunktion (Hyperthyreose) oder Anämie. ⓘ
Tachykardie, die keine Sinustachykardie ist, resultiert in der Regel aus der Hinzufügung abnormaler Impulse zum normalen Herzzyklus. Abnormale Impulse können durch einen von drei Mechanismen ausgelöst werden: Automatismus, Re-Entry oder getriggerte Aktivität. Eine spezielle Form des Re-Entry, die sowohl häufig als auch problematisch ist, wird als Fibrillation bezeichnet. ⓘ
Obwohl der Begriff "Tachykardie" seit über 160 Jahren bekannt ist, werden die Grundlagen für die Klassifizierung von Herzrhythmusstörungen immer noch diskutiert. ⓘ
Herzfehler
Bei angeborenen Herzfehlern handelt es sich um strukturelle oder elektrische Leitungsstörungen des Herzens, die bereits bei der Geburt vorhanden sind. Jeder kann davon betroffen sein, denn der allgemeine Gesundheitszustand spielt bei dem Problem keine Rolle. Probleme mit den elektrischen Bahnen des Herzens können sehr schnelle oder sogar tödliche Herzrhythmusstörungen verursachen. Das Wolff-Parkinson-White-Syndrom ist auf eine zusätzliche Bahn im Herzen zurückzuführen, die aus elektrischem Muskelgewebe besteht. Dieses Gewebe ermöglicht es, dass der elektrische Impuls, der den Herzschlag anregt, sehr schnell erfolgt. Die rechtsventrikuläre Ausflusstrakttachykardie ist die häufigste Form der ventrikulären Tachykardie bei ansonsten gesunden Menschen. Dieser Defekt ist auf einen elektrischen Knoten im rechten Ventrikel kurz vor der Lungenarterie zurückzuführen. Wenn dieser Knoten stimuliert wird, kommt es zu einer ventrikulären Tachykardie, bei der sich das Herz nicht mit Blut füllen kann, bevor es wieder schlägt. Das lange QT-Syndrom ist ein weiteres komplexes Problem des Herzens und wurde als unabhängiger Faktor für die Sterblichkeit bezeichnet. Es gibt mehrere Behandlungsmethoden, darunter Herzablationen, medikamentöse Behandlung oder eine Änderung des Lebensstils, um weniger Stress und Bewegung zu haben. ⓘ
Automatismus
Automatismus bedeutet, dass eine Herzmuskelzelle von sich aus einen Impuls auslöst. Alle Zellen des Herzens sind in der Lage, ein Aktionspotenzial auszulösen; allerdings sind nur einige dieser Zellen dafür ausgelegt, routinemäßig Herzschläge auszulösen. Diese Zellen befinden sich im Reizleitungssystem des Herzens und umfassen den SA-Knoten, den AV-Knoten, das His-Bündel und die Purkinje-Fasern. Der sinoatriale Knoten ist ein einzelner spezialisierter Ort im Vorhof, der eine höhere Automatik (ein schnellerer Schrittmacher) als der Rest des Herzens hat und daher in der Regel für die Einstellung der Herzfrequenz und die Auslösung jedes Herzschlags verantwortlich ist. ⓘ
Jeder Teil des Herzens, der einen Impuls auslöst, ohne auf den sinoatrialen Knoten zu warten, wird als ektopischer Herd bezeichnet und ist per Definition ein pathologisches Phänomen. Dies kann hin und wieder einen einzelnen vorzeitigen Schlag verursachen, oder, wenn der ektopische Fokus häufiger feuert als der Sinusknoten, kann er einen anhaltenden abnormalen Rhythmus erzeugen. Rhythmen, die durch einen ektopischen Herd in den Vorhöfen oder durch den atrioventrikulären Knoten erzeugt werden, sind die am wenigsten gefährlichen Rhythmusstörungen; sie können jedoch die Pumpleistung des Herzens beeinträchtigen, da das Signal die verschiedenen Teile des Herzmuskels zu einem anderen Zeitpunkt als gewöhnlich erreicht und für eine schlecht koordinierte Kontraktion verantwortlich sein kann. ⓘ
Zu den Bedingungen, die den Automatismus verstärken, gehören die Stimulation des sympathischen Nervensystems und Hypoxie. Der resultierende Herzrhythmus hängt davon ab, wo das erste Signal beginnt: Handelt es sich um den sinoatrialen Knoten, bleibt der Rhythmus normal, aber schnell; handelt es sich um einen ektopischen Herd, können viele Arten von Rhythmusstörungen auftreten. ⓘ
Wiedereintritt
Re-entrant-Arrhythmien treten auf, wenn sich ein elektrischer Impuls wiederholt in einem engen Kreis innerhalb des Herzens bewegt, anstatt von einem Ende des Herzens zum anderen zu wandern und dann anzuhalten. ⓘ
Jede Herzzelle kann Erregungsimpulse in alle Richtungen aussenden, tut dies aber nur einmal innerhalb einer kurzen Zeit. Normalerweise breitet sich der Aktionspotentialimpuls schnell genug im Herzen aus, so dass jede Zelle nur einmal reagiert. Liegt jedoch eine wesentliche Heterogenität der Refraktärzeit vor oder ist die Erregungsleitung in einigen Bereichen abnormal langsam (z. B. bei Herzschäden), so dass die Herzmuskelzellen nicht in der Lage sind, den schnellen Natriumkanal zu aktivieren, kommt ein Teil des Impulses spät an und wird möglicherweise als neuer Impuls behandelt. Je nach Zeitpunkt kann dies zu einem anhaltenden abnormalen Kreislaufrhythmus führen. ⓘ
Als eine Art Wiedereintritt werden Erregungswirbel im Herzmuskel (Autowellenwirbel) als Hauptmechanismus für lebensbedrohliche Herzrhythmusstörungen angesehen. Vor allem in den dünnen Wänden der Vorhöfe ist der Autowellen-Wirbel häufig anzutreffen und führt manchmal zu Vorhofflattern. Der Wiedereintritt ist auch für die meisten paroxysmalen supraventrikulären Tachykardien und gefährlichen ventrikulären Tachykardien verantwortlich. Diese Arten von Reentry-Schaltungen unterscheiden sich von den WPW-Syndromen, bei denen abnormale Erregungsleitungskanäle verwendet werden. ⓘ
Omega-3-Fettsäuren aus Fischöl können zwar vor Herzrhythmusstörungen schützen, sie können jedoch Reentrant-Arrhythmien begünstigen. ⓘ
Flimmern
Wenn eine ganze Herzkammer in mehrere Mikro-Reentry-Schaltkreise involviert ist und daher mit chaotischen elektrischen Impulsen bebt, spricht man von Fibrillation. ⓘ
Das Flimmern kann den Vorhof (Vorhofflimmern) oder den Ventrikel (Kammerflimmern) betreffen: Kammerflimmern ist unmittelbar lebensbedrohlich.
- Vorhofflimmern betrifft die oberen Kammern des Herzens, die so genannten Vorhöfe. Vorhofflimmern kann auf eine ernsthafte Grunderkrankung zurückzuführen sein und sollte von einem Arzt untersucht werden. In der Regel handelt es sich nicht um einen medizinischen Notfall.
- Kammerflimmern tritt in den Ventrikeln (unteren Kammern) des Herzens auf und ist immer ein medizinischer Notfall. Unbehandelt kann Kammerflimmern (VF oder V-Fib) innerhalb von Minuten zum Tod führen. Bei Kammerflimmern hört das Herz auf, das Blut effektiv zu pumpen. V-Fib wird als eine Form des Herzstillstands angesehen. Die betroffene Person wird nicht überleben, wenn nicht sofort eine Herz-Lungen-Wiederbelebung (HLW) und eine Defibrillation durchgeführt wird. ⓘ
Die Herz-Lungen-Wiederbelebung kann das Überleben des Gehirns bei fehlendem normalem Puls verlängern, aber die Defibrillation ist der einzige Eingriff, der einen gesunden Herzrhythmus wiederherstellen kann. Bei der Defibrillation wird ein elektrischer Schock auf das Herz abgegeben, der die Zellen zurücksetzt, so dass ein normaler Herzschlag wiederhergestellt werden kann. ⓘ
Getriggerte Schläge
Getriggerte Schläge treten auf, wenn Probleme auf der Ebene der Ionenkanäle in einzelnen Herzzellen zu einer abnormen Ausbreitung der elektrischen Aktivität führen und einen anhaltenden abnormalen Rhythmus verursachen können. Sie sind relativ selten und können durch die Wirkung von Antiarrhythmika oder nach Depolarisationen entstehen. ⓘ
Behandlung
Die Methode des Herzrhythmus-Managements hängt zunächst davon ab, ob der Betroffene stabil oder instabil ist. Die Behandlungen können physische Manöver, Medikamente, Stromumwandlung oder Elektro- bzw. Kryokauterisation umfassen. ⓘ
In den Vereinigten Staaten wurden im Jahr 2011 mehr als die Hälfte der Personen, die mit Herzrhythmusstörungen und Erregungsleitungsstörungen mit und ohne Komplikationen ins Krankenhaus eingeliefert wurden, auf der Intensivstation behandelt. ⓘ
Körperliche Manöver
Verschiedene körperliche Handlungen können die parasympathische Nervenversorgung des Herzens erhöhen, was zu einer Blockierung der elektrischen Überleitung durch den AV-Knoten führt. Dadurch können verschiedene Herzrhythmusstörungen, die ihren Ursprung oberhalb oder am AV-Knoten haben, verlangsamt oder gestoppt werden (siehe Hauptartikel: supraventrikuläre Tachykardien). Die parasympathische Nervenversorgung des Herzens erfolgt über den Nervus vagus, und diese Manöver werden unter dem Begriff vagale Manöver zusammengefasst. ⓘ
Antiarrhythmische Medikamente
Es gibt viele Klassen von Antiarrhythmika mit unterschiedlichen Wirkmechanismen und innerhalb dieser Klassen viele verschiedene Einzelmedikamente. Obwohl das Ziel der medikamentösen Therapie darin besteht, Herzrhythmusstörungen vorzubeugen, kann fast jedes Antiarrhythmikum auch als Pro-Arrhythmikum wirken und muss daher sorgfältig ausgewählt und unter ärztlicher Aufsicht eingesetzt werden. ⓘ
Andere Medikamente
Mehrere andere Medikamente können bei Herzrhythmusstörungen nützlich sein. ⓘ
Mehrere Gruppen von Medikamenten verlangsamen die Erregungsleitung im Herzen, ohne eine Arrhythmie zu verhindern. Diese Medikamente können eingesetzt werden, um einen schnellen Rhythmus zu "kontrollieren" und ihn für den Patienten körperlich erträglich zu machen. ⓘ
Einige Herzrhythmusstörungen fördern die Blutgerinnung im Herzen und erhöhen das Risiko von Embolien und Schlaganfällen. Gerinnungshemmende Medikamente wie Warfarin und Heparine sowie Thrombozytenaggregationshemmer wie Aspirin können das Gerinnungsrisiko verringern. ⓘ
Elektrizität
Herzrhythmusstörungen können auch elektrisch behandelt werden, indem ein Schock über das Herz verabreicht wird - entweder extern an der Brustwand oder intern am Herzen über implantierte Elektroden. ⓘ
Die Kardioversion erfolgt entweder auf pharmakologischem Wege oder durch die Verabreichung eines Schocks, der mit dem zugrunde liegenden Herzschlag synchronisiert ist. Sie wird zur Behandlung von supraventrikulären Tachykardien eingesetzt. Bei der elektiven Kardioversion wird der Empfänger in der Regel für den Eingriff sediert oder leicht anästhesiert. ⓘ
Der Unterschied zur Defibrillation besteht darin, dass der Schock nicht synchronisiert wird. Sie ist für den chaotischen Rhythmus des Kammerflimmerns erforderlich und wird auch bei pulslosen ventrikulären Tachykardien eingesetzt. Für die Defibrillation wird oft mehr Strom benötigt als für die Kardioversion. Bei den meisten Defibrillationen hat der Empfänger das Bewusstsein verloren, so dass keine Sedierung erforderlich ist. ⓘ
Die Defibrillation oder Kardioversion kann durch einen implantierbaren Kardioverter-Defibrillator (ICD) durchgeführt werden. ⓘ
Die elektrische Behandlung von Herzrhythmusstörungen umfasst auch die Stimulation des Herzens. Eine vorübergehende Stimulation kann bei reversiblen Ursachen für einen sehr langsamen Herzschlag oder eine Bradykardie (z. B. infolge einer Überdosis von Medikamenten oder eines Herzinfarkts) erforderlich sein. Ein permanenter Schrittmacher kann in Situationen eingesetzt werden, in denen sich die Bradykardie voraussichtlich nicht erholen wird. ⓘ
Elektrische Kauterisation
Einige Kardiologen spezialisieren sich weiter auf die Elektrophysiologie. In spezialisierten Katheterlabors verwenden sie feine Sonden, die durch die Blutgefäße eingeführt werden, um die elektrische Aktivität des Herzens abzubilden. Auf diese Weise können abnormale Bereiche der Erregungsleitung sehr genau lokalisiert und anschließend mit Hilfe von Hitze-, Kälte-, Elektro- oder Lasersonden in einem Verfahren namens Katheterablation zerstört werden. ⓘ
Bei einigen Formen von Herzrhythmusstörungen kann dieses Verfahren eine vollständige Heilung bewirken, bei anderen ist die Erfolgsquote jedoch enttäuschend. Die AV-Knoten-Reentrant-Tachykardie ist häufig durch die Ablation einer der Bahnen im AV-Knoten (in der Regel die langsame Bahn) heilbar. Vorhofflimmern kann ebenfalls durch eine Pulmonalvenenisolation behandelt werden, die Ergebnisse sind jedoch weniger zuverlässig. ⓘ
Forschung
Medikamentenbedingte Arrhythmien wurden bereits in den 1920er Jahren bei der Verwendung von Chinin festgestellt. In den 1960er und 1970er Jahren wurden Probleme mit Antihistaminika und Antipsychotika entdeckt. Erst in den 1980er Jahren wurde das zugrunde liegende Problem, die QTc-Verlängerung, festgestellt. ⓘ
Einteilung der Herzrhythmusstörungen
Herzrhythmusstörungen werden meist nach ihrem Entstehungsort (Vorhof, Kammer, Erregungsbildung und -leitungssystem) unterteilt. Weitere Unterteilungsmöglichkeiten sind nach
- Geschwindigkeit (Frequenz) des resultierenden Herzschlages: bradykarde (beim erwachsenen Menschen weniger als 60 Schläge in der Minute) oder tachykarde Rhythmusstörungen,
- Gefährlichkeit: gutartige (mit hämodynamisch stabiler Symptomatik) oder bösartige, durch instabile Hämodynamik potentiell lebensbedrohliche Rhythmusstörungen
- Entstehung(smechanismus): angeborene (zusätzliche Leitungsbahnen bzw. fokale Impulsbildung, kreisende Erregung, Herzmuskelerkrankungen, Ionenkanalerkrankungen) oder erworbene (ischämisch, Verdickung des Herzmuskels, Vergrößerung der Herzhöhlen) Störungen.
- Ursprungsort: Supraventrikuläre (Supraventrikuläre Tachykardie/Supraventrikuläre Extrasystolen) oder ventrikuläre (Ventrikuläre Tachykardie/Ventrikuläre Extrasystolen) Rhythmusstörung.
- EKG-Kriterien: Breite und Aussehen des QRS-Komplexes, regelmäßig oder unregelmäßig, Vorhof- und Kammerfrequenz.
- Beginn: Plötzlich (paroxysmal) oder langsam zunehmende Herzrhythmusstörung.
- Dauer: Nicht anhaltend (unter 30 Sekunden) oder anhaltend andauernd. ⓘ
Vorhof (supraventrikuläre Rhythmusstörungen)
| Erregungsleitungssystem (schematisch, beim Menschen) 1 Sinusknoten – 2 AV-Knoten Wichtige Strukturen sind in der |
<imagemap>-Fehler: Am Ende von Zeile 4 wurde kein gültiger Link gefunden |
- Extrasystolen
- Vorhofflimmern
- Vorhofflattern
- Supraventrikuläre Tachykardie
- Sinuatrialer Block (SA-Block) ⓘ
Ursachen
Angeborene Ursachen
- Kardiomyopathien
- Akzessorische (überzählige) Leitungsbahnen (WPW-Syndrom, AVNRT)
- Ionenkanalstörungen (Brugada-Syndrom, angeborenes Long-QT-Syndrom)
- angeborene Herzfehler (Vitien mit Druck- oder Volumenbelastungen des Herzens)
- Syndrome mit Herzrhythmusstörungen als wesentliches Merkmal wie Ogden-Syndrom ⓘ
Erworbene Ursachen
- Herzmuskelschädigung
- nach Herzinfarkt
- Herzklappenerkrankungen, häufig die erworbene Mitralinsuffizienz
- Hypertensive Herzkrankheit
- nach herzchirurgischen Eingriffen
- Herzmuskel- und Herzbeutelentzündung (Myokarditis, Pericarditis)
- toxische Dilatative Kardiomyopathie ⓘ
Andere (extrakardiale) Ursachen
- Hyperthyreose
- Elektrolytstörungen (Kalium, Magnesium, Calcium)
- Medikamente (Katecholamine, Antiarrhythmika, Herzglykoside, Trizyklische Antidepressiva, einige Antibiotika)
- Stromunfall
- Karotissinussyndrom (auch „Hyperreaktiver Karotissinus“)
- psychovegetativ (Angst, Stress, Übermüdung, erhöhter Vagotonus)
- Holiday Heart Syndrom
- Hypoxie
- Roemheld-Syndrom ⓘ
Therapie
Herzrhythmusstörungen bedürfen einer Therapie nur beim Herzkranken. Hierzu zählen angeborene oder erworbene Herzmuskelerkrankungen, aber auch vorübergehende Erkrankungen wie Herzmuskelentzündungen und das Holiday Heart Syndrom. Die häufigsten beim Herzgesunden zu findenden Rhythmusstörungen sind Extrasystolen. Diese sind gutartig und sollten nicht im Sinne einer „Kosmetik des EKGs“ medikamentös behandelt werden. ⓘ
Magnesium
Magnesium kommt wegen seiner antiarrhythmischen Eigenschaften in der Therapie von Herzrhythmusstörungen zum Einsatz. Zu dessen wichtigsten Wirkmechanismen zählen die Aufrechterhaltung des Elektrolytgleichgewichts in den Herzmuskelzellen, die Erhöhung der Reizschwelle, der Calcium-Antagonismus sowie die Minderung der Freisetzung von Neurotransmittern und Mediatoren (z. B. Noradrenalin, Adrenalin), wodurch eine Arrhythmie präventiv verhindert oder eine bestehende Herzrhythmusstörung relativ nebenwirkungsfrei (durch orale Gabe) beseitigt werden kann. Einzige Kontraindikation bei oraler Verabreichung ist eine schwere Niereninsuffizienz, wobei eine kontrollierte Dosisanpassung erwogen werden kann. ⓘ
Medikamentös
Abhängig von der Art der Rhythmusstörung werden frequenzregulierende und -stabilisierende Medikamente, sogenannte Antiarrhythmika (Adenosin, Ajmalin, Amiodaron, Atropin, Betablocker, Digitalis, Flecainid, Calciumantagonist vom Verapamil- oder Diltiazem-Typ u. a.) gegeben. ⓘ
Invasiv
Treten bösartige Rhythmusstörungen im Rahmen einer Verschlechterung einer koronaren Herzkrankheit (KHK) auf, so gilt es, die Durchblutung des Herzens mittels Herzkatheter oder Bypass-Operation zu verbessern. Einige Rhythmusstörungen (AVNRT, WPW-Syndrom, Vorhofflattern und -flimmern) können durch Katheterablation beseitigt werden. ⓘ
Sonstige
Extrakardiale Ursachen sollten kausal durch Behandlung der Grundkrankheit (Hyper-, Hypothyreose, Elektrolytstörung, Intoxikation) behandelt werden. Supraventrikuläre schnelle Herzrhythmusstörungen können durch Anheben des Vagotonus mit Hilfe des Valsalva-Manövers oder Carotisdruckversuch beeinflusst werden. ⓘ

