Kohlenstoffmonoxidintoxikation
| Kohlenmonoxidvergiftung ⓘ | |
|---|---|
| Andere Bezeichnungen | Kohlenmonoxid-Intoxikation, Kohlenmonoxid-Toxizität, Kohlenmonoxid-Überdosis |
 | |
| Kohlenmonoxid | |
| Fachgebiet | Toxikologie, Notfallmedizin |
| Symptome | Kopfschmerzen, Schwindel, Schwäche, Erbrechen, Brustschmerzen, Verwirrung |
| Komplikationen | Bewusstseinsverlust, Herzrhythmusstörungen, Krampfanfälle |
| Ursachen | Einatmen von Kohlenmonoxid |
| Diagnostische Methode | Carbonylhämoglobinspiegel: 3% (Nichtraucher) 10% (Raucher) |
| Differentialdiagnose | Zyanidtoxizität, alkoholische Ketoazidose, Aspirinvergiftung, Infektion der oberen Atemwege |
| Vorbeugung | Kohlenmonoxiddetektoren, Entlüftung von Gasgeräten, Wartung von Abgasanlagen |
| Behandlung | Unterstützende Behandlung, 100% Sauerstoff, hyperbare Sauerstofftherapie |
| Prognose | Sterberisiko 1-31 %. |
| Häufigkeit | >20.000 Notfalleinsätze für nicht feuerbedingte Fälle pro Jahr (USA) |
| Todesfälle | >400 nicht feuerbedingte Todesfälle pro Jahr (US) |
Kohlenmonoxidvergiftungen entstehen in der Regel durch das Einatmen von Kohlenmonoxid (CO) in zu hohen Konzentrationen. Die Symptome werden oft als "grippeähnlich" beschrieben und umfassen in der Regel Kopfschmerzen, Schwindel, Schwäche, Erbrechen, Brustschmerzen und Verwirrung. Bei hoher Exposition kann es zu Bewusstlosigkeit, Herzrhythmusstörungen, Krampfanfällen oder zum Tod kommen. Die klassisch beschriebene "kirschrote Haut" tritt selten auf. Zu den langfristigen Komplikationen können chronische Müdigkeit, Gedächtnisstörungen und Bewegungsprobleme gehören. ⓘ
CO ist ein farbloses und geruchloses Gas, das zunächst nicht reizend ist. Es entsteht bei der unvollständigen Verbrennung von organischem Material. Dies kann durch Kraftfahrzeuge, Heizungen oder Kochgeräte geschehen, die mit kohlenstoffhaltigen Brennstoffen betrieben werden. Kohlenmonoxid verursacht in erster Linie schädliche Wirkungen, indem es sich mit Hämoglobin zu Carboxyhämoglobin (HbCO) verbindet, das den Sauerstofftransport im Blut verhindert und Kohlendioxid als Carbaminohämoglobin ausscheidet. Darüber hinaus sind viele andere Hämoproteine wie Myoglobin, Cytochrom P450 und mitochondriale Cytochromoxidase sowie andere metallische und nicht-metallische zelluläre Ziele betroffen. ⓘ
Die Diagnose basiert in der Regel auf einem HbCO-Wert von mehr als 3 % bei Nichtrauchern und mehr als 10 % bei Rauchern. Der biologische Schwellenwert für die Toleranz von Carboxyhämoglobin wird in der Regel bei 15 % COHb angenommen, was bedeutet, dass eine Toxizität durchweg bei Werten über dieser Konzentration beobachtet wird. Die FDA hat in der Vergangenheit in bestimmten klinischen Studien zur Bewertung des therapeutischen Potenzials von Kohlenmonoxid einen Schwellenwert von 14 % COHb festgelegt. Im Allgemeinen werden 30 % COHb als schwere Kohlenmonoxidvergiftung angesehen. Der höchste gemeldete nicht tödliche Carboxyhämoglobinwert lag bei 73 % COHb. ⓘ
Zu den Maßnahmen zur Vermeidung von Vergiftungen gehören Kohlenmonoxiddetektoren, die ordnungsgemäße Entlüftung von Gasgeräten, die Reinhaltung von Schornsteinen und die Instandhaltung der Auspuffanlagen von Fahrzeugen. Die Behandlung einer Vergiftung besteht in der Regel in der Verabreichung von 100 % Sauerstoff zusammen mit einer unterstützenden Behandlung. Dies sollte im Allgemeinen so lange durchgeführt werden, bis keine Symptome mehr vorhanden sind und der HbCO-Wert unter 3 %/10 % liegt. ⓘ
Kohlenmonoxidvergiftungen sind relativ häufig und führen in den Vereinigten Staaten zu mehr als 20.000 Notfallaufnahmen pro Jahr. In vielen Ländern ist dies die häufigste tödliche Vergiftungsart. In den Vereinigten Staaten führen nicht feuerbedingte Fälle zu mehr als 400 Todesfällen pro Jahr. Vergiftungen treten häufiger im Winter auf, insbesondere durch die Verwendung tragbarer Generatoren bei Stromausfällen. Die toxischen Wirkungen von CO sind seit der Antike bekannt. Die Entdeckung, dass CO das Hämoglobin angreift, erfolgte 1793 durch eine Untersuchung von James Watt und Thomas Beddoes über das therapeutische Potenzial von Kohlenwasserstoff und wurde später von Claude Bernard zwischen 1846 und 1857 bestätigt. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| T58 | Toxische Wirkung von Kohlenmonoxid |
| ICD-10 online (WHO-Version 2019) | |

Die Kohlenstoffmonoxidintoxikation oder Kohlenstoffmonoxidvergiftung (auch Kohlenmonoxidvergiftung, Kohlenmonoxidintoxikation, CO-Vergiftung, CO-Intoxikation und Kohlenoxydvergiftung) beschreibt eine Erkrankung, welche durch die Einwirkung bzw. Einatmung des gasförmigen Giftes Kohlenstoffmonoxid (CO) auf Menschen verursacht wird. Sie kann innerhalb kurzer Zeit zum Tod führen. ⓘ
Hintergrund
Kohlenmonoxid ist nicht für alle Lebewesen giftig, und die Toxizität ist ein klassisches dosisabhängiges Beispiel für die Hormesis. Geringe Mengen von Kohlenmonoxid werden in der Natur durch zahlreiche enzymatische und nicht-enzymatische Reaktionen in allen phylogenetischen Reichen produziert, wo es als wichtiger Neurotransmitter (unter der Kategorie Gasotransmitter) und als potenzielles Therapeutikum dienen kann. Bei den Prokaryonten produzieren einige Bakterien Kohlenmonoxid, verbrauchen es und reagieren darauf, während bestimmte andere Mikroben für seine Toxizität empfindlich sind. Gegenwärtig sind keine nachteiligen Auswirkungen auf photosynthetisierende Pflanzen bekannt. ⓘ
Man geht davon aus, dass die schädlichen Auswirkungen von Kohlenmonoxid auf die enge Bindung mit dem prosthetischen Häm-Anteil von Hämoproteinen zurückzuführen sind, was zu einer Beeinträchtigung der zellulären Abläufe führt, z. B.: Kohlenmonoxid verbindet sich mit Hämoglobin zu Carboxyhämoglobin, das den Gasaustausch und die Zellatmung beeinträchtigt. Das Einatmen übermäßiger Konzentrationen dieses Gases kann zu hypoxischen Schäden, Schädigungen des Nervensystems und sogar zum Tod führen. ⓘ
Wie Esther Killick herausgefunden hat, können verschiedene Spezies und verschiedene Menschen mit unterschiedlichen demografischen Merkmalen unterschiedliche Kohlenmonoxid-Toleranzwerte aufweisen. Der Kohlenmonoxid-Toleranzwert einer Person wird durch verschiedene Faktoren beeinflusst, darunter die Genetik (Hämoglobin-Mutationen), das Verhalten, wie z. B. das Aktivitätsniveau, die Beatmungsrate, eine vorbestehende zerebrale oder kardiovaskuläre Erkrankung, die Herzleistung, Anämie, Sichelzellenanämie und andere hämatologische Erkrankungen, die geografische Lage und der Luftdruck sowie die Stoffwechselrate. ⓘ
Geschichte
Seit der Mensch um 800 000 v. Chr. gelernt hat, das Feuer zu beherrschen, unterhält er eine komplexe Beziehung zu Kohlenmonoxid. Primitive Höhlenmenschen entdeckten wahrscheinlich die Giftigkeit von Kohlenmonoxid, als sie Feuer in ihre Behausungen einführten. Die frühe Entwicklung der Metallurgie und der Verhüttungstechnologien, die um 6 000 v. Chr. einsetzte und sich bis in die Bronzezeit erstreckte, führte ebenfalls zu einer Belastung der Menschen durch Kohlenmonoxid. Abgesehen von der Toxizität des Kohlenmonoxids haben die amerikanischen Ureinwohner die neuroaktiven Eigenschaften des Kohlenmonoxids möglicherweise durch schamanistische Feuerrituale erfahren. ⓘ
Frühe Zivilisationen entwickelten mythologische Erzählungen, um den Ursprung des Feuers zu erklären, wie Vulkan, Pkharmat und Prometheus aus der griechischen Mythologie, die das Feuer mit den Menschen teilten. Aristoteles (384-322 v. Chr.) stellte erstmals fest, dass brennende Kohlen giftige Dämpfe erzeugen. Der griechische Arzt Galen (129-199 n. Chr.) spekulierte über eine Veränderung in der Zusammensetzung der Luft, die beim Einatmen Schaden anrichtet, und die Symptome einer CO-Vergiftung wurden um 130 n. Chr. in Cassius Iatrosophistas Quaestiones Medicae et Problemata Naturalia beschrieben. Julian der Apostat, Caelius Aurelianus und einige andere dokumentierten ebenfalls frühe Kenntnisse über die Vergiftungssymptome von Kohlenmonoxidvergiftungen, die durch Kohledämpfe in der Antike verursacht wurden. ⓘ
Die von Livius und Cicero dokumentierten Fälle deuten darauf hin, dass Kohlenmonoxid im alten Rom als Selbstmordmethode eingesetzt wurde. Kaiser Lucius Verus benutzte Rauch, um Gefangene hinzurichten. Viele Todesfälle wurden mit Kohlenmonoxidvergiftungen in Verbindung gebracht, darunter Kaiser Jovian, Kaiserin Fausta und Seneca. Die bekanntesten Todesfälle durch Kohlenmonoxidvergiftungen waren möglicherweise Kleopatra oder Edgar Allan Poe. ⓘ
Im fünfzehnten Jahrhundert glaubten die Bergleute, dass der plötzliche Tod durch böse Geister verursacht wurde; Kohlenmonoxidvergiftungen wurden in den folgenden Jahrhunderten mit übernatürlichen und paranormalen Erfahrungen, Hexerei usw. in Verbindung gebracht, auch in der modernen Gegenwart, wie die Untersuchungen von Carrie Poppy zeigen. ⓘ
Georg Ernst Stahl erwähnte 1697 carbonarii halitus in Bezug auf giftige Dämpfe, die für Kohlenmonoxid gehalten wurden. Friedrich Hoffmann führte 1716 die erste moderne wissenschaftliche Untersuchung über Kohlenmonoxidvergiftungen durch Kohle durch und wies insbesondere die Annahme der Dorfbewohner zurück, der Tod sei auf dämonischen Aberglauben zurückzuführen. Herman Boerhaave führte in den 1730er Jahren die ersten wissenschaftlichen Experimente zur Wirkung von Kohlenmonoxid (Kohledämpfen) auf Tiere durch. Joseph Priestley wird die erste Synthese von Kohlenmonoxid im Jahr 1772 zugeschrieben, das er als schwer entflammbare Luft bezeichnete, und Carl Wilhelm Scheele isolierte 1773 Kohlenmonoxid aus Kohle, was darauf hindeutet, dass es das giftige Element ist. ⓘ
Das dosisabhängige Risiko einer Kohlenmonoxidvergiftung als Kohlenwasserstoff wurde in den späten 1790er Jahren von Thomas Beddoes, James Watt, Tiberius Cavallo, James Lind, Humphry Davy und vielen anderen im Zusammenhang mit der Inhalation künstlicher Luft untersucht, die zu einem großen Teil in der Pneumatischen Anstalt erfolgte. ⓘ
William Cruickshank entdeckte im Jahr 1800 Kohlenmonoxid als ein Molekül mit einem Kohlenstoff- und einem Sauerstoffatom und leitete damit die moderne Ära der Forschung ein, die sich ausschließlich mit Kohlenmonoxid befasste. Der Mechanismus der Toxizität wurde erstmals 1793 von James Watt vorgeschlagen, 1854 von Adrien Chenot und schließlich 1846 von Claude Bernard nachgewiesen, 1857 veröffentlicht und im selben Jahr unabhängig davon von Felix Hoppe-Seyler veröffentlicht. ⓘ
Die erste kontrollierte klinische Studie zur Untersuchung der Toxizität von Kohlenmonoxid wurde 1973 durchgeführt. ⓘ
Historischer Nachweis
Kohlenmonoxidvergiftungen plagen die Bergleute schon seit vielen Jahrhunderten. Im Zusammenhang mit dem Bergbau ist Kohlenmonoxid weithin als "whitedamp" bekannt. John Scott Haldane identifizierte Kohlenmonoxid als tödlichen Bestandteil des Nachdampfes, des bei der Verbrennung entstehenden Gases, nachdem er viele Leichen von Bergleuten untersucht hatte, die bei Grubenexplosionen ums Leben gekommen waren. 1911 führte Haldane die Verwendung von Kleintieren für Bergleute ein, um gefährliche Kohlenmonoxidkonzentrationen unter Tage aufzuspüren, entweder weiße Mäuse oder Kanarienvögel, die nur eine geringe Toleranz gegenüber Kohlenmonoxid aufweisen und somit eine frühzeitige Warnung bieten, d. h. der Kanarienvogel in einer Kohlenmine. Der Kanarienvogel in britischen Gruben wurde 1986 durch den elektronischen Gasdetektor ersetzt. ⓘ
Die erste qualitative Analysemethode zum Nachweis von Carboxyhämoglobin wurde 1858 mit einer von Felix Hoppe-Seyler entwickelten kolorimetrischen Methode entwickelt, und die erste quantitative Analysemethode wurde 1880 von Josef von Fodor entwickelt. ⓘ
Historische Behandlung
Die Verwendung von Sauerstoff begann mit anekdotischen Berichten wie dem von Humphry Davy, der 1799 mit Sauerstoff behandelt wurde, nachdem er drei Quarts Hydrocarbonat (Wassergas) eingeatmet hatte. Samuel Witter entwickelte 1814 als Reaktion auf eine Kohlenmonoxidvergiftung ein Protokoll zur Sauerstoffinhalation. In ähnlicher Weise wurde 1830 ein Sauerstoffinhalationsprotokoll für Malaria (wörtlich übersetzt: "schlechte Luft") empfohlen, da die Symptome der Malaria mit denen einer Kohlenmonoxidvergiftung übereinstimmten. In den späten 1800er Jahren kamen weitere Sauerstoffprotokolle auf. Die Anwendung von hyperbarem Sauerstoff bei Ratten nach einer Vergiftung wurde 1895 von Haldane untersucht, während die Anwendung beim Menschen in den 1960er Jahren begann. ⓘ
Zwischenfälle
Die schlimmste unfallbedingte Massenvergiftung durch Kohlenmonoxid war die Zugkatastrophe von Balvano am 3. März 1944 in Italien, als ein Güterzug mit vielen illegalen Fahrgästen in einem Tunnel steckenblieb und über 500 Menschen ums Leben kamen. ⓘ
Es wird vermutet, dass mehr als 50 Menschen während der Belagerung von Waco im Jahr 1993 an einer Rauchvergiftung durch das Massaker der Davidianer starben. ⓘ
Bewaffnung
In der Antike erschlug Hannibal während des Zweiten Punischen Krieges römische Gefangene mit Kohledämpfen. ⓘ
Die Tötung von streunenden Hunden durch eine Kohlenmonoxid-Gaskammer wurde 1874 beschrieben. Im Jahr 1884 erschien ein Artikel im Scientific American, in dem die Verwendung einer Kohlenmonoxidgaskammer für Schlachthöfe und zur Euthanasie verschiedener Tiere beschrieben wurde. ⓘ
Im Rahmen des Holocaust während des Zweiten Weltkriegs setzten die Nazis im Vernichtungslager Chelmno und anderswo Gaswagen ein, um schätzungsweise über 700 000 Menschen durch Kohlenmonoxidvergiftung zu ermorden. Diese Methode wurde auch in den Gaskammern mehrerer Vernichtungslager wie Treblinka, Sobibor und Belzec eingesetzt. Die Vergasung mit Kohlenmonoxid begann in der Aktion T4. Das Gas wurde von der IG Farben in Druckgasflaschen geliefert und über Schläuche in die Gaskammern verschiedener psychiatrischer Anstalten wie der Euthanasieanstalt Hartheim geleitet. Für die Versorgung der Kammern mit dem Gas wurden beispielsweise die Abgase von Tankmotoren verwendet. ⓘ
In jüngster Zeit wurden Kohlenmonoxidgaskammern zur Erleichterung der Todesstrafe eingesetzt, wie die Hinrichtungspraxis im San Quentin State Prison zeigt. ⓘ
Physiologie
Kohlenmonoxid wird auf natürliche Weise durch viele physiologisch relevante enzymatische und nicht-enzymatische Reaktionen erzeugt. Das beste Beispiel ist die Häm-Oxygenase, die die Biotransformation von Häm (einem Eisenprotoporphyrin) in Biliverdin und schließlich Bilirubin katalysiert. Abgesehen von der physiologischen Signalwirkung wird der größte Teil des Kohlenmonoxids als Carboxyhämoglobin in nicht-toxischen Konzentrationen unter 3 % HbCO gespeichert. ⓘ
Therapeutische Maßnahmen
Kleine Mengen von CO sind nützlich, und es gibt Enzyme, die es bei oxidativem Stress produzieren. Es wird eine Reihe von Medikamenten entwickelt, die kleine Mengen CO freisetzen, diese Medikamente werden gemeinhin als Kohlenmonoxid-freisetzende Moleküle bezeichnet. In der Vergangenheit wurde das therapeutische Potenzial künstlicher Luft, insbesondere von Kohlenmonoxid als Kohlenwasserstoff, von Thomas Beddoes, James Watt, Tiberius Cavallo, James Lind, Humphry Davy und anderen in zahlreichen Labors wie der Pneumatischen Anstalt untersucht. ⓘ
Anzeichen und Symptome
CO ist ein unsichtbares und geruchloses Gas, welches die Atemwege nicht reizt und so in der Regel unbemerkt bleibt. Auf Englisch wird Kohlenmonoxid als silent killer (lautloser Mörder) bezeichnet. ⓘ
Kohlenmonoxidvergiftungen sind besonders tückisch, da nicht nur das Gas vom Menschen nicht wahrgenommen werden kann, sondern auch die Symptome so vielgestaltig sind, dass erste Anzeichen häufig nicht als Vergiftung wahrgenommen werden und die Ursache daher zunächst nicht abgestellt wird. NDR, Ratgeber Gesundheit:
„Symptome einer Kohlenmonoxid-Vergiftung sind zum Beispiel Übelkeit, Kopfschmerzen, Herzrasen, Benommenheit, Halluzinationen, Apathie, Krampfanfälle und Atemnot. Tritt die Vergiftung während des Schlafes ein, wird der Betroffene bewusstlos, die Atmung setzt aus und der Tod tritt ein.
Bei einer hohen CO-Konzentration liegt zwischen den ersten Symptomen und dem Verlust des Bewusstseins nur eine kurze Zeitspanne. Die Betroffenen haben oft zunächst keinerlei Beschwerden. Da sich das Blut kirschrot verfärbt, haben sie sogar eine gesunde Gesichtsfarbe. Beim Versuch aufzustehen versagen dann aber schlagartig alle Körperfunktionen und sie können den Raum nicht mehr verlassen.“ ⓘ
Mit zunehmender Zeitdauer und Konzentration des Kohlenmonoxidspiegels treten folgende Symptome und Krankheitszustände auf:
- Geringe Dauer und/oder Konzentration
- Keine Beschwerden
- Müdigkeit
- Kopfschmerz
- Unwohlsein
- psychische Veränderung
- Ängstlichkeit oder Depression
- Übelkeit
- Erbrechen
- Schwindel
- Verwirrtheit
- Krampfanfälle
- Störungen der Bewegungskoordination
- Bewusstlosigkeit
- Hirninfarkt
- Herzinfarkt
- Tod
- Hohe Konzentration und/oder Dauer ⓘ
Wirkung von Kohlenmonoxid in Abhängigkeit von der Umgebungskonzentration in Teilen pro Million:
| Konzentration | Symptome ⓘ |
|---|---|
| 35 ppm (0,0035 %) | Kopfschmerzen und Schwindel innerhalb von 6–8 Stunden |
| 100 ppm (0,01 %) | Leichte Kopfschmerzen in 2–3 Stunden |
| 200 ppm (0,02 %) | Leichte Kopfschmerzen innerhalb von 2–3 Stunden, Verlust des Urteilsvermögens |
| 400 ppm (0,04 %) | Starke Kopfschmerzen innerhalb 1–2 Stunden |
| 800 ppm (0,08 %) | Kopfschmerzen, Schwindel, Übelkeit und Krämpfe innerhalb von 45 min, Bewusstlosigkeit innerhalb von 2 Stunden |
| 1.600 ppm (0,16 %) | Kopfschmerzen, erhöhte Herzfrequenz, Schwindel und Übelkeit innerhalb von 20 min, Tod in weniger als 2 Stunden |
| 3.200 ppm (0,32 %) | Kopfschmerzen, Schwindel und Übelkeit in 5–10 Minuten. Tod innerhalb von 30 Minuten. |
| 6.400 ppm (0,64 %) | Kopfschmerzen und Schwindel in 1–2 Minuten. Krampfanfälle, Atemstillstand und Tod in weniger als 20 Minuten. |
| 12.800 ppm (1,28 %) | Bewusstlosigkeit nach 2–3 Atemzügen. Tod in weniger als 3 Minuten. |
Akute Vergiftung

Die wichtigsten Symptome einer Kohlenmonoxidvergiftung treten in den Organsystemen auf, die am meisten auf den Sauerstoffverbrauch angewiesen sind: im zentralen Nervensystem und im Herzen. Zu den ersten Symptomen einer akuten Kohlenmonoxidvergiftung gehören Kopfschmerzen, Übelkeit, Unwohlsein und Müdigkeit. Diese Symptome werden häufig mit einem Virus wie der Grippe oder anderen Krankheiten wie Lebensmittelvergiftungen oder Gastroenteritis verwechselt. Kopfschmerzen sind das häufigste Symptom einer akuten Kohlenmonoxidvergiftung; sie werden oft als dumpf, frontal und anhaltend beschrieben. Bei zunehmender Exposition kommt es zu Herzanomalien wie schnellem Herzschlag, niedrigem Blutdruck und Herzrhythmusstörungen; zu den Symptomen des zentralen Nervensystems gehören Delirium, Halluzinationen, Schwindel, unsicherer Gang, Verwirrung, Krampfanfälle, Depression des zentralen Nervensystems, Bewusstlosigkeit, Atemstillstand und Tod. Zu den weniger häufigen Symptomen einer akuten Kohlenmonoxidvergiftung gehören Myokardischämie, Vorhofflimmern, Lungenentzündung, Lungenödem, hoher Blutzucker, Laktatazidose, Muskelnekrose, akutes Nierenversagen, Hautverletzungen sowie Seh- und Hörstörungen. Eine Kohlenmonoxid-Exposition kann aufgrund von Herzschäden zu einer deutlich kürzeren Lebensspanne führen. ⓘ
Eine der größten Sorgen nach einer akuten Kohlenmonoxidvergiftung sind die schweren neurologischen Spätfolgen, die auftreten können. Zu den Problemen gehören Schwierigkeiten mit höheren intellektuellen Funktionen, Verlust des Kurzzeitgedächtnisses, Demenz, Amnesie, Psychose, Reizbarkeit, ein seltsamer Gang, Sprachstörungen, der Parkinson-Krankheit ähnliche Syndrome, kortikale Blindheit und eine depressive Stimmung. Depressionen können auch bei Personen auftreten, die vorher keine Depression hatten. Diese verzögerten neurologischen Folgen können bei bis zu 50 % der Vergifteten nach 2 bis 40 Tagen auftreten. Es lässt sich nur schwer vorhersagen, wer Spätfolgen entwickeln wird; fortgeschrittenes Alter, Bewusstlosigkeit während der Vergiftung und anfängliche neurologische Anomalien können jedoch die Wahrscheinlichkeit der Entwicklung von Spätfolgen erhöhen. ⓘ
Chronische Vergiftung
Eine chronische Exposition gegenüber relativ niedrigen Kohlenmonoxidkonzentrationen kann anhaltende Kopfschmerzen, Benommenheit, Depressionen, Verwirrung, Gedächtnisverlust, Übelkeit, Hörstörungen und Erbrechen verursachen. Es ist nicht bekannt, ob eine niedrige chronische Exposition dauerhafte neurologische Schäden verursachen kann. In der Regel klingen die Symptome von selbst ab, wenn man sich von der Kohlenmonoxid-Exposition löst, es sei denn, es liegt eine schwere akute Vergiftung vor. In einem Fall wurden jedoch nach einer dreijährigen Exposition gegenüber relativ niedrigen Kohlenmonoxidkonzentrationen aus einem defekten Ofen dauerhafte Gedächtnisverluste und Lernprobleme festgestellt. ⓘ
Eine chronische Exposition kann bei manchen Menschen kardiovaskuläre Symptome verschlimmern. Chronische Kohlenmonoxidbelastung kann das Risiko der Entwicklung von Atherosklerose erhöhen. Langfristige Exposition gegenüber Kohlenmonoxid stellt das größte Risiko für Personen mit koronarer Herzkrankheit und für schwangere Frauen dar. ⓘ
Bei Versuchstieren scheint Kohlenmonoxid den lärmbedingten Hörverlust bei einer Lärmbelastung zu verschlimmern, die ansonsten nur geringe Auswirkungen auf das Gehör hätte. Beim Menschen wurde ein Hörverlust nach einer Kohlenmonoxidvergiftung festgestellt. Im Gegensatz zu den Ergebnissen der Tierstudien war die Lärmbelastung kein notwendiger Faktor für das Auftreten von Hörproblemen. ⓘ
Tödliche Vergiftungen
Ein klassisches Anzeichen für eine Kohlenmonoxidvergiftung ist eher bei Toten als bei Lebenden zu beobachten: Die Betroffenen wurden als rotbackig und gesund beschrieben (siehe unten). Da dieses "kirschrote" Aussehen jedoch eher bei Toten auftritt, wird es in der klinischen Medizin nicht als nützliches diagnostisches Zeichen angesehen. Bei Autopsieuntersuchungen ist das Erscheinungsbild von Kohlenmonoxidvergiftungen bemerkenswert, weil nicht entbalsamierte Tote normalerweise bläulich und blass sind, während tote Kohlenmonoxidvergiftete ungewöhnlich lebensecht gefärbt erscheinen können. Die färbende Wirkung von Kohlenmonoxid unter solchen postmortalen Umständen ist somit vergleichbar mit seiner Verwendung als roter Farbstoff in der kommerziellen Fleischverpackungsindustrie. ⓘ
Epidemiologie
Die tatsächliche Zahl der Kohlenmonoxidvergiftungen ist nicht bekannt, da viele nicht tödliche Expositionen unerkannt bleiben. Aus den verfügbaren Daten geht hervor, dass Kohlenmonoxidvergiftungen weltweit die häufigste Ursache für Verletzungen und Todesfälle aufgrund von Vergiftungen sind. Vergiftungen treten typischerweise in den Wintermonaten häufiger auf. Dies ist darauf zurückzuführen, dass in den Wintermonaten in den Haushalten vermehrt Gasöfen, Gas- oder Kerosin-Raumheizungen und Küchenherde verwendet werden, die, wenn sie fehlerhaft sind und/oder ohne ausreichende Belüftung verwendet werden, übermäßig viel Kohlenmonoxid produzieren können. Kohlenmonoxid wird auch vermehrt bei Stromausfällen entdeckt und vergiftet, wenn elektrische Heiz- und Kochgeräte nicht mehr funktionieren und die Bewohner vorübergehend auf brennstoffbetriebene Raumheizungen, Öfen und Grills zurückgreifen (von denen einige nur für den Außenbereich sicher sind, aber dennoch irrtümlich in Innenräumen verbrannt werden). ⓘ
Man schätzt, dass in den Vereinigten Staaten jährlich mehr als 40.000 Menschen wegen einer Kohlenmonoxidvergiftung ärztliche Hilfe suchen. 95 % der Todesfälle durch Kohlenmonoxidvergiftung in den Vereinigten Staaten sind auf Gas-Raumheizungen zurückzuführen. In vielen Industrieländern ist Kohlenmonoxid die Ursache für mehr als 50 % der tödlichen Vergiftungen. In den Vereinigten Staaten sterben jedes Jahr etwa 200 Menschen an Kohlenmonoxidvergiftungen im Zusammenhang mit Heizgeräten für den Hausgebrauch. Kohlenmonoxidvergiftungen tragen zu den etwa 5613 Todesfällen durch Rauchinhalation bei, die jedes Jahr in den Vereinigten Staaten auftreten. Die CDC berichtet: "Jedes Jahr sterben mehr als 500 Amerikaner an einer unbeabsichtigten Kohlenmonoxidvergiftung, und mehr als 2.000 begehen Selbstmord, indem sie sich absichtlich vergiften. In dem 10-Jahres-Zeitraum von 1979 bis 1988 gab es in den Vereinigten Staaten 56.133 Todesfälle durch Kohlenmonoxidvergiftungen, davon 25.889 Selbstmorde und 30.244 unbeabsichtigte Todesfälle. Aus einem Bericht aus Neuseeland geht hervor, dass in den Jahren 2001 und 2002 206 Menschen an Kohlenmonoxidvergiftungen starben. Insgesamt waren Kohlenmonoxidvergiftungen für 43,9 % der Todesfälle durch Vergiftungen in diesem Land verantwortlich. In Südkorea wurden in den Jahren 2001 bis 2003 1.950 Menschen durch Kohlenmonoxid vergiftet, 254 starben. Einem Bericht aus Jerusalem zufolge wurden zwischen 2001 und 2006 jährlich 3,53 von 100 000 Menschen vergiftet. In Hubei, China, wurden über einen Zeitraum von 10 Jahren 218 Vergiftungstodesfälle gemeldet, von denen 16,5 % auf Kohlenmonoxid zurückzuführen waren. ⓘ
In Deutschland kam es von 2000 bis 2009 zu durchschnittlich 374 jährlichen Unfall-Todesfällen durch Kohlenmonoxid-Vergiftung, 2015 waren es 648 Patienten (0,8 Todesfälle/100 000 Einwohner). Die Dunkelziffer ist hoch, da eine CO-Intoxikation auf Grund ihrer unspezifischen Symptomatik oft nicht erkannt bzw. falsch diagnostiziert wird. Während die Zahl der tödlichen Vergiftungen in Deutschland in den letzten Jahren größer geworden ist, hat sie in den USA abgenommen. Im Jahr 2014 starben in den USA 1319 Personen an einer Kohlenmonoxidvergiftung, was einer vergleichbaren Inzidenz wie in Deutschland entspricht. ⓘ
Ursachen
| Konzentration | Quelle ⓘ |
|---|---|
| 0,1 ppm | Natürlicher atmosphärischer Wert (MOPITT) |
| 0,5 bis 5 ppm | Durchschnittlicher Wert in Wohnungen |
| 5 bis 15 ppm | In der Nähe von richtig eingestellten Gasöfen in Wohnungen |
| 100 bis 200 ppm | Autoabgase in der Innenstadt von Mexiko-Stadt |
| 5.000 ppm | Abgase von einem Holzfeuer zu Hause |
| 7.000 ppm | Unverdünnte warme Autoabgase ohne Katalysator |
| 30.000 ppm | Nachdampf nach einer Explosion in einem Kohlebergwerk |
Kohlenmonoxid ist ein Produkt der Verbrennung organischer Stoffe unter eingeschränkter Sauerstoffzufuhr, die eine vollständige Oxidation zu Kohlendioxid (CO2) verhindert. Zu den Quellen von Kohlenmonoxid gehören Zigarettenrauch, Hausbrände, defekte Öfen, Heizungen, Holzöfen, Abgase von Fahrzeugen mit Verbrennungsmotor, elektrische Generatoren, mit Propan betriebene Geräte wie tragbare Öfen und benzinbetriebene Werkzeuge wie Laubbläser, Rasenmäher, Hochdruckreiniger, Betonsägen, Kellen und Schweißgeräte. Die Exposition erfolgt in der Regel, wenn die Geräte in Gebäuden oder halbgeschlossenen Räumen verwendet werden. ⓘ
Das Mitfahren auf dem Rücksitz von Pickups hat bei Kindern zu Vergiftungen geführt. Im Leerlauf fahrende Autos, deren Auspuffrohre durch Schnee verstopft sind, haben zu Vergiftungen bei Fahrzeuginsassen geführt. Jede Perforation zwischen Auspuffkrümmer und Verkleidung kann dazu führen, dass Abgase in den Innenraum gelangen. Generatoren und Antriebsmotoren auf Booten, insbesondere auf Hausbooten, haben zu tödlichen Kohlenmonoxidvergiftungen geführt. ⓘ
Vergiftungen können auch nach der Benutzung eines umluftunabhängigen Unterwasseratemgeräts (SCUBA) aufgrund von fehlerhaften Tauchluftkompressoren auftreten. ⓘ
In Höhlen kann sich Kohlenmonoxid in geschlossenen Kammern aufgrund von sich zersetzendem organischem Material ansammeln. In Kohlebergwerken kann es bei Explosionen zu einer unvollständigen Verbrennung kommen, was zur Bildung von Nachdampf führt. Dieses Gas enthält bis zu 3 % CO und kann bereits nach einem einzigen Atemzug tödlich sein. Nach einer Explosion in einem Bergwerk können benachbarte, miteinander verbundene Bergwerke gefährlich werden, weil das Nachdampfgas von Bergwerk zu Bergwerk entweicht. Ein solcher Vorfall ereignete sich nach der Explosion in Trimdon Grange, bei der Männer in der Kelloe-Mine ums Leben kamen. ⓘ
Eine weitere Quelle für Vergiftungen ist die Exposition gegenüber dem organischen Lösungsmittel Dichlormethan, auch bekannt als Methylenchlorid, das in einigen Abbeizmitteln enthalten ist, da beim Stoffwechsel von Dichlormethan Kohlenmonoxid entsteht. Im November 2019 trat in den Vereinigten Staaten ein EPA-Verbot für Dichlormethan in Abbeizmitteln für Verbraucher in Kraft. ⓘ
Vorbeugung
Detektoren

Die Vorbeugung ist nach wie vor ein wichtiges Thema für die öffentliche Gesundheit und erfordert die Aufklärung der Öffentlichkeit über den sicheren Betrieb von Geräten, Heizungen, Kaminen und Verbrennungsmotoren sowie die verstärkte Installation von Kohlenmonoxiddetektoren. Kohlenmonoxid ist geschmacklos, geruchlos und farblos und kann daher weder optisch noch geruchlich erkannt werden. ⓘ
Die United States Consumer Product Safety Commission hat erklärt, dass Kohlenmonoxiddetektoren für die Sicherheit zu Hause genauso wichtig sind wie Rauchmelder, und empfiehlt, in jeder Wohnung mindestens einen Kohlenmonoxiddetektor anzubringen, vorzugsweise einen auf jeder Ebene des Gebäudes. Diese relativ preiswerten und weithin erhältlichen Geräte sind entweder batterie- oder wechselstrombetrieben, mit oder ohne Batteriepufferung. In Gebäuden werden Kohlenmonoxiddetektoren normalerweise in der Nähe von Heizungen und anderen Geräten installiert. Wird eine relativ hohe Kohlenmonoxidkonzentration festgestellt, löst das Gerät einen Alarm aus und gibt den Menschen die Möglichkeit, das Gebäude zu evakuieren und zu lüften. Im Gegensatz zu Rauchmeldern müssen Kohlenmonoxiddetektoren nicht in der Nähe der Decke angebracht werden. ⓘ
Die Verwendung von Kohlenmonoxiddetektoren ist in vielen Bereichen genormt. In den USA schreibt die NFPA 720-2009, die von der National Fire Protection Association herausgegebene Richtlinie für Kohlenmonoxidmelder, die Anbringung von Kohlenmonoxidmeldern/-alarmen in allen Stockwerken der Wohnung, einschließlich des Kellers, sowie in Schlafbereichen außerhalb vor. In neuen Häusern müssen die mit Wechselstrom betriebenen Melder über ein Batterie-Backup verfügen und miteinander verbunden sein, um eine frühzeitige Warnung der Bewohner auf allen Ebenen zu gewährleisten. NFPA 720-2009 ist die erste nationale Kohlenmonoxidnorm, die sich mit Geräten in Nichtwohngebäuden befasst. Diese Richtlinien, die nun auch für Schulen, Gesundheitszentren, Pflegeheime und andere Nichtwohngebäude gelten, umfassen drei Hauptpunkte:
- 1. Eine sekundäre Stromversorgung (Batterie-Backup) muss alle Kohlenmonoxid-Meldegeräte für mindestens 12 Stunden betreiben,
- 2. Die Melder müssen an der Decke im selben Raum wie die fest installierten Brennstoffgeräte angebracht sein, und
- 3. Die Melder müssen auf jeder bewohnbaren Etage und in jeder HLK-Zone des Gebäudes angebracht sein. ⓘ
Die Gasversorgungsunternehmen empfehlen häufig, Gasgeräte mindestens einmal im Jahr warten zu lassen. ⓘ
Gesetzliche Anforderungen
Die NFPA-Norm ist nicht unbedingt gesetzlich vorgeschrieben. Seit April 2006 schreibt der US-Bundesstaat Massachusetts vor, dass in allen Wohnungen mit potenziellen CO-Quellen Detektoren vorhanden sein müssen, unabhängig vom Alter des Gebäudes und davon, ob sie von einem Eigentümer bewohnt oder vermietet werden. Diese Vorschrift wird von den städtischen Inspektoren durchgesetzt und geht auf den Tod der 7-jährigen Nicole Garofalo im Jahr 2005 zurück, der auf einen durch Schnee blockierten Heizungsschacht zurückzuführen war. In anderen Gerichtsbarkeiten gibt es keine Vorschrift oder sie schreiben Detektoren nur für Neubauten oder zum Zeitpunkt des Verkaufs vor. ⓘ
Trotz ähnlicher Todesfälle in Fahrzeugen mit verstopften Auspuffrohren (z. B. während des Schneesturms im Nordosten der USA 1978 und des Nordostwinds im Februar 2013) und der kommerziellen Verfügbarkeit der Geräte gibt es keine gesetzliche Vorschrift für CO-Detektoren in Fahrzeugen. ⓘ
Empfehlungen der Weltgesundheitsorganisation
Die folgenden Richtwerte (ppm-Werte gerundet) und Zeiträume für zeitlich gewichtete Durchschnittsexpositionen wurden so festgelegt, dass der Carboxyhämoglobinwert (COHb) von 2,5 % nicht überschritten wird, selbst wenn eine normale Person leichte oder mäßige körperliche Anstrengungen unternimmt:
- 100 mg/m3 (87 ppm) für 15 Minuten
- 60 mg/m3 (52 ppm) für 30 Minuten
- 30 mg/m3 (26 ppm) für 1 Stunde
- 10 mg/m3 (9 ppm) für 8 Stunden
- 7 mg/m3 (6 ppm) für 24 Stunden (für Innenraumluftqualität, damit bei chronischer Exposition 2 % COHb nicht überschritten werden) ⓘ
Diagnose

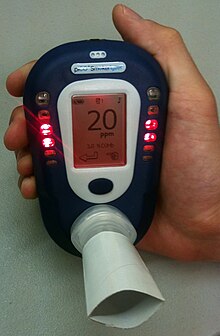
Da viele Symptome einer Kohlenmonoxidvergiftung auch bei vielen anderen Arten von Vergiftungen und Infektionen (z. B. Grippe) auftreten, ist die Diagnose oft schwierig. Eine mögliche Kohlenmonoxidbelastung in der Anamnese, z. B. durch einen Wohnungsbrand, kann auf eine Vergiftung hindeuten, aber die Diagnose wird durch die Messung des Kohlenmonoxidspiegels im Blut bestätigt. Dies kann durch die Messung der Menge an Carboxyhämoglobin im Vergleich zur Menge an Hämoglobin im Blut bestimmt werden. ⓘ
Das Verhältnis von Carboxyhämoglobin- zu Hämoglobinmolekülen kann bei einer durchschnittlichen Person bis zu 5 % betragen, bei Zigarettenrauchern, die zwei Schachteln pro Tag rauchen, können die Werte jedoch bis zu 9 % betragen. Bei symptomatischen Vergiftungen liegen die Werte oft zwischen 10 und 30 %, während bei Verstorbenen postmortale Blutwerte von 30 bis 90 % auftreten können. ⓘ
Da Menschen noch lange nach der Normalisierung ihrer Carboxyhämoglobinkonzentration im Blut erhebliche Symptome einer CO-Vergiftung aufweisen können, ist eine Vergiftung nicht ausgeschlossen, wenn sie mit einem normalen Carboxyhämoglobinspiegel zur Untersuchung erscheinen (was in späten Stadien einer Vergiftung vorkommen kann). ⓘ
Messung
Kohlenmonoxid kann im Blut mit spektralphotometrischen Methoden oder chromatographischen Verfahren quantifiziert werden, um die Diagnose einer Vergiftung bei einer Person zu bestätigen oder die forensische Untersuchung eines Falles mit tödlichem Ausgang zu unterstützen. ⓘ
Ein CO-Oximeter kann zur Bestimmung des Carboxyhämoglobinspiegels verwendet werden. Puls-CO-Oximeter schätzen das Carboxyhämoglobin mit einem nicht-invasiven Fingerclip, der einem Pulsoximeter ähnelt. Diese Geräte funktionieren, indem sie verschiedene Wellenlängen von Licht durch die Fingerspitze leiten und die Lichtabsorption der verschiedenen Hämoglobinarten in den Kapillaren messen. Die Verwendung eines normalen Pulsoximeters ist für die Diagnose einer Kohlenmonoxidvergiftung nicht geeignet, da diese Geräte möglicherweise nicht in der Lage sind, Carboxyhämoglobin von Oxyhämoglobin zu unterscheiden. ⓘ
Die CO-Überwachung über die Atmung bietet eine Alternative zur Puls-CO-Oximetrie. Es hat sich gezeigt, dass die Carboxyhämoglobinwerte stark mit der Atem-CO-Konzentration korrelieren. Bei vielen dieser Geräte muss der Benutzer jedoch tief einatmen und den Atem anhalten, damit das CO im Blut in die Lunge entweichen kann, bevor die Messung durchgeführt werden kann. Da dies bei Personen, die nicht ansprechbar sind, nicht möglich ist, eignen sich diese Geräte möglicherweise nicht für den Einsatz bei der Erkennung von CO-Vergiftungen in der Notfallversorgung vor Ort. ⓘ
Differentialdiagnose
Bei der Differentialdiagnose einer Kohlenmonoxidvergiftung sind zahlreiche Erkrankungen zu berücksichtigen. Die ersten Symptome, insbesondere bei geringer Exposition, sind oft unspezifisch und werden leicht mit anderen Krankheiten verwechselt, typischerweise mit grippeähnlichen viralen Syndromen, Depressionen, chronischem Müdigkeitssyndrom, Brustschmerzen und Migräne oder anderen Kopfschmerzen. Kohlenmonoxid wird als "großer Mimiker" bezeichnet, da sich die Vergiftung vielfältig und unspezifisch darstellt. Andere Erkrankungen, die in die Differentialdiagnose einbezogen werden können, sind akutes Atemnotsyndrom, Höhenkrankheit, Laktatazidose, diabetische Ketoazidose, Meningitis, Methämoglobinämie, Opioid- oder toxische Alkoholvergiftung. ⓘ
Behandlung
| Sauerstoffdruck О2 | Zeit ⓘ |
|---|---|
| 21 % Sauerstoff bei normalem atmosphärischem Druck (Frischluft) | 5 Stunden 20 min |
| 100 % Sauerstoff bei normalem atmosphärischem Druck (Sauerstoffmaske ohne Rückatmung) | 1 Stunde 20 min |
| 100% hyperbarer Sauerstoff (3 Atmosphären absolut) | 23 Minuten |
Die Erstbehandlung einer Kohlenmonoxidvergiftung besteht darin, die Person sofort aus dem Gefahrenbereich zu entfernen, ohne weitere Personen zu gefährden. Bei bewusstlosen Personen ist möglicherweise eine Herz-Lungen-Wiederbelebung vor Ort erforderlich. Die Verabreichung von Sauerstoff über eine Atemschutzmaske verkürzt die Halbwertszeit von Kohlenmonoxid von 320 Minuten bei normaler Atemluft auf nur 80 Minuten. Sauerstoff beschleunigt die Dissoziation des Kohlenmonoxids vom Carboxyhämoglobin, so dass es sich wieder in Hämoglobin umwandelt. Wegen der möglichen schwerwiegenden Auswirkungen auf das Baby werden schwangere Frauen länger mit Sauerstoff behandelt als nicht schwangere Personen. ⓘ
Hyperbarer Sauerstoff

Hyperbarer Sauerstoff wird auch bei der Behandlung von Kohlenmonoxidvergiftungen eingesetzt, da er die Dissoziation von CO aus Carboxyhämoglobin und Cytochromoxidase stärker beschleunigen kann als normaler Sauerstoff. Hyperbarer Sauerstoff bei dreifachem Atmosphärendruck verkürzt die Halbwertszeit von Kohlenmonoxid auf 23 (~80/3 Minuten) Minuten, verglichen mit 80 Minuten für Sauerstoff bei normalem Atmosphärendruck. Er kann auch den Sauerstofftransport in das Gewebe durch das Plasma verbessern, wobei der normale Transfer durch Hämoglobin teilweise umgangen wird. Es ist jedoch umstritten, ob hyperbarer Sauerstoff im Vergleich zu normalem High-Flow-Sauerstoff tatsächlich zusätzliche Vorteile in Bezug auf ein längeres Überleben oder bessere Langzeitresultate bietet. Von den sechs durchgeführten randomisierten kontrollierten Studien, in denen die beiden Behandlungsoptionen verglichen wurden, ergaben vier, dass hyperbarer Sauerstoff die Ergebnisse verbessert, und zwei, dass hyperbarer Sauerstoff keinen Nutzen bringt. Einige dieser Studien wurden wegen offensichtlicher Mängel bei der Durchführung kritisiert. Eine Übersicht über die gesamte Literatur kam zu dem Schluss, dass die Rolle von hyperbarem Sauerstoff unklar ist und die verfügbaren Belege einen medizinisch sinnvollen Nutzen weder bestätigen noch verneinen. Die Autoren schlugen eine große, gut konzipierte, extern geprüfte, multizentrische Studie vor, um normalen Sauerstoff mit hyperbarem Sauerstoff zu vergleichen. Obwohl die hyperbare Sauerstofftherapie bei schweren Vergiftungen eingesetzt wird, ist der Nutzen gegenüber der normalen Sauerstoffzufuhr unklar. ⓘ
Andere
Weitere Behandlungen für andere Komplikationen wie Krampfanfälle, Hypotonie, Herzanomalien, Lungenödeme und Azidose können erforderlich sein. Erhöhte Muskelaktivität und Krampfanfälle sollten mit Dantrolen oder Diazepam behandelt werden; Diazepam sollte nur mit entsprechender Atemunterstützung verabreicht werden. Hypotonie erfordert eine Behandlung mit intravenöser Flüssigkeit; zur Behandlung der Myokarddepression können Vasopressoren erforderlich sein. Herzrhythmusstörungen werden mit den Standardprotokollen der erweiterten kardialen Lebenserhaltung behandelt. Eine schwere metabolische Azidose wird mit Natriumbicarbonat behandelt. Die Behandlung mit Natriumbicarbonat ist umstritten, da eine Azidose die Sauerstoffverfügbarkeit im Gewebe erhöhen kann. Die Behandlung der Azidose muss möglicherweise nur aus einer Sauerstofftherapie bestehen. Die verzögerte Entwicklung neuropsychiatrischer Beeinträchtigungen ist eine der schwerwiegendsten Komplikationen einer Kohlenmonoxidvergiftung. Die Hirnschädigung wird durch MRT- oder CAT-Scans bestätigt. Bei verzögerten neurologischen Schäden ist häufig eine umfassende Nachsorge und unterstützende Behandlung erforderlich. Die Folgen einer Vergiftung lassen sich oft nur schwer vorhersagen, insbesondere bei Personen mit Symptomen wie Herzstillstand, Koma, metabolischer Azidose oder hohen Carboxyhämoglobin-Werten. In einer Studie wurde berichtet, dass etwa 30 % der Menschen mit schweren Kohlenmonoxidvergiftungen einen tödlichen Ausgang haben. Es wurde berichtet, dass eine Elektrokonvulsionstherapie (EKT) die Wahrscheinlichkeit verzögerter neuropsychiatrischer Folgen (DNS) nach einer Kohlenmonoxidvergiftung (CO) erhöhen kann. Ein Gerät, das auch etwas Kohlendioxid abgibt, um eine schnellere Atmung zu stimulieren (unter dem Markennamen ClearMate verkauft), kann ebenfalls eingesetzt werden. ⓘ
Pathophysiologie

Kohlenstoffmonoxid geht eine starke Komplexverbindung mit hämhaltigen Enzymen wie beispielsweise dem Hämoglobin ein und bildet dabei Carboxyhämoglobin. Dabei verdrängt es mit etwa 200- bis 300-facher Affinität beim Erwachsenen und 600-facher Affinität beim Fötus den Sauerstoff von seinem Transportmolekül im Blut (Hämoglobin) und verringert dadurch die Sauerstoffversorgung des Gewebes. Das löst eine Reihe von Folgereaktionen aus, am gravierendsten eine Gewebehypoxie bis hin zu Herzinfarkt und Hirninfarkt. ⓘ
Die Muskulatur des Bewegungsapparates und des Herzens enthält Myoglobin zur Zwischenspeicherung des Sauerstoffs. Myoglobin bindet Kohlenmonoxid ebenfalls sehr stark und verliert dadurch die Fähigkeit der Sauerstoffspeicherung. Die Pumpleistung des Herzens wird dadurch vermindert. Die Muskelkraft ist eingeschränkt, so dass die Vergifteten sich oft nicht aus eigener Kraft aus dem Gefahrenbereich entfernen können. ⓘ
Kohlenmonoxid bindet auch an Cytochrom-c-Oxidasen und beeinträchtigt so die Atmungskette der Mitochondrien. Neben der Verschlechterung der Nutzung von Sauerstoff zur Energiegewinnung wird eine Aktivierung von HIF1-α ausgelöst. ⓘ
Durch Bindung von Kohlenmonoxid an ein Häm-Protein in Blutplättchen wird eine erhöhte Stickstoffmonoxidsynthese ausgelöst. Dadurch werden massive Gefäß- und Entzündungsmechanismen aktiviert, welche die Situation zusätzlich verschlechtern. Es kommt zu einer Verklumpung von Plättchen und neutrophilen Granulozyten. Letztere degranulieren und setzen dabei zahlreiche proinflammatorische Zytokine frei. ⓘ
Als klinischen Endpunkt manifestiert sich die Vergiftung in einer Hypoxie besonders empfindlicher Gewebe, dem zentralen Nervensystem und später, vor allem bei entsprechender Vorerkrankung, auch am Herzmuskel. Nach zunehmender Bewusstseinstrübung bis hin zum Koma und komplizierenden Herzrhythmusstörungen tritt letztendlich der Tod durch Hirnschwellung, Atem- und Kreislaufversagen ein. ⓘ
Die genauen Mechanismen, durch die die Auswirkungen von Kohlenmonoxid auf die Körpersysteme ausgelöst werden, sind komplex und noch nicht vollständig geklärt. Zu den bekannten Mechanismen gehören die Bindung von Kohlenmonoxid an Hämoglobin, Myoglobin und mitochondriale Cytochrom-c-Oxidase und die Einschränkung der Sauerstoffzufuhr sowie die durch Kohlenmonoxid verursachte Lipidperoxidation im Gehirn. ⓘ
Hämoglobin
Kohlenmonoxid hat im Vergleich zu Sauerstoff einen höheren Diffusionskoeffizienten, und das wichtigste Enzym im menschlichen Körper, das Kohlenmonoxid produziert, ist die Häm-Oxygenase, die in fast allen Zellen und Blutplättchen vorkommt. Das meiste endogen produzierte CO wird an Hämoglobin gebunden als Carboxyhämoglobin gespeichert. Das vereinfachte Verständnis des Mechanismus der Kohlenmonoxidtoxizität beruht darauf, dass überschüssiges Carboxyhämoglobin die Fähigkeit des Blutes zur Sauerstoffversorgung der Gewebe im gesamten Körper verringert. Beim Menschen ist die Affinität zwischen Hämoglobin und Kohlenmonoxid etwa 240 Mal stärker als die Affinität zwischen Hämoglobin und Sauerstoff. Bestimmte Mutationen, wie z. B. die Hb-Kirklareli-Mutation, haben jedoch eine relativ 80.000-mal höhere Affinität für Kohlenmonoxid als für Sauerstoff, was dazu führt, dass das systemische Carboxyhämoglobin einen dauerhaften Wert von 16 % COHb erreicht. ⓘ
Hämoglobin ist ein Tetramer mit vier prosthetischen Häm-Gruppen, die als Sauerstoffbindungsstellen dienen. Ein durchschnittliches rotes Blutkörperchen enthält 250 Millionen Hämoglobinmoleküle, also 1 Milliarde Hämstellen, die Gas binden können. Die Bindung von Kohlenmonoxid an einer dieser Stellen erhöht die Sauerstoffaffinität der verbleibenden drei Stellen, was dazu führt, dass das Hämoglobinmolekül Sauerstoff zurückhält, der andernfalls an das Gewebe abgegeben würde; daher kann die Bindung von Kohlenmonoxid an einer Stelle genauso gefährlich sein wie die Bindung von Kohlenmonoxid an allen Stellen. Die Abgabe von Sauerstoff wird weitgehend durch den Bohr-Effekt und den Haldane-Effekt gesteuert. Um eine vereinfachte Zusammenfassung des molekularen Mechanismus des systemischen Gasaustauschs in Laiensprache zu geben, wurde allgemein angenommen, dass die Bindung von Sauerstoff an eine der Häm-Stellen beim Einatmen der Luft eine Konformationsänderung in der Globin/Protein-Einheit des Hämoglobins auslöst, die dann die Bindung von zusätzlichem Sauerstoff an jede der anderen freien Häm-Stellen ermöglicht. Bei der Ankunft in der Zelle/im Gewebe wird die Sauerstofffreisetzung in das Gewebe durch eine "Ansäuerung" des lokalen pH-Wertes (d. h. eine relativ höhere Konzentration von "sauren" Protonen/Wasserstoffionen) vorangetrieben, die durch eine verstärkte Biotransformation von Kohlendioxid-Abfällen in Kohlensäure über die Kohlensäureanhydrase verursacht wird. Mit anderen Worten, sauerstoffreiches arterielles Blut erreicht die Zellen im "Hämoglobin-R-Zustand", der aufgrund des weniger sauren arteriellen pH-Milieus (arterielles Blut hat einen durchschnittlichen pH-Wert von 7,407, während venöses Blut mit einem pH-Wert von 7,371 etwas saurer ist) deprotonierte/vereinigte Aminosäurereste aufweist. Der "T-Zustand" des Hämoglobins wird im venösen Blut teilweise aufgrund der Protonierung/Ionisierung, die durch die saure Umgebung verursacht wird, desoxidiert, was zu einer für die Sauerstoffbindung ungeeigneten Konformation führt (mit anderen Worten, der Sauerstoff wird bei der Ankunft in der Zelle "ausgestoßen", weil die Säure die Amine des Hämoglobins "angreift" und eine Ionisierung/Protonierung der Aminreste verursacht, was zu einer für die Sauerstoffbindung ungeeigneten Konformationsänderung führt). Darüber hinaus erzeugt der Mechanismus zur Bildung von Carbaminohämoglobin zusätzliche "saure" Wasserstoffionen, die das protonierte/ionisierte desoxygenierte Hämoglobin weiter stabilisieren können. Beim Rückfluss des venösen Blutes in die Lunge und der anschließenden Ausatmung des Kohlendioxids wird das Blut "entsäuert" (siehe auch: Hyperventilation), wodurch die Deprotonierung/Vereinigung des Hämoglobins ermöglicht wird, um die Sauerstoffbindung beim Übergang in das arterielle Blut wieder zu ermöglichen (dieser Prozess ist aufgrund der Beteiligung von Chemorezeptoren und anderen physiologischen Funktionen komplex). Kohlenmonoxid wird aufgrund der Säure nicht "ausgestoßen", daher stört eine Kohlenmonoxidvergiftung diesen physiologischen Prozess, weshalb das venöse Blut von Vergiftungspatienten leuchtend rot ist, ähnlich wie arterielles Blut, da das Carbonyl/Kohlenmonoxid zurückgehalten wird. Hämoglobin ist im sauerstoffarmen venösen Blut dunkel, hat aber im sauerstoffreichen arteriellen Blut eine leuchtend rote Farbe und wird sowohl im arteriellen als auch im venösen Blut in Carboxyhämoglobin umgewandelt, so dass vergiftete Leichen und sogar kommerzielles Fleisch, das mit Kohlenmonoxid behandelt wurde, einen unnatürlich lebhaften rötlichen Farbton annehmen. ⓘ
In toxischen Konzentrationen beeinträchtigt Kohlenmonoxid als Carboxyhämoglobin die Atmung und den Gasaustausch erheblich, indem es gleichzeitig die Aufnahme und Abgabe von Sauerstoff an die Zellen hemmt und die Bildung von Carbaminohämoglobin verhindert, das für etwa 30 % der Kohlendioxidausscheidung verantwortlich ist. Daher kann ein Patient mit einer Kohlenmonoxidvergiftung eine schwere Hypoxie und Azidose (möglicherweise sowohl eine respiratorische Azidose als auch eine metabolische Azidose) erleiden, zusätzlich zu den toxischen Wirkungen des überschüssigen Kohlenmonoxids, das zahlreiche Hämoproteine, metallische und nichtmetallische Zielmoleküle hemmt, die die zelluläre Maschinerie beeinflussen. ⓘ
Myoglobin
Kohlenmonoxid bindet auch an das Hämprotein Myoglobin. Es hat eine hohe Affinität zu Myoglobin, die etwa 60 Mal größer ist als die von Sauerstoff. An Myoglobin gebundenes Kohlenmonoxid kann dessen Fähigkeit, Sauerstoff zu verwerten, beeinträchtigen. Dies führt zu einer verminderten Herzleistung und Hypotonie, die eine Ischämie des Gehirns zur Folge haben kann. Es wurde über eine verzögerte Rückkehr der Symptome berichtet. Dieser Effekt kann auf eine späte Freisetzung von Kohlenmonoxid aus Myoglobin zurückzuführen sein, das sich anschließend an Hämoglobin bindet. ⓘ
Cytochrom-Oxidase
Ein weiterer Mechanismus betrifft die Auswirkungen auf die mitochondriale Atmungsenzymkette, die für die effektive Nutzung von Sauerstoff im Gewebe verantwortlich ist. Kohlenmonoxid bindet an die Cytochromoxidase mit einer geringeren Affinität als Sauerstoff, so dass es möglicherweise eine erhebliche intrazelluläre Hypoxie benötigt, bevor es gebunden wird. Diese Bindung beeinträchtigt den aeroben Stoffwechsel und die effiziente Adenosintriphosphatsynthese. Die Zellen reagieren, indem sie auf anaeroben Stoffwechsel umschalten, was zu Anoxie, Laktatazidose und schließlich zum Zelltod führt. Die Dissoziationsrate zwischen Kohlenmonoxid und Cytochromoxidase ist langsam, was zu einer relativ lang anhaltenden Beeinträchtigung des oxidativen Stoffwechsels führt. ⓘ
Auswirkungen auf das zentrale Nervensystem
Der Mechanismus, von dem man annimmt, dass er einen wesentlichen Einfluss auf die verzögerten Wirkungen hat, betrifft gebildete Blutzellen und chemische Mediatoren, die eine Lipidperoxidation im Gehirn verursachen (Abbau von ungesättigten Fettsäuren). Kohlenmonoxid verursacht die Freisetzung von Stickstoffmonoxid durch Endothelzellen und Blutplättchen sowie die Bildung freier Sauerstoffradikale, einschließlich Peroxynitrit. Im Gehirn führt dies zu weiterer mitochondrialer Dysfunktion, Kapillarleckage, Leukozyten-Sequestrierung und Apoptose. Das Ergebnis dieser Effekte ist eine Lipidperoxidation, die eine verzögerte reversible Demyelinisierung der weißen Substanz im zentralen Nervensystem verursacht, die als Grinker-Myelinopathie bekannt ist und zu Ödemen und Nekrosen im Gehirn führen kann. Diese Hirnschäden treten hauptsächlich während der Erholungsphase auf. Dies kann zu kognitiven Störungen, insbesondere des Gedächtnisses und des Lernens, sowie zu Bewegungsstörungen führen. Diese Störungen stehen typischerweise mit einer Schädigung der weißen Hirnsubstanz und der Basalganglien in Zusammenhang. Charakteristische pathologische Veränderungen nach einer Vergiftung sind beidseitige Nekrosen der weißen Substanz, des Globus pallidus, des Kleinhirns, des Hippocampus und der Großhirnrinde. ⓘ
Schwangerschaft
Kohlenmonoxidvergiftungen bei schwangeren Frauen können schwere fötale Schäden verursachen. Die Vergiftung verursacht eine Hypoxie des fötalen Gewebes, indem sie die Abgabe von mütterlichem Sauerstoff an den Fötus vermindert. Kohlenmonoxid passiert auch die Plazenta und verbindet sich mit fötalem Hämoglobin, was eine direktere Hypoxie des fötalen Gewebes verursacht. Darüber hinaus hat fetales Hämoglobin eine 10 bis 15 % höhere Affinität für Kohlenmonoxid als erwachsenes Hämoglobin, was beim Fötus zu schwereren Vergiftungen führt als beim Erwachsenen. Die Ausscheidung von Kohlenmonoxid ist beim Fötus langsamer, was zu einer Akkumulation der toxischen Chemikalie führt. Das Ausmaß der fetalen Morbidität und Mortalität bei akuter Kohlenmonoxidvergiftung ist beträchtlich, so dass es trotz leichter mütterlicher Vergiftung oder nach Erholung der Mutter zu schweren fetalen Vergiftungen oder zum Tod kommen kann. ⓘ
Quellen von Kohlenmonoxid
Kohlenmonoxid (CO) entsteht bei der unvollständigen Verbrennung kohlenstoffhaltiger Materialien unter hoher Temperatur und geringer Sauerstoffzufuhr (siehe Rauchgasvergiftung). Typische Quellen sind Brände, defekte Gasthermen, aber auch Zier- und Heizkamine, die bei unzureichender Luftzufuhr oder Abgasabführung CO freisetzen können. Unverändert spielen Suizidversuche (→ Suizid durch Kohlenmonoxidvergiftung) eine große Rolle. Bis zur Einführung der Katalysatortechnik und der damit verbundenen Reduktion der CO-Konzentration von ca. 10 % auf 0,3 % standen Suizide mit Autoabgasen an der Spitze der Statistik, mittlerweile führt häufiger das Abbrennen von Holzkohle beim Grillen in Innenräumen zum Tod. Bei Jugendlichen führt der Gebrauch von Wasserpfeifen gelegentlich zu einer klinisch symptomatischen Kohlenmonoxidvergiftung. ⓘ
Prognose
Bei einer akuten Kohlenmonoxidvergiftung sterben in den USA 1 bis 3 % der behandelten Personen. Kohlenmonoxidkonzentration und Dauer der Exposition sind die wichtigsten Prognoseparameter. Die Schwere der Vergiftung wird neben der Konzentration von Kohlenstoffmonoxid vom allgemeinen gesundheitlichen Zustand der Betroffenen bestimmt: Ältere Menschen, Kranke, insbesondere herzkranke Menschen sowie ungeborene Kinder weisen eine höhere Empfindlichkeit gegenüber Kohlenstoffmonoxid auf als gesunde Erwachsene. Durch eine CO-Vergiftung erhöht sich das Risiko für Infarkte und Arrhythmien, wenn der Patient eine vorbestehende koronare Herzerkrankung hatte. ⓘ
Ungeborene Kinder haben ein besonders hohes Risiko, da sie von der Sauerstoffversorgung der Mutter abhängig sind und das Hämoglobin F in ihrem Blut eine noch höhere Affinität zu Kohlenmonoxid hat als das Hämoglobin von Erwachsenen. Durch die Zwischenschaltung des mütterlichen Kreislaufes flutet Kohlenmonoxid beim ungeborenen Kind verzögert an, wird aber auch verzögert eliminiert. ⓘ
Langzeitfolgen der akuten CO-Vergiftung
Wird die Vergiftung überlebt, zeigen sich bei 10 bis 40 % der Opfer bleibende Schäden an Herz und Nervensystem wie Gedächtnis- und Konzentrationsstörungen, Psychosen, Bewegungsstörungen (Parkinsonoid), Herzinsuffizienz und Herzrhythmusstörungen. ⓘ
Chronische CO-Vergiftung
Die chronische Kohlenmonoxidvergiftung besteht aus Summationseffekten der Schädigungen durch mehrere aufeinanderfolgende Intoxikationen, die für sich allein nicht zum Tode führen, etwa nach wiederholtem Einatmen kleiner Mengen CO bei Heizern, Kraftfahrern und Verkehrspolizisten Eine Speicherung nennenswerter Gasmengen im Blut oder Gewebe findet nicht statt. ⓘ
Rauchen
Erst in jüngerer Zeit ist auf die Gefährlichkeit von CO im Tabakrauch nachdrücklich hingewiesen worden, unter anderem durch entsprechende Warnhinweise zum Kohlenstoffmonoxidgehalt im Rauch von Zigaretten. Beim regelmäßigen Rauchen kommt es zu einer leichten, permanenten, aber reversiblen Intoxikation des Körpers mit Kohlenstoffmonoxid. Auch diese hat objektiv messbare Folgen. Große Kohlenstoffmonoxidmengen nehmen Wasserpfeifenraucher auf. Das CO stammt aus der Verbrennung der Wasserpfeifenkohle (siehe auch Shisha). ⓘ
Leichenschau
Gelegentlich wird erst beim Auffinden einer Leiche der Verdacht einer Kohlenmonoxidvergiftung erhoben. Charakteristisch ist die Färbung der Totenflecken, welche nicht bläulich-livide, sondern hellrot sind. Dabei muss beachtet werden, dass hellrote Totenflecken auch ohne Kohlenmonoxid sehr früh postmortal oder bei Kälteexposition durch Diffusions-Reoxigenierung auftreten können. Man sollte zur Unterscheidung die Totenflecke im Bereich des Nagelbetts betrachten. Bei Kälte sind diese weiterhin blau-livide, bei Kohlenmonoxidintoxikation hellrot. Die typischen, kirschroten Totenflecken sind erst bei einem CO-HB-Wert von 30 % deutlich wahrnehmbar. ⓘ