Bronchialkarzinom
| Lungenkrebs ⓘ | |
|---|---|
| Andere Namen | Lungenkarzinom |
 | |
| Eine Röntgenaufnahme der Brust zeigt einen Tumor in der Lunge (mit Pfeil markiert) | |
| Fachgebiet | Onkologie, Pulmologie |
| Symptome | Husten (einschließlich Bluthusten), Gewichtsverlust, Kurzatmigkeit, Schmerzen in der Brust |
| Gewöhnlicher Beginn | ~70 Jahre |
| Arten | Kleinzelliges Lungenkarzinom (SCLC), nicht-kleinzelliges Lungenkarzinom (NSCLC) |
| Risikofaktoren |
|
| Diagnostische Methode | Medizinische Bildgebung, Gewebebiopsie |
| Vorbeugung | Vermeiden Sie Rauchen, Radongas, Asbest, Passivrauchen oder andere Formen der Luftverschmutzung |
| Behandlung | Operation, Chemotherapie, Strahlentherapie |
| Prognose | Fünf-Jahres-Überlebensrate: 10 bis 20 % (die meisten Länder), 33 % (Japan), 27 % (Israel), 25 % (Republik Korea) |
| Häufigkeit | 3,3 Millionen Betroffene (Stand: 2015) |
| Todesfälle | 1,8 Millionen (2020) |
Lungenkrebs, auch Lungenkarzinom genannt (da etwa 98-99 % aller Lungenkarzinome Karzinome sind), ist ein bösartiger Lungentumor, der durch unkontrolliertes Zellwachstum im Lungengewebe gekennzeichnet ist. Lungenkarzinome entstehen aus umgewandelten, bösartigen Zellen, die aus Epithelzellen oder aus Geweben, die aus Epithelzellen bestehen, hervorgegangen sind. Andere Lungenkarzinome, wie die seltenen Lungensarkome, entstehen durch die bösartige Umwandlung von Bindegeweben (d. h. Nerven, Fett, Muskeln, Knochen), die aus mesenchymalen Zellen hervorgehen. Auch Lymphome und Melanome (aus lymphoiden und melanozytären Zelllinien) können selten zu Lungenkrebs führen. ⓘ
Im Laufe der Zeit kann dieses unkontrollierte Wachstum metastasieren (sich über die Lunge hinaus ausbreiten), entweder durch direkte Ausbreitung, durch Eindringen in den Lymphkreislauf oder durch hämatogene, blutbasierte Ausbreitung - in nahe gelegenes Gewebe oder andere, weiter entfernte Teile des Körpers. Die meisten Krebsarten, die in der Lunge entstehen, so genannte primäre Lungenkarzinome, sind Karzinome. Die beiden Haupttypen sind das kleinzellige Lungenkarzinom (SCLC) und das nicht-kleinzellige Lungenkarzinom (NSCLC). Die häufigsten Symptome sind Husten (einschließlich Bluthusten), Gewichtsverlust, Kurzatmigkeit und Schmerzen in der Brust. ⓘ
Die überwiegende Mehrheit (85 %) der Fälle von Lungenkrebs ist auf langjähriges Tabakrauchen zurückzuführen. Etwa 10-15 % der Fälle treten bei Menschen auf, die nie geraucht haben. Diese Fälle werden häufig durch eine Kombination aus genetischen Faktoren und der Belastung durch Radongas, Asbest, Passivrauchen oder andere Formen der Luftverschmutzung verursacht. Lungenkrebs kann auf Röntgenaufnahmen der Brust und Computertomographien (CT) sichtbar werden. Die Diagnose wird durch eine Biopsie bestätigt, die in der Regel durch eine Bronchoskopie oder eine CT-Untersuchung durchgeführt wird. ⓘ
Die wichtigste Präventionsmaßnahme ist die Vermeidung von Risikofaktoren wie Rauchen und Luftverschmutzung. Die Behandlung und die Langzeitergebnisse hängen von der Art des Krebses, dem Stadium (Grad der Ausbreitung) und dem allgemeinen Gesundheitszustand des Betroffenen ab. Die meisten Fälle sind nicht heilbar. Zu den üblichen Behandlungen gehören Operation, Chemotherapie und Strahlentherapie. Der nicht-kleinzellige Lungenkrebs (NSCLC) wird manchmal mit einer Operation behandelt, während der nicht-kleinzellige Lungenkrebs (SCLC) in der Regel besser auf eine Chemo- und Strahlentherapie anspricht. ⓘ
Im Jahr 2020 erkrankten weltweit 2,2 Millionen Menschen an Lungenkrebs und 1,8 Millionen starben daran. Er ist die häufigste krebsbedingte Todesursache bei Männern und Frauen. Das häufigste Alter bei der Diagnose ist 70 Jahre. In den meisten Ländern liegt die Fünf-Jahres-Überlebensrate bei 10 bis 20 %, während sie in Japan 33 %, in Israel 27 % und in der Republik Korea 25 % beträgt. In den Entwicklungsländern sind die Überlebenschancen in der Regel schlechter. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| C34 | Bösartige Neubildung der Bronchien und der Lunge |
| C34.0 | Hauptbronchus, Carina tracheae, Hilus |
| C34.1 | Oberlappen |
| C34.2 | Mittellappen |
| C34.3 | Unterlappen |
| C34.8 | Bronchus und Lunge, mehrere Teilbereiche überlappend |
| C34.9 | Lokalisation nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |

Das inhalative Tabakrauchen ist der mit Abstand wichtigste Risikofaktor für Lungenkrebs. Das Risiko steigt mit erhöhter Menge und Dauer des Rauchens. Bei Männern ist es in etwa 90 %, bei Frauen in etwa 80 % der Fälle für die Entwicklung eines Bronchialkarzinoms verantwortlich. Zweithäufigste Ursache ist das Wohnen in stark mit dem radioaktiven Edelgas Radon belasteten Räumen. Daneben gibt es zahlreiche andere Stoffe, die den Tumor auslösen können (beispielsweise Asbest oder Chrom), denen man beruflich oder umweltbedingt ausgesetzt sein kann. ⓘ
Die Heilungsrate ist erheblich von der Art des Karzinoms und seiner Ausdehnung abhängig. Sie ist z. B. im Falle des kleinzelligen Bronchialkarzinoms immer noch sehr schlecht und liegt bei einer Fünfjahresüberlebensrate von unter zehn Prozent. ⓘ
An Lungenkrebs sterben mehr Menschen als an Brustkrebs, Prostatakrebs und Dickdarmkrebs zusammen. Entwickelt der Patient die ersten Symptome (z. B. chronische Heiserkeit oder Bluthusten), ist es meist zu spät für eine erfolgreiche Therapie. Wenn aber Lungenkrebs frühzeitig (also meist per Zufall) entdeckt wird, ergibt sich laut American Cancer Society (ACS) eine Überlebensquote von 47 %. Gleichzeitig ist die Röntgenaufnahme der Lunge mit 50%-Anteil die am häufigsten durchgeführte Röntgenuntersuchung. Die zufällige Erkennung von Lungenkrebs im Frühstadium (Stage 1) im Röntgenbild ist allerdings schwierig. Es ist bekannt, dass Rundherde von fünf bis zehn Millimetern leicht übersehen werden können. ⓘ
Epidemiologie

25 Prozent aller bösartigen Tumoren (Malignome) sind Bronchialkarzinome. Beim Mann ist es weltweit die häufigste Krebsart; in Deutschland nach dem Prostatakarzinom und dem kolorektalen Karzinom die dritthäufigste. Als Ursache von Krebssterbefällen liegt es bei Männern auf Platz eins, bei Frauen auf Platz zwei. Die Inzidenz liegt in Mitteleuropa bei etwa 60 pro 100.000 Einwohner. Die Zahl der Neuerkrankungen – in Deutschland etwa 50.000 pro Jahr – weist eine steigende Tendenz auf. Unter den Todesursachen in Deutschland nimmt es mit rund 40.000 Todesfällen im Jahr die vierte Position ein, bei Männern gar die dritte. Der Altersgipfel der Erkrankungen liegt um das 60. Lebensjahr. Die durchschnittliche Fünfjahresüberlebensrate (d. h., wie viele Erkrankte nach fünf Jahren noch leben) beträgt bei Männern 15, bei Frauen 20 Prozent. Die Lebenserwartung des einzelnen Patienten ist aber sehr stark vom Stadium der Erkrankung (TNM-Klassifikation) und dem Subtypus (siehe unten) abhängig. ⓘ
Eine zunehmende Häufigkeit bei Frauen wird beobachtet; auch bei Frauen in Europa wird Lungenkrebs bald die häufigste Krebstodesursache sein, in Großbritannien und Polen ist dies schon der Fall. Das Verhältnis von erkrankten Männern zu Frauen liegt bei etwa 3:1, wobei es auf Grund der Änderung im Tabakkonsumverhalten von Frauen immer mehr zu einer Angleichung kommt (siehe Diagramm). Bedeutsam können Umwelteinflüsse oder genetische Ursachen sein, die Prognose ist bei Frauen etwas besser. Der Nichtraucher-Lungenkrebs ist bei Frauen häufiger als bei Männern. Auch in den USA war die Lungenkrebsrate bei Männern stets höher als bei Frauen. Eine neuere Erhebung zeigt allerdings, dass bei jungen weißen US-Amerikanern die Lungenkrebs-Inzidenz bei Frauen über der von Männern liegt. Dies ist allein mit dem Rauchverhalten nicht hinreichend erklärbar. ⓘ
Auch in den USA haben Militärveteranen eine um 25-50 % höhere Lungenkrebsrate, was in erster Linie auf eine höhere Raucherquote zurückzuführen ist. Während des Zweiten Weltkriegs und des Koreakriegs spielte auch Asbest eine Rolle, und Agent Orange könnte während des Vietnamkriegs einige Probleme verursacht haben. ⓘ
Vereinigtes Königreich
Lungenkrebs ist die dritthäufigste Krebsart im Vereinigten Königreich (2017 wurde bei 47.968 Menschen die Krankheit diagnostiziert) und die häufigste krebsbedingte Todesursache (2018 starben rund 34.600 Menschen). ⓘ
Andere Länder
In den Entwicklungsländern sind die Lungenkrebsraten derzeit niedriger. Da in den Entwicklungsländern immer mehr geraucht wird, ist zu erwarten, dass die Raten in den nächsten Jahren steigen werden, insbesondere in China und Indien. ⓘ
Ursachen



Mit einem zeitlichen Versatz von 20 bis 30 Jahren verlaufen die beiden Kurven parallel verschoben. ⓘ
Die Hauptursache bei der Entstehung des Tumorleidens ist der Tabakrauch. Er enthält etwa 2000 Stoffe, von denen mindestens 100 krebserregend (karzinogen) sind (beispielsweise Teer und eine Vielzahl anderer Kohlenwasserstoffverbindungen). Es wurde nachgewiesen, dass das im Tabakrauch enthaltene Benzo[a]pyren das als Tumorsuppressor bekannte Protein p53 schädigen kann. 95 Prozent aller Patienten mit Bronchialkarzinom sind Raucher oder ehemalige Raucher. 30 bis 40 Jahre nach Beginn des Rauchens ist das Erkrankungsrisiko bei starken Rauchern bis zu 60-fach höher als beim Nichtraucher. Auch Passivraucher atmen dieselben Stoffe wie Raucher ein, allerdings in vielfach geringerer Konzentration. Das Risiko für Nichtraucher, die dauerhaft dem Passivrauch ausgesetzt sind, ist mit dem 1,2 bis 1,3-fachen gegenüber nicht exponierten Nichtrauchern deshalb nur moderat erhöht. Die sogenannte British Doctors Study belegte schon in den 1950er Jahren den Zusammenhang zwischen Lungenkrebs und aktivem Rauchen. Die Wahrscheinlichkeit, bis zum 75. Lebensjahr an Lungenkrebs zu erkranken, liegt bei Männern, die ihr gesamtes erwachsenes Leben geraucht haben, bei 1:6. Bei Männern die bis zum Lebensalter von 60, 50, 40 und 30 Jahren das Rauchen aufgegeben haben, liegt die Wahrscheinlichkeit bei 1:10, 1:16, 1:33 und 1:50. Bei Männern, die nie geraucht haben, liegt die Wahrscheinlichkeit nur bei ca. 1:250. War das Bronchialkarzinom im Jahr 1913, mit 337 in der gesamten Literatur beschriebenen Fällen, noch ein „sehr seltener Tumor“, so gab es 2008 seinetwegen weltweit etwa 1,38 Millionen Sterbefälle. In Ländern wie den USA, wo der Anteil der Raucher bereits seit den 1960er Jahren wieder sinkt, stellt sich nun auch ein deutlicher Rückgang an Lungenkrebserkrankungen ein, der mit einem zeitlichen Versatz von 20–30 Jahren nahezu parallel zum Rückgang des Tabakkonsumes verläuft. ⓘ
Genetische Untersuchungen von Lungengewebe zeigten, dass die Aktivität von Genen, die für die Reparatur der DNA zuständig sind und die Entwicklung von Lungenkrebs aufhalten sollen, selbst bei ehemaligen Rauchern dauerhaft herabgesetzt ist. ⓘ
Die zweithäufigste Ursache für ein Bronchialkarzinom ist das radioaktive Gas Radon. In Deutschland gibt es schätzungsweise jährlich 1900 Lungenkrebstodesfälle, die auf die Belastung durch Radon zurückzuführen sind. Seine ebenfalls radioaktiven Radon-Zerfallsprodukte scheiden sich während der Inhalation in den Bronchien ab und reichern sich dort an. Sie bestrahlen das Gewebe mit biologisch sehr wirksamen Alphateilchen. In einigen Gegenden Deutschlands, so unter anderem im östlichen Bayern, in Sachsen und Thüringen sowie im Breisgau, kann es aufgrund der Erdmaterialien in schlecht durchlüfteten Kellern zu erhöhten Radonwerten kommen. Die Weltgesundheitsorganisation WHO hat einen Zielwert von 100 Becquerel pro Kubikmeter Raumluft festgelegt. In der Schweiz gilt Radon als Verursacher von etwa zehn Prozent aller Bronchialkarzinomfälle. Bei Uran-Bergarbeitern ist Lungenkrebs eine anerkannte Berufskrankheit. ⓘ
Andere Giftstoffe wie Asbest, Uran, Chrom-Verbindungen, Senfgas, polyzyklische aromatische Kohlenwasserstoffe und Nickel gelten ebenfalls als karzinogen. Hierbei erhöht sich das Risiko einer Erkrankung um ein Vielfaches, wenn der Patient gleichzeitig Raucher ist. Bei Asbestexposition zum Beispiel erhöht sich das Erkrankungsrisiko von Nichtrauchern um das Fünffache, bei Rauchern um das Neunzigfache. Eine familiäre Häufung spricht für eine genetische Komponente. Chronisch-entzündliche Reizungen haben ebenfalls einen Einfluss auf die Entstehung von Bronchialkarzinomen. Sie können auch im Bereich alter Lungennarben entstehen, wie sie nach Tuberkulose, Silikose oder Lungeninfarkt auftreten. ⓘ
Wie Ernährung und Lungenkrebs, also Bronchialkarzinom zusammenhängen könnten, wird im Rahmen der EPIC-Studie seit 1992 protokolliert. Bei der Studie werden über 500.000 anfangs gesunde Teilnehmer aus zehn europäischen Ländern bezüglich ihres Essverhaltens erfasst. Außerdem werden Gewicht, Größe und Körperfettverteilung der Teilnehmer registriert und Blutuntersuchungen durchgeführt. Seit etwa 2000 werden alle neu aufgetretenen Krebsfälle und anderen chronischen Krankheiten erfasst und mit den Ernährungsgewohnheiten und dem Lebensstil assoziiert. Im Laufe der Jahre konnten so immer mehr Erkenntnisse über die Zusammensetzung einer „gesunden“ Ernährung gewonnen werden, die einen potenziellen Schutz vor Krebs und anderen Erkrankungen bieten könnte. Im April 2007 zogen Wissenschaftler der Studienzentren am Deutschen Krebsforschungszentrum (DKFZ) in Heidelberg und am Deutschen Institut für Ernährungsforschung (DIFE) in Potsdam-Rehbrücke Bilanz: Ein hoher Obst- und Gemüseverzehr schützt vor Lungenkrebs und Krebs des oberen Verdauungstraktes. Vor allem Männer mit geringerem Konsum profitieren von einer Erhöhung auf 300 g Obst und Gemüse am Tag. ⓘ
Entstehung
Die Entstehung der Bronchialkarzinome ist sehr komplex und noch nicht vollständig entschlüsselt. Eine Vereinfachung des gängigsten Entstehungsmodells: Die Reservezellen des Bronchialsystems sind pluripotent, das heißt, sie sind fähig, sich zu verschiedenen Zellen der Bronchialschleimhaut auszudifferenzieren, zum Beispiel zu Plattenepithelien, Becherzellen, Club-Zellen (schleimproduzierende Zellen der Bronchiolen) und neuroendokrinen Zellen. Nach chronisch-entzündlicher Reizung und Einwirkung von karzinogenen Noxen kann das Epithel mit einer Plattenepithelmetaplasie, einer Becherzellhyperplasie oder einer Entartung neuroendokriner Zellen reagieren, die die verschiedenen Subtypen von Bronchialkarzinomen bilden. ⓘ
Anzeichen und Symptome
Zu den Anzeichen und Symptomen, die auf Lungenkrebs hindeuten können, gehören:
- Atemwegssymptome: Husten, Aushusten von Blut, Keuchen oder Kurzatmigkeit
- Systemische Symptome: Gewichtsverlust, Schwäche, Fieber oder Klumpigkeit der Fingernägel
- Symptome, die darauf zurückzuführen sind, dass die Krebsmasse auf benachbarte Strukturen drückt: Brustschmerzen, Knochenschmerzen, Verstopfung der oberen Hohlvene oder Schluckbeschwerden ⓘ
Wächst der Krebs in den Atemwegen, kann er den Luftstrom behindern und Atembeschwerden verursachen. Die Obstruktion kann auch zu einer Ansammlung von Sekret hinter der Blockade führen und das Risiko einer Lungenentzündung erhöhen. ⓘ
Viele der Symptome von Lungenkrebs (Appetitlosigkeit, Gewichtsverlust, Fieber, Müdigkeit) sind nicht spezifisch. Bei vielen Menschen hat sich der Krebs bereits über die ursprüngliche Stelle hinaus ausgebreitet, wenn sie Symptome haben und einen Arzt aufsuchen. Zu den Symptomen, die auf eine metastasierende Erkrankung hindeuten, gehören Gewichtsverlust, Knochenschmerzen und neurologische Symptome (Kopfschmerzen, Ohnmacht, Krämpfe oder Gliederschwäche). Häufige Streuungsorte sind das Gehirn, die Knochen, die Nebennieren, die gegenüberliegende Lunge, die Leber, der Herzbeutel und die Nieren. Etwa 10 % der Menschen mit Lungenkrebs haben zum Zeitpunkt der Diagnose keine Symptome; diese Krebsarten werden zufällig bei einer routinemäßigen Röntgenuntersuchung der Brust entdeckt. ⓘ
Je nach Art des Tumors können paraneoplastische Phänomene - Symptome, die nicht auf das lokale Vorhandensein von Krebs zurückzuführen sind - zunächst die Aufmerksamkeit auf die Krankheit lenken. Bei Lungenkrebs können diese Phänomene Hyperkalzämie, das Syndrom des unangemessenen antidiuretischen Hormons (abnorm konzentrierter Urin und verdünntes Blut), ektopische ACTH-Produktion oder das Lambert-Eaton-Myasthenie-Syndrom (Muskelschwäche aufgrund von Autoantikörpern) umfassen. Tumore im oberen Teil der Lunge, so genannte Pancoast-Tumore, können in den lokalen Teil des sympathischen Nervensystems eindringen, was zum Horner-Syndrom (Herabhängen des Augenlids und kleine Pupille auf dieser Seite) sowie zu einer Schädigung des Plexus brachialis führen kann. ⓘ
Das Gefährliche an allen Lungentumoren ist, dass sie sich erst spät eindeutig bemerkbar machen. ⓘ
Zuerst zeigen sich Symptome wie Husten, Fieber, Schmerzen des Brustkorbes und Atemschwierigkeiten (Dyspnoe), bei starken Rauchern sind dies selten auffällige oder neue Befunde. Lähmungen der Atemmuskulatur durch eine Phrenicusparese (der Nervus phrenicus steuert die Zwerchfellbewegung), Heiserkeit durch eine Recurrensparese (der Nervus laryngeus recurrens umschlingt die Aorta und führt zurück zur Kehlkopfmuskulatur), das Horner-Syndrom und das Pancoast-Syndrom entstehen, wenn die Krebszellen unter Zerstörung des Gewebes Nerven, Muskeln und Knochen befallen. ⓘ
Ein durch Exsudat entstandener Pleuraerguss und ein paraneoplastisches Syndrom brauchen viele Tumorzellen, um auffällig zu werden. Auch zur Einflussstauung, das ist der Rückstau des venösen Blutes vor dem Herzen, muss ein Tumor mehrere Zentimeter groß sein. Nicht jede Art Lungenkrebs führt zu diesen Symptomen. Besonders bei Kleinzellern können Metastasen in Gehirn, Knochen, Herz und anderen Organen die ersten Symptome verursachen. ⓘ
Pathologie der Subtypen

Histologische Klassifikation des Bronchialkarzinoms nach der Weltgesundheitsorganisation (WHO) ⓘ
- Kleinzelliges Bronchialkarzinom (SCLC = small cell lung carcinoma): Haferzellkarzinom (oat cell carcinoma), Intermediärer Typ, Kombinierter Oat-cell-Typ (ca. 15 %)
- Nichtkleinzelliges Bronchialkarzinom (NSCLC = non small cell lung carcinoma, ca. 85 %)
- Plattenepithelkarzinom: spindelzellig
- Adenokarzinom: azinär, papillär, bronchiolo-alveolär, solide mit Schleimbildung
- großzelliges Karzinom: Riesenzellkarzinom, klarzelliges Karzinom
- Andere Karzinomarten: adenosquamöses Karzinom, sarkomatoides Karzinom, neuroendokrines Karzinom (NEC) ⓘ
Die Unterscheidung in SCLC und NSCLC begründet sich in Unterschieden hinsichtlich biologischen Verhaltens, Prognose und Therapiemöglichkeiten. ⓘ
TNM-Klassifikation
Diese Klassifikation gilt sowohl für kleinzellige (SCLC) als auch nicht kleinzellige Karzinome (NSCLC) sowie bronchopulmonale Karzinoide. Nicht eingeschlossen sind Sarkome und andere seltene Tumoren. ⓘ
| TNM | Kriterien | ||
|---|---|---|---|
| T | TX | Primärtumor kann nicht beurteilt werden oder Nachweis von malignen Zellen im Sputum (Ausgehustetes) oder bei Bronchialspülungen(1) | |
| T0 | Kein Anhalt für einen Primärtumor | ||
| Tis | Carcinoma in situ (Oberflächenkarzinom ohne Durchbruch der Basalmembran) | ||
| T1 | Tumor bis 3 cm Größe | ||
| T1mi | Minimal invasives Adenokarzinom | ||
| T1a | Tumor bis 1 cm Größe | ||
| T1b | Tumor größer als 1 cm bis 2 cm Größe | ||
| T1c | Tumor über 2 cm bis 3 cm Größe | ||
| T2 | Tumor über 3 cm bis 5 cm Größe oder Tumor befällt den Hauptbronchus(2) und befindet sich mindestens 2 cm von der Carina tracheae (Bronchusgabelung) entfernt oder | ||
| T2a | Tumor über 3 cm bis 4 cm Größe | ||
| T2b | Tumor über 4 cm bis 5 cm Größe | ||
| T3 | Tumor über 5 cm bis 7 cm Größe oder direkte Infiltration der Pleura parietalis (äußeres Brustfell) oder | ||
| T4 | Tumor infiltriert: Zwerchfell oder Mediastinum oder | ||
| N | Nx | Es kann keine Aussage zu regionären Lymphknotenmetastasen getroffen werden. | |
| N0 | Keine Metastasen in den regionären Lymphknoten. | ||
| N1 | Metastasen in den ipsilateralen peritonealen oder ipsilateralen Hilus- oder intrapulmonalen Lymphknoten(4) | ||
| N2 | Metastasen in den ipsilateralen mediastinalen oder subkarinalen Lymphknoten(5) | ||
| N3 | Metastasen in den kontralateralen mediastinalen Lymphknoten oder kontralateralen Hiluslymphknoten oder | ||
| M | |||
| M0 | Keine Fernmetastasen nachweisbar. | ||
| M1 | Der Tumor hat Fernmetastasen gebildet. | ||
| M1a | Weitere Tumorherde in einem kontralateralen Lungenlappen oder Tumor mit Pleurametastasen oder | ||
| M1b | Extrathorakale Metastase in einem Organ (außerhalb des Brustkorbs) | ||
| M1c | Multiple extrathorakale Metastasen in einem oder mehreren Organen | ||
Anmerkungen:
(1) T0: Manchmal gelingt es nicht, einen richtigen Primärtumor nachzuweisen. Bei der Untersuchung von ausgehustetem Sekret (Sputum) oder bei einer Bronchoskopie mit Spülungen können aber eindeutig Tumorzellen nachgewiesen werden.
(2) T2: Der Hauptbronchus ist der große Bronchus nach der Gabelung (Karina) der Luftröhre.
(3) Lungentumoren können durch ihr Wachstum Luftwege verstopfen. Die dahinter gelegene Lunge fällt dann zusammen (Atelektase). Ist der Bronchus nicht vollständig verstopft, so kommt es durch einen Sekretstau zu einer Entzündung, welche eine ganze Lunge oder Teile davon betreffen kann. Das Bild ähnelt einer Lungenentzündung. Daher muss bei jeder Lungenentzündung, die nicht innerhalb von 4 Wochen abheilt, ein Lungentumor ausgeschlossen werden.
(4) N1: Lymphknoten in der Nähe der Bronchien(= peribronchial) der gleichen Seite(= ipsilaterale) oder des gleichseitigen Hilus (Lungenwurzel) oder Lymphknoten im Lungengewebe(= intrapulmonal).
(5) N2: Das Mediastinum ist der Raum zwischen den Lungen. Ipsilaterale mediastinalen Lymphknoten liegen auf der gleichen Seite wie der Primärtumor. Subkarinale Lymphknoten befinden sich unterhalb der Bronchusgabelung.
(6) N3: Kontralateral bedeutet auf der Gegenseite des Tumors. Mediastinalen Lymphknoten liegen zwischen beiden Lungen, Hiluslymphknoten liegen in der Lungenwurzel. Skalenus-Lymphknoten liegen neben den Musculi scaleni. Supraclavikuläre Lymphknoten befinden sich in der Schlüsselbeingrube.
(7) M1a: nach Einbruch des Tumors in die Lungenhöhle oder Herzbeutelhöhle bildet sich oft ein Flüssigkeitserguss, in dem meistens Tumorzellen nachweisbar sind. ⓘ
Kleinzelliges Bronchialkarzinom (SCLC)

Dieser auch Haferzellkarzinom oder oat cell carcinoma, im Klinikjargon auch Kleinzeller genannte Tumor macht 20 bis 25 Prozent der Bronchialkarzinome aus. Er geht von den neuroendokrinen APUD-Zellen (Zellen vom nach dem Histologen Nicholas Kultschitzky benannten Kultschitzky-Typ) aus, siedelt sich meist zentral in der Lunge an und umgibt klassischerweise manschettenartig die größeren Bronchien. Frühe lymphogene (über Lymphabflussbahnen) und hämatogene (über Blutgefäße) Metastasierung führt dazu, dass sich in der Regel schon vor seiner Entdeckung Metastasen gebildet haben (vorzugsweise in Gehirn, Knochen, Leber und Nebennierenrinde). Ein bestehendes Lambert-Eaton-Rooke-Syndrom kann ein erster Hinweis auf den Tumor sein. Aufgrund ihres neuroendokrinen Ursprungs können die Zellen des kleinzelligen Bronchialkarzinoms Hormone bilden, die normalerweise nicht in der Lunge gebildet werden (Paraneoplasie) und Auswirkungen auf den ganzen Körper haben können (beispielsweise führt die Produktion von ACTH zum Cushing-Syndrom oder des Antidiuretischen Hormons (ADH) zum Schwartz-Bartter-Syndrom). Das kleinzellige Bronchialkarzinom hat eine sehr schlechte Prognose und ist praktisch inoperabel, palliative Therapie der Wahl ist die Chemotherapie. Die Einteilung des kleinzelligen Bronchialkarzinoms erfolgt in der Regel nicht nach der TNM-Klassifikation. Man unterscheidet stattdessen extensive und limited disease (nur auf den Thorax begrenzt) bzw. very limited disease (nur auf eine Thoraxhälfte begrenzt). ⓘ
Histologisch sieht man dicht gelagerte meist fragile (Quetschartefakte!) kleine Tumorzellen mit hyperchromatischen (dunkelblauen) Zellkernen, die sich gegenseitig abplatten, mit feinstäubigem Chromatin (Salz-und-Pfeffer-Chromatin) und unscheinbaren/fehlenden Nukleolen. Immunhistochemisch lassen sich bei SCLCs oft neuroendokrine Marker (Chromogranin A, Synaptophysin, CD56) nachweisen sowie eine extrem hohe Wachstumsrate (Ki-67). Bezüglich CK18 findet man typischerweise eine perinukleäre punktförmige Reaktivität. CK7 kann positiv sein. Plattenepithelmarker wie CK5/6 und p63 sind meist negativ. ⓘ
Plattenepithelkarzinom
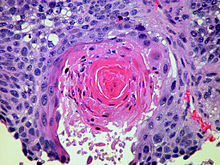
Das Plattenepithelkarzinom ist mit ca. 40 bis 45 Prozent der häufigste nichtkleinzellige Bronchialtumor. Er entsteht nach chronischer Schleimhautreizung über die Plattenepithelmetaplasie aus einer Plattenepitheldysplasie. Häufig ist er an den Aufzweigungen der Subsegmentbronchien lokalisiert. Charakteristisch sind sein langsames Wachstum und seine frühe Metastasierung in die regionären Lymphknoten. Makroskopisch sind Ulzerationen, Nekrosen, Blutungen und pseudozystische Umwandlung bei diesem grauweißlichen Tumor häufig. Histologisch unterscheidet man in einen verhornenden Typ und in einen nichtverhornenden Typ. Letzterer bringt auf Grund seiner geringeren Differenzierung eine schlechtere Prognose mit sich. Die Fünfjahresüberlebensrate beträgt je nach Stadium (TNM; AJCC) zwischen 20 und 1 %. ⓘ
Histologisch sieht man bei gut differenzierten Tumoren an Plattenepithel erinnernde geschichtete Tumorzellverbände aus mittelgroßen bis großen Tumorzellen mit breitem eosinophilen Zytoplasma, eher hellen Zellkernen mit großen Nukleolen und ggf. charakteristische Interzellularbrücken und Verhornungszeichen mit Ausbildung von „Hornperlen“. Dysplasien bis hin zum Carcinoma in situ im Bronchusepithel sprechen für eine in der Lunge selbst entstandene Läsion. Ansonsten müssen (insbesondere bei fehlenden Risikofaktoren wie z. B. Rauchen, Asbestexposition, Z.n. Radio-/Chemotherapie oder chronischen Lungenerkrankungen) differentialdiagnostisch auch Metastasen von Plattenepithelkarzinomen anderer Lokalisation, z. B. aus dem HNO-Trakt, der Haut oder der Cervix uteri, in Betracht gezogen werden. Drüsige Strukturen und Schleimbildung sollten nicht zu sehen sein bzw. an ein Adenokarzinom denken lassen. Bei schlecht differenzierten Tumoren kann die Einordnung schwierig sein. Hierbei kann die Immunhistochemie helfen. Plattenepithelkarzinome sind meist positiv für Plattenepithelmarker wie CK5/6 und p63 und negativ für CK7. TTF1 ist eher selten nachweisbar. Die Wachstumsrate (Ki-67) ist deutlich erhöht, aber nicht so stark wie beim SCLC. ⓘ
Adenokarzinom

Bis zu 20 Prozent der Lungenkarzinome sind Adenokarzinome. Sie entstehen aus schleimproduzierenden Zellen und entwickeln sich bevorzugt in Narbengewebe (z. B. alter Tuberkulose). Der Tumor liegt meist in der peripheren Lunge. Auch hier ist eine frühe Metastasierung typisch, die sowohl über die Lymphbahnen als auch über die Blutbahn erfolgt, und zwar bevorzugt in das Gehirn, die Leber und die Nebennierenrinde. Histologisch sieht man vor allem Drüsenformationen. Eine besondere Rolle spielt das vergleichsweise seltene bronchioloalveoläre Karzinom. Diese Sonderform, die ungefähr ein bis neun Prozent der untersuchten Bronchialkarzinome ausmacht, wächst langsam und innerhalb der anatomischen Strukturen. Radiologisch wird sie deshalb häufig mit einer Pneumonie verwechselt. Im Gegensatz zu anderen Bronchialkarzinomen besteht anscheinend kein ursächlicher Zusammenhang zu inhalativen Noxen. ⓘ
Histologisch sollten je nach Subtyp drüsige, papilläre oder auch solide atypische epitheliale Strukturen mit Zeichen einer Schleimbildung zu sehen sein. Immunhistochemisch sind Adenokarzinome meist positiv für CK7 und negativ für Plattenepithelmarker wie CK5/6 und p63. Die Wachstumsrate (Ki-67) ist deutlich erhöht, aber nicht so stark wie beim SCLC. Der Nachweis von TTF1 spricht für ein in der Lunge entstandenes Adenokarzinom (DD Metastase eines Schilddrüsenkarzinoms). Bei Verdacht auf Vorliegen einer Metastase oder eines die Lunge infiltrierenden malignen Pleuramesothelioms können weitere Marker zum Einsatz kommen, um die Lokalisation des Primärtumors näher einzugrenzen. ⓘ
Großzelliges Bronchialkarzinom

Sie machen 10 bis 15 Prozent der Bronchialkarzinome aus und sind immer eine Ausschlussdiagnose. Auch sie metastasieren hämatogen in Leber, Gehirn und Knochen. Großzellige Bronchialkarzinome sind wahrscheinlich entdifferenzierte Adeno- oder Plattenepithelkarzinome, die lichtmikroskopisch nicht mehr als solche erkannt werden können. Sie zeigen histologisch große Zellen mit großen Kernen, viel Zytoplasma und reichlich Nukleoli. Immunhistochemisch und elektronenmikroskopisch zeigen sie aber noch minimale Differenzierungszeichen von Drüsen- oder Plattenepithel. Eine histologische Variante leitet sich wie das kleinzellige Bronchialkarzinom aus den neuroendokrinen Zellen ab und zeigt rosetten-, trabekel- oder nestförmiges Wachstum. ⓘ
Sonstige
Die weiteren Karzinomarten sind selten und machen zusammen weniger als zehn Prozent der Bronchialkarzinome aus. Häufig gibt es auch Mischtypen. Wesentlich häufiger sind Metastasen anderer Tumoren aus dem Cava-Stromgebiet (Lungenmetastasen). ⓘ
Diagnostik



Eine wichtige Rolle bei der Diagnose eines Bronchialkarzinoms spielen die bildgebenden Verfahren. So sind das Röntgen des Thorax in zwei Ebenen und die Computertomografie (CT) des Thorax die Mittel der Wahl zum Erkennen und Lokalisieren von Bronchialkarzinomen. Die Positronen-Emissions-Tomographie (PET) kann darüber hinaus zum Aufspüren von Fernmetastasen verwendet werden. Die Bronchoskopie wird zur Gewinnung von Gewebeproben für die histologische Beurteilung des Tumors herangezogen. In der Labordiagnostik können die Tumormarker Neuronenspezifische Enolase (NSE) und CYFRA 21-1 zur Diagnosestellung mitverwendet werden, die Ergebnisse sind aber nicht sicher. ⓘ
Beim kleinzelligen Bronchialkarzinom können zusätzlich die Mediastinoskopie, die Craniale Computertomographie (CCT) oder die Magnetresonanztomografie (MRT) des Kopfes, eine Sonografie („Ultraschall“) des Abdomens zum Ausschluss von Lebermetastasen, CT des Abdomens zum Ausschluss von Leber- und Nebennierenmetastasen sowie eine Knochenszintigraphie zum Ausschluss von Knochenmetastasen hinzukommen. ⓘ
Die Liquid Biopsy kann unter bestimmten Bedingungen die Tumordiagnostik ergänzen, beispielsweise wenn kein Primärtumor gefunden wird, so beim nichtkleinzelligen Bronchialkarzinom. Hier erfolgt die Liquid Biopsy zum Nachweis einer EGFR-T790M-Mutation. Patienten mit EGFR-sensibilisierenden Mutationen, die mit TKIs der 1. oder 2. Generation behandelt wurden, sollten zum Zeitpunkt der klinischen oder radiologischen Progression auf eine T790M-Mutation getestet werden. Die Ergebnisse sollten die Behandlungsentscheidungen bestimmen. Tests auf das Vorhandensein von EGFR-T790M als Resistenzmechanismus können entweder bevorzugt aus zirkulierender Tumor-DNA (englisch Circulating free DNA, cfDNA) aus Plasma mittels der Liquid Biopsy oder aus der DNA aus dem Gewebe mittels konventioneller Biopsie durchgeführt werden. ⓘ
Bei Verdacht auf ein Bronchialkarzinom werden Untersuchungen durchgeführt, die folgende Fragen beantworten sollen:
- Um welche Art von Tumor handelt es sich? Wie gut ist der Tumor differenziert (Grading)? (Artdiagnostik)
- Wie weit ist der Tumor fortgeschritten? (Ausbreitungsdiagnostik, Staging, TNM-Klassifikation)
- Welche Möglichkeiten der Operabilität im Hinblick auf die Erhaltung der Lungenfunktion bestehen? (Bestimmung der funktionellen Operabilität) ⓘ
Trotz modernster Technologie der bildgebenden Verfahren ist die Vorhersagekraft der Computertomografie (CT) alleine zur Beurteilung mediastinaler Lymphknoten zur Stadieneinteilung nicht ausreichend, so dass hier der Mediastinoskopie oder dem EBUS eine große Bedeutung zukommt, falls im CT suspekte Lymphknoten auffallen. Inwieweit die Positronen-Emissions-Tomographie (PET) die Mediastinoskopie ersetzen kann, ist gegenwärtig Ziel verschiedener Untersuchungen. Von besonderer Bedeutung ist die PET, wenn nach einer Induktionstherapie oder Voroperation im Bereich des Mediastinums tumorfreie (negative) mediastinale Lymphknoten über die Indikation zur Operation entscheiden, da die Mediastinoskopie in diesen Fällen eine eingeschränkte Treffsicherheit aufweist. Die Kombination der Aussagen zur Morphologie und Funktion der Lymphknoten mittels Fusion von CT und PET könnte hier weitere Fortschritte ermöglichen. ⓘ
- Früherkennung ⓘ
Eine frühere Erkennung von Bronchialtumoren bringt die Möglichkeit einer frühzeitigen und damit auch effektiven Therapie. Eine 2011 veröffentlichte Studie wurde frühzeitig und wie für diesen Fall vorgesehen gestoppt, nachdem sich schon vor dem geplanten Ende der Studie gezeigt hatte, dass die Früherkennung durch Computertomografie-Screening das Risiko starker Raucher, an Lungenkrebs zu sterben, um 20 Prozent senkte. Das bereits in dieser Studie angesprochene Risiko der Überdiagnostik wurde nun in einer neuen Studie bestätigt. So würden bis zu 18 Prozent der frühzeitig erkannten Lungentumoren keine Auswirkung auf Lebensqualität und Lebensalter haben, deren Therapie aber nicht unbeachtliche physische und psychische Belastungen mit sich bringen. ⓘ
Kleinzelliges Bronchialkarzinom (SCLC) – Therapie
Das kleinzellige Bronchialkarzinom ist bei Diagnosestellung in der Regel inoperabel (70 %). Es spricht jedoch häufig zunächst gut auf eine Chemotherapie oder auch eine Strahlentherapie an (fast immer palliativ). Allerdings müssen sehr hohe Bestrahlungsdosen appliziert werden, um den Tumor nachhaltig zu zerstören (Tumorvernichtungsdosis 48–63 Gy). Bei kurativer Zielsetzung sollte zudem eine prophylaktische kraniale Bestrahlung erfolgen, um zerebrale Rezidive zu reduzieren. Durch die thorakale Bestrahlung >40 Gy besteht ein kalkuliertes Risiko von 1/20, dass der Patient eine Lungenfibrose entwickelt, die mitunter tödlich enden kann. Weitere seltene Strahlenfolgen sind sowohl Myo-/Perikarditis als auch Myelitis, die mit einer Latenz von neun Monaten bis zu einem Jahr auftreten können. Weiter möglich ist eine Speiseröhrenverbrennung mit Schluckstörungen. Damit kann eine Lebensverlängerung um einige Monate bis zu einem Jahr erreicht werden. Eine Operation kommt nur ausnahmsweise in Betracht:
- Bei Zufallsbefund SCLC während einer OP zur Klärung eines zuvor unklaren, nur operativ diagnostizierbaren Lungenrundherds (OP dann nach den Regeln und mit der Radikalität wie bei NSCLC).
- Nach weitgehender Tumorzerstörung eines begrenzten SCLC (limited disease) durch Chemotherapie zur Vorbeugung gegen den fast obligaten und dann schlecht therapierbaren späteren Rückfall, solange dazu keine Lungenflügelentfernung notwendig ist. ⓘ
- Polychemotherapie
- ACO-Schema (Adriamycin + Cyclophosphamid + Vincristin)
- CEV-Schema (Carboplatin + Etoposid + Vincristin)
- PE-Schema (Cisplatin + Etoposid)
- Cisplatin + Irinotecan
- Carboplatin + Etoposid
- bei Rezidiv Topotecan ⓘ
- Bestrahlung
- Lungenbefund
- Schädel (prophylaktisch oder lokal bei Metastasen) ⓘ
- Kombination der Bestrahlung und Chemotherapie ⓘ
Nichtkleinzelliges Bronchialkarzinom (NSCLC) – Therapie
Im Folgenden werden die Therapieoptionen für die einzelnen Tumorstadien aufgezeigt. Die Darstellung orientiert sich an den detaillierten Leitlinien der amerikanischen und europäischen Fachgesellschaften. Die Therapie des NSCLC ist aufgrund ständig zunehmender Erkenntnisse erheblichen Veränderungen ausgesetzt. Der folgende Überblick gibt deshalb nur einen ungefähren Eindruck der therapeutischen Möglichkeiten. ⓘ
Die Therapie mit dem EGFR-Tyrosinkinasehemmer Osimertinib führte gegenüber der Behandlung mit Erlotinib oder Gefitinib zu einem medianen progressionsfreien Überleben von 18,9 Monaten im Vergleich zu 10,2 Monaten. Im November 2015 erteilte daraufhin die US-amerikanische Zulassungsbehörde Food and Drug Administration (FDA) eine beschleunigte Zulassung von Osimertinib für die Behandlung von Patienten bei fortgeschrittenem Lungenkrebs mit aktivierenden EGFR-Mutationen. Die Europäische Kommission folgte mit ihrer Zulassung. In Deutschland ist das Arzneimittel seit Februar 2016 zugelassen, seit 7. Juni 2018 als Erstlinientherapeutikum. Die Zulassung basiert auf Ergebnissen der Studie FLAURA. Osimertinib ist neben der EU in den USA, Japan, Kanada, Schweiz, Israel, Mexiko, Australien, Südkorea und weiteren Ländern als Erstlinientherapeutikum zugelassen. ⓘ
Die Stadieneinteilung entspricht dem TNM-System (T: Größe des Tumors und seine Gewebsinfiltration: 0 = kein Tumor feststellbar, 1a = bis 2 cm, 1b = >2–3 cm, 2a = >3–5 cm, 2b = >5–7 cm, 3 = >7 cm und/oder zusätzl. Befall weiterer Bereiche; N: Lymphknotenbefall: 0 = kein Befall, 1 = Befall benachbarter Lymphknoten, 2 = Befall entfernter Lymphknoten, 3 = Befall supraklavikulärer Lymphknoten oder Lymphknoten auf der anderen Lungenseite; M: Metastasenbildung: 0 = keine Metastasen feststellbar, 1 = Metastasen feststellbar). ⓘ
Das okkulte nichtkleinzellige Lungenkarzinom
Das okkulte nichtkleinzellige Lungenkarzinom ist durch die folgende klinische Stadieneinteilung definiert:
- TX, N1-3, M0
- TX, N0, M1
- TX, N1-3, M1 ⓘ
„Okkult“ ist ein Bronchialkarzinom, wenn der Ursprungstumor nicht gefunden wurde und die Diagnose nur z. B. durch einen zytologischen Befund gestellt wurde. Die Diagnostik wird sich dann meist auf eine Röntgenaufnahme des Thorax und eine Bronchoskopie beschränken. Kurzfristige Nachuntersuchungen (z. B. mittels CT) sind erforderlich, da sich der Primärtumor im Verlauf der Erkrankung doch noch zeigen kann. ⓘ
Tumoren, die auf diese Weise entdeckt worden sind, befinden sich meist noch in einem frühen Stadium. Durch eine rechtzeitige Operation und vollständige chirurgische Entfernung sind diese Tumoren heilbar. Falls der Primärtumor gefunden werden kann, gestaltet sich die weitere Behandlung abhängig vom genauen Tumorstadium des Patienten. ⓘ
Patienten mit einem okkulten Bronchialkarzinom tragen ein erhöhtes Risiko für Karzinome an anderen Orten in der Lunge, so dass eine regelmäßige Nachsorge erforderlich ist. ⓘ
NSCLC Stadium 0
Das Stadium 0 ist in der folgenden Staging-Gruppe beschrieben:
- Tis, N0, M0 ⓘ
Das NSCLC Stadium 0 entspricht dem Carcinoma in situ der Lunge. Diese Tumoren sind definiert durch ihr nichtinvasives Wachstum: Sie sind noch nicht in das umgebende Gewebe eingedrungen (Invasion) und haben noch nicht metastasiert. Deshalb sind die Chancen groß, dass ein solcher Tumor durch die chirurgische Entfernung geheilt werden kann. ⓘ
Nicht selten finden sich aber in der Lunge von Patienten mit einem In-situ-Karzinom weitere, unabhängige (primäre) Karzinome, von denen viele nicht mehr zu operieren (resektabel) sind. ⓘ
Bei wenigen als geeignet angesehenen Patienten wurde eine endoskopische Phototherapie mit einem Hämatoporphyrin-Derivat als mögliche Alternative zur chirurgischen Entfernung vorgeschlagen. Diese Behandlung, die derzeit in klinischer Erprobung ist, scheint am wirksamsten für sehr früh entdeckte zentral sitzende Tumoren zu sein, die sich weniger als einen Zentimeter in den Bronchus hinein erstrecken. Ob diese Behandlungsform wirklich geeignet ist, Lungenkrebs im frühen Stadium zu heilen, muss aber noch besser erforscht werden. ⓘ
Standardbehandlung: ⓘ
Chirurgische Entfernung (Segment- oder Keilresektion) mit dem Ziel, möglichst viel Lungengewebe zu sparen. Patienten mit einem Carcinoma in situ der Lunge haben ein sehr hohes Risiko für weitere Lungentumoren, so dass weitere Operationen notwendig werden können. ⓘ
Als experimentelle Behandlung kann man eine endoskopische photodynamische Therapie diskutieren. ⓘ
NSCLC Stadium I
Das nichtkleinzellige Bronchialkarzinom im Stadium I umfasst die folgenden klinischen Stadieneinteilungen:
- T1, N0, M0 → IA
- T2, N0, M0 → IB ⓘ
Standardbehandlung
Die übliche Behandlung im Stadium I ist die vollständige chirurgische Entfernung des Tumors. Wie vor jeder Operation muss der medizinische Allgemeinzustand des Patienten sorgfältig überprüft werden. Der Arzt muss dabei besonders auf die funktionelle Reserve der Lungen achten, um abzuschätzen, ob die chirurgische Behandlung einen Nutzen erwarten lässt. Der Tumorherd kann nur mit dem umgebenden Lungengewebe entfernt werden, so dass sich infolge der Operation auch die Vitalkapazität der Lunge verringert. Wenn die Lungenfunktion schon vor der Operation eingeschränkt ist, kann eine Operation schwierig oder unmöglich werden. ⓘ
Behandlungsmöglichkeiten:
- Lobektomie oder segmentale, Keil- oder Manschettenresektion, wie angemessen.
- Strahlentherapie in kurativer Intention (für potentiell resektable Patienten mit medizinischen Kontraindikationen für eine Resektion).
- „Im Rahmen der Strahlentherapie gibt es neue Techniken der Präzisionsbestrahlung, die eine genaue Eingrenzung auf das Tumorgewebe ermöglichen. So kann gesundes Gewebe besser geschont werden. Mit solchen Techniken ist zum Beispiel eine sogenannte hypofraktionierte Bestrahlung möglich; d. h., die notwendige Strahlendosis wird in wenigen Fraktionen verabreicht. Auf die Reparaturfähigkeit des gesunden Gewebes muss weniger Rücksicht genommen werden. Die Extremform der Präzisionsbestrahlung ist die sogenannte Radiochirurgie. Hier bekommt der Tumor meist innerhalb einer Sitzung von ca. 30–60 Minuten eine hohe Dosis verabreicht. Innovative Geräte sind mit Präzisionsrobotik, Bildortungssystem und Atmungskompensation entwickelt. Speziell atembewegliche Tumoren wie ein Bronchialkarzinom können sich mit dem Ein- und Ausatmen des Patienten mehrere Zentimeter bewegen. Um das Zielvolumen weiterhin präzise zu treffen, wird die äußere Atembewegung während einer radiochirurgischen Behandlung über eine 3D-Kamera erfasst und mit der internen Tumorposition abgeglichen. Für den Patienten verläuft eine Bestrahlung mittels Radiochirurgie daher ohne Fixierung oder künstlich induziertem Atemstillstand ab. Eine Radiochirurgie ist nicht-invasiv: keine Schmerzen, keine Narkose, keine Operation, aber mit sehr gut vergleichbaren Ergebnissen wie eine Operation.“
- Klinische Studien zur adjuvanten Chemotherapie nach Resektion.
- Studien zur adjuvanten Chemoprävention.
- Endoskopische photodynamische Therapie (derzeit in klinischer Prüfung; besonders geeignet für ausgewählte Patienten im Stadium T1, N0, M0, keine Standardtherapie) ⓘ
Operationsrisiko
Die unmittelbare postoperative Sterblichkeit hängt vom Alter ab, man muss aber mit einer Mortalität von drei bis fünf Prozent nach Lobektomie (Entfernung eines Lungenlappens) rechnen. Patienten mit eingeschränkter Lungenfunktion wird der Arzt eher eine Segment- oder Keilresektion des Tumors vorschlagen. ⓘ
Belastungstests können helfen, Patienten mit eingeschränkter Lungenfunktion zu erkennen, die doch eine Lungenresektion tolerieren können. Die Verfügbarkeit der video-assistierten thorakalen Keilresektion erlaubt begrenzte Resektionen bei Patienten mit eingeschränkter Lungenfunktion, bei denen normalerweise keine Lobektomie durchgeführt werden kann. ⓘ
Heilungschancen, Rezidivrisiko
Bei Patienten mit Lungenkrebs im Stadium I, die eine Lobektomie (Entfernung eines ganzen Lungenlappens) erhalten hatten, traten weniger oft Lokalrezidive (Wiederauftreten des Tumors an der Stelle des Ursprungstumors) auf als bei Patienten, bei denen nur eine begrenzte Resektion (Segment- oder Keilresektion) durchgeführt worden war. Bezüglich des Gesamtüberlebens konnten aber keine statistisch signifikanten Unterschiede festgestellt werden. Anderen wissenschaftlichen Untersuchungen zufolge besteht möglicherweise ein Überlebensvorteil für die Lobektomie bei Patienten, deren Tumor-Durchmesser größer als drei Zentimeter ist, nicht aber bei Tumoren, deren Durchmesser kleiner als drei Zentimeter ist. In jedem Fall war aber die Rate an Lokalrezidiven nach Lobektomie signifikant geringer, unabhängig von der Größe des Primärtumors. ⓘ
Behandlungsmöglichkeiten bei inoperablen Patienten
Patienten mit inoperabler Erkrankung im Stadium I, die eine ausreichende Lungenreserve haben, können palliativ mit einer Strahlentherapie behandelt werden. ⓘ
Bei Patienten, die älter als 70 Jahre waren und an einem prinzipiell operablen Tumor (< 4 cm) litten, jedoch aus medizinischen Gründen nicht operiert werden konnten oder nicht operiert werden wollten, war das Fünfjahresüberleben nach Strahlentherapie vergleichbar mit der operativen Tumorentfernung. ⓘ
In den zwei größten zu diesem Problem retrospektiv (erst nach Abschluss der Behandlung) dokumentierten Fallserien erreichten Patienten mit inoperabler Erkrankung, die eine Strahlentherapie erhalten hatten, Fünfjahresüberlebensraten von 10 und 27 Prozent. In beiden Fallserien zeigte sich, dass Patienten mit T1, N0-Tumoren bessere Behandlungsergebnisse aufwiesen; in dieser Untergruppe wurden Fünfjahresüberlebensraten von 60 und 32 Prozent dokumentiert. ⓘ
Die Operation ergänzende (adjuvante) Therapie
Viele Patienten, die chirurgisch behandelt worden sind, entwickeln im Verlauf dennoch erneute Tumoren am Ort des Ursprungstumors oder Fernmetastasen. Diesen Patienten wäre vielleicht mit einer ergänzenden Strahlen- oder Chemotherapie unmittelbar nach der Operation besser zu helfen. ⓘ
Eine zusammenfassende Analyse (Metaanalyse) ⓘ
der bislang zu diesem Thema vorliegenden wissenschaftlichen Studien verglich die postoperative Strahlentherapie mit der alleinigen Operation. Es zeigte bei Patienten mit Bronchialkarzinom im Stadium I oder II ein um sieben Prozent geringeres (!) Gesamtüberleben bei adjuvanter Strahlentherapie. Einschränkend muss man zu diesen Daten sagen, dass unklar ist, ob die Ergebnisse mit moderner Strahlentherapie vielleicht besser ausgefallen wären. In den letzten Jahren hat sich die Technik der Strahlentherapie sehr verbessert. Es gelingt heute besser als mit den älteren Geräten, das Zielvolumen der Bestrahlung auf den Tumor zu fokussieren und den Anteil des gesunden Gewebes im Strahlenfeld möglichst klein zu halten. ⓘ
NSCLC Stadium II
Das NSCLC im Stadium II ist definiert durch die folgenden klinischen Stadiengruppen:
- T1, N1, M0
- T2, N1, M0
- T3, N0, M0
Behandlung der Wahl für Patienten mit NSCLC im Stadium II ist die Operation. Vor der Operation ist es erforderlich, den medizinischen Allgemeinzustand des Patienten sorgfältig zu überprüfen. Besonders wichtig ist das Abschätzen der funktionellen Reserve der Lungen. Hiervon hängt ab, ob die chirurgische Behandlung einen Nutzen bringen kann. Die unmittelbare postoperative Sterblichkeit (das Risiko, an Komplikationen der Operation zu versterben) hängt vom Alter ab. Man muss mit einer Mortalität von fünf bis acht Prozent nach Pneumonektomie und von drei bis fünf Prozent nach Lobektomie rechnen. ⓘ
Patienten mit inoperablem Stadium II und ausreichender Lungenreserve können mit einer Strahlentherapie behandelt und hierdurch auch geheilt werden. Patienten in exzellentem Allgemeinzustand können mit einer Dreijahresüberlebensrate von bis zu 20 Prozent rechnen, wenn die Strahlentherapie wie geplant und mit dem Ziel, eine Heilung zu erreichen, durchgeführt werden konnte. In der bislang größten retrospektiven Fallserie wurden 152 Patienten mit aus medizinischen Gründen inoperablen NSCLC dokumentiert, die eine definitive Radiotherapie erhalten hatten. Die Fünfjahresüberlebensrate dieser Patienten erreichte 10 %; die Patienten mit T1-Tumoren (44 von 152 Patienten) erreichten ein krankheitsfreies Überleben von 60 %. ⓘ
Standard-Behandlungsoptionen:
- Lobektomie; Pneumonektomie oder segmentale, Keil- oder Manschettenresektion je nach Einschätzung der Chirurgen
- Strahlentherapie in kurativer Absicht (für potentiell operable Patienten, die medizinische Kontraindikationen gegen eine Operation aufweisen)
- Klinische Studien zur adjuvanten Chemotherapie mit oder ohne andere Behandlungsarten (Chemo-, Strahlentherapie) nach kurativer Operation
- Klinische Studien zur Strahlentherapie nach vollständiger Entfernung des sichtbaren Tumors ⓘ
NSCLC Stadium IIIA
Das NSCLC IIIA wird durch die folgenden klinischen Stadiengruppen definiert:
- T1, N2, M0
- T2, N2, M0
- T3, N1, M0
- T3, N2, M0
Patienten im klinischen Stadium IIIA (N2) haben eine Fünfjahresüberlebensrate von 10 bis 15 %. Patienten mit großem Mediastinaltumor (= Tumor auf dem Röntgenbild sichtbar). haben demgegenüber eine Überlebensrate von zwei bis fünf Prozent. Abhängig von den klinischen Begleitumständen werden Patienten mit nichtkleinzelligem Bronchialkarzinom (NSCLC) im Stadium IIIA mit Strahlentherapie, Chemotherapie, Operation und Kombinationen dieser Modalitäten behandelt. Obgleich bei den meisten Patienten mit einer Strahlentherapie kein vollständiges Tumoransprechen erreicht werden kann, gibt es doch einen reproduzierbaren Langzeitüberlebens-Vorteil bei fünf bis zehn Prozent der Patienten, die mit einer Standardtherapie (fraktionierte Bestrahlung bis 60 Gy) behandelt worden sind. Oft kommt es darüber hinaus zu einer guten Symptomkontrolle. ⓘ
Patienten in exzellentem Allgemeinzustand und solche, bei denen sich erst während der Operation zeigt, dass der Tumor nicht operativ entfernt werden kann, werden mit hoher Wahrscheinlichkeit von der Strahlentherapie profitieren. ⓘ
Die Langzeitergebnisse bei Patienten mit NSCLC im Stadium IIIA sind leider nach wie vor nicht günstig. Um einen Erkenntnisfortschritt zu ermöglichen, sollten diese Patienten, wann immer möglich, in klinischen Studien behandelt werden. ⓘ
Die zusätzliche Gabe von moderner Chemotherapie auf der Basis von Cisplatin zur Strahlentherapie kann das Überleben, verglichen mit der alleinigen Strahlentherapie, um bis zu zehn Prozent verbessern. Die optimale Reihenfolge von Chemo- und Strahlentherapie und die Durchführung der Chemotherapiegabe muss noch festgelegt werden; sie wird derzeit in klinischen Studien erforscht. ⓘ
Deren Ergebnisse sind bislang ermutigend. Eine kombinierte Therapie mit Chemotherapie und Operation und/oder Strahlentherapie sollte Patienten in gutem Allgemeinzustand mit NSCLC Stadium IIIA immer angeboten werden. ⓘ
Standard-Behandlungsoptionen
- alleinige Operation bei operablen Patienten ohne große Tumormasse („bulky disease“)
- alleinige Strahlentherapie bei Patienten, die keine neoadjuvante Chemotherapie plus Bestrahlung erhalten können
- Chemotherapie in Kombination mit anderen Modalitäten ⓘ
Sonderfall: Pancoast-/Sulcus superior-Tumoren (T3, N0 oder N1, M0)
Tumoren des Sulcus superior stellen eine eigene Krankheitsgruppe innerhalb der Bronchialkarzinome dar. Sie müssen gesondert behandelt werden. Tumoren des oberen Brustkorbs wachsen eher invasiv an Ort und Stelle und neigen weniger zur Fernmetastasierung. Entsprechend kann eine lokal begrenzte Erkrankung besonders im Erkrankungsstadium T3, N0 noch heilbar sein. Strahlentherapie alleine oder gefolgt von der Operation oder die alleinige Operation in ausgewählten Fällen können mit Fünfjahresüberlebensraten von 20 Prozent oder mehr für manche Patienten eine Heilung bedeuten. Patienten mit stärker invasiven Tumoren in diesem Gebiet oder echten Pancoast-Tumoren haben eine schlechtere Prognose und profitieren im Allgemeinen nicht von einer primär chirurgischen Therapie. Eine Operation kann aber im Verlauf durchgeführt werden, um das vollständige Ansprechen des bestrahlten Tumors zu dokumentieren und das nekrotische Gewebe zu entfernen. Besonders bei Patienten im Stadium T4, N0 oder N1 kann die gleichzeitige Chemo- und Strahlentherapie, gefolgt von der Operation, gute Ergebnisse zeigen. ⓘ
Standard-Behandlungsoptionen:
- Strahlentherapie und Operation
- alleinige Strahlentherapie
- alleinige Operation (in ausgewählten Fällen)
- Chemotherapie in Kombination mit anderen Modalitäten
- Klinische Studien mit Behandlungen mit kombinierten Modalitäten ⓘ
Sonderfall: Tumoren der Brustwand (T3, N0 oder N1, M0)
Patienten mit großen Primärtumoren, die direkt die Brustwand infiltrieren, können mit einer alleinigen Operation ein Langzeit-Überleben erreichen, vorausgesetzt, der Tumor wurde vollständig reseziert. ⓘ
Standard-Behandlungsoptionen:
- Operation.
- Operation und Strahlentherapie.
- alleinige Strahlentherapie.
- Chemotherapie in Kombination mit anderen Modalitäten. ⓘ
NSCLC Stadium IIIB
NSCLC IIIB umfasst die folgenden klinischen Tumorstadien:
- jedes T, N3, M0
- T4, jedes N, M0
Patienten mit NSCLC im Stadium IIIB sind mit einer alleinigen Operation nicht ausreichend therapiert. Sie werden am besten mit initialer Chemotherapie, Chemotherapie plus Strahlentherapie oder alleiniger Strahlentherapie behandelt. Die Behandlung wird abhängig von der genauen Lokalisation des Tumors und dem Allgemeinzustand des Patienten festgelegt. Die meisten Patienten in sehr gutem Allgemeinzustand kommen für eine Therapie mit kombinierten Modalitäten in Frage. Patienten mit einem malignen Pleuraerguss können nur selten mit Strahlentherapie, sondern sollten eher wie Patienten im Tumorstadium IV behandelt werden. Viele randomisierte Studien mit Patienten mit nichtoperablem NSCLC im Stadium III zeigen, dass die präoperative (neoadjuvante) oder gleichzeitige Behandlung mit einer Chemotherapie auf der Basis von Cisplatin und die Bestrahlung des Thorax mit einer Verbesserung der Überlebensrate einhergeht. ⓘ
Patienten mit einem Tumor im Stadium IIIB kommen darüber hinaus auch für eine thorakale Bestrahlung in Frage, um gegebenenfalls Symptome (Husten, Luftnot, Hämoptysen, Schmerzen) besser beherrschen zu können.
- T4 oder N3, M0 ⓘ
Ein Patient mit Befall der supraklavikulären Lymphknoten, der sonst gut für die kurative Strahlentherapie geeignet ist, wird wahrscheinlich drei Jahre überleben. Obwohl die meisten dieser Patienten nicht vollständig auf die Strahlentherapie ansprechen, führt diese Behandlung doch oft zu einer Besserung der Tumorsymptome (Palliation). Patienten in sehr gutem Allgemeinzustand und diejenigen, bei denen erst während der Operation festgestellt wird, dass die Erkrankung doch inoperabel ist, werden sehr wahrscheinlich von der Strahlentherapie profitieren. Manche Patienten haben mit einer adjuvanten Chemotherapie einen bescheidenen Überlebensvorteil. Die Zugabe von Chemotherapie zur Strahlentherapie ging in einigen prospektiven klinischen Studien mit einer Verbesserung des langfristigen Überlebens einher, aber nicht in allen. Eine zusammenfassende Analyse (Metaanalyse) des bisherigen Wissensstandes zeigte einen absoluten Überlebensvorteil von vier Prozent nach zwei Jahren, wenn die Strahlentherapie um eine Chemotherapie auf der Grundlage von Cisplatin erweitert wurde. Die optimale Abfolge der einzelnen Therapiemodalitäten muss noch festgelegt werden und wird derzeit in klinischen Studien untersucht. ⓘ
Standard-Behandlungsoptionen: ⓘ
Erstlinientherapie
- alleinige Strahlentherapie
- Chemotherapie in Kombination mit Strahlentherapie
- Chemotherapie und gleichzeitige Strahlentherapie
- platinhaltige Chemotherapie und Therapie mit Bevacizumab (VEGF-Antikörper)
- alleinige Chemotherapie ⓘ
Zweitlinientherapie
- Erlotinib (EGFR-Inhibitor) ⓘ
NSCLC Stadium IV
Das Stadium IV des nichtkleinzelligen Bronchialkarzinoms ist definiert durch das folgende klinische Stadium:
- Jedes T, jedes N, M1 ⓘ
Patienten mit metastasiertem NSCLC sprechen subjektiv und objektiv auf eine palliative Chemotherapie auf der Grundlage von Cisplatin oder Carboplatin an. Wissenschaftliche Studien haben gezeigt, dass bei Patienten im Stadium IIIB oder IV die Cisplatin-basierte Chemotherapie gegenüber der bestmöglichen unterstützenden Therapie einen geringen Vorteil hinsichtlich des Kurzzeit-Überlebens bewirkt. Obgleich die toxischen Nebenwirkungen unterschiedlich ausgeprägt sein können, sind die Ergebnisse der meisten Studien auf der Basis einer platinhaltigen Kombinationstherapie ähnlich. Die Therapieregime, die Cisplatin mit anderen Substanzen kombinieren, zeigen keine signifikanten Unterschiede im Ansprechen, der Ansprechdauer oder im Überleben. Patienten in gutem Allgemeinzustand und einer begrenzten Anzahl von Fernmetastasen haben ein besseres Ansprechen und Überleben, wenn sie eine Chemotherapie erhalten, verglichen mit anderen Patienten, die nur unterstützend (supportiv) behandelt werden. ⓘ
In einer groß angelegten wissenschaftlichen Untersuchung lag die Ansprechrate für alle Patienten bei 19 %, die mediane Überlebenszeit war 7,9 Monate, unabhängig von der verwendeten Medikamentenkombination, vorausgesetzt, die Behandlung enthielt ein Platinmedikament. Patienten mit einem reduzierten Allgemeinzustand erfuhren mehr toxische Nebenwirkungen und überlebten kürzer als Patienten in gutem Allgemeinzustand. ⓘ
Nach aktuellem Wissensstand kann kein spezielles Therapieprotokoll (auf der Basis eines Platin-Medikaments) als Standardtherapie empfohlen werden. Außerhalb klinischer Studien sollten nur Patienten in gutem Allgemeinzustand mit messbaren/evaluierbaren Tumorläsionen behandelt werden, die nach vollständiger Aufklärung über die zu erwartenden Risiken und den begrenzten Nutzen eine solche Therapie wünschen. ⓘ
Die Strahlentherapie kann effizient sein, um Symptome eines lokalen Befalls gezielt zu lindern, wie z. B. tracheale, ösophageale oder bronchiale Kompression; Knochen- oder Hirnmetastasen; Schmerzen; Stimmbandlähmung; Hämoptyse oder obere Einflussstauung. In einigen Fällen wurde eine endobronchiale Laser- und/oder Brachytherapie eingesetzt, um eine Verlegung der großen Atemwege (Luftröhre, Bronchien) zu behandeln. Diese therapeutische Option kann es einem Patienten in sonst gutem Allgemeinzustand ermöglichen, ein akzeptables Leben weiterzuführen. ⓘ
Im seltenen Fall, dass ein Patient gleichzeitig einen resektablen Lungentumor und eine solitäre Hirnmetastase hat, ist die Resektion der Metastase gleichzeitig mit dem Tumor indiziert. Eine geeignete postoperative Chemotherapie und/oder Strahlentherapie der Primärtumor-Stelle (und mit postoperativer Ganzhirnbestrahlung in täglichen Fraktionen von 1,8 bis 2,0 Gy) wird angewendet, um die langfristigen toxischen Auswirkungen auf das normale Hirngewebe zu vermeiden. ⓘ
Bei engmaschig beobachteten asymptomatischen Patienten kann die Therapie oft so lange verzögert werden, bis Symptome oder Zeichen der Tumorprogression auftreten. ⓘ
Standard–Behandlungsoptionen
- Strahlentherapie, primär in palliativer Intention bei lokalem Tumorwachstum
- Chemotherapie. Die folgenden Therapieprotokolle sind mit ähnlichen Überlebensraten assoziiert:
- Cisplatin plus Vinblastin plus Mitomycin C
- Cisplatin plus Vinorelbin
- Cisplatin plus Paclitaxel
- Cisplatin plus Docetaxel
- Cisplatin plus Gemcitabin
- Carboplatin plus Paclitaxel
- platinhaltige Chemotherapie und Therapie mit Bevacizumab (VEGF-Antikörper)
- Therapie mit Osimertinib (3. Generationen EGFR-Inhibitor) ⓘ
Das deutlich besser verträgliche Carboplatin (Dosierung nach AUC) ist vermutlich dem Cisplatin in der Wirkung nicht unterlegen. ⓘ
Neue Substanzen zur Therapie des fortgeschrittenen Bronchialkarzinoms
Die Suche nach neuen Behandlungsmöglichkeiten geht weiter. Derzeit laufen zahlreiche klinische Studien mit Strahlentherapie, Chirurgie, EGFR-Inhibitoren, Mikrotubuli-Inhibitoren und Immuntherapie. ⓘ
Zu den Forschungsrichtungen für die Behandlung von Lungenkrebs gehören die Immuntherapie, die das körpereigene Immunsystem dazu anregt, die Tumorzellen anzugreifen, die Epigenetik und neue Kombinationen von Chemo- und Strahlentherapie, sowohl einzeln als auch zusammen. Viele dieser neuen Behandlungen wirken durch eine Blockade der Immun-Checkpoints, die die Fähigkeit des Krebses, sich dem Immunsystem zu entziehen, unterbricht. ⓘ
Ipilimumab blockiert die Signalübertragung durch einen als CTLA-4 bekannten Rezeptor auf T-Zellen, der das Immunsystem dämpft. Es wurde von der US Food and Drug Administration für die Behandlung von Melanomen zugelassen und wird derzeit in klinischen Studien für NSCLC und SCLC getestet. ⓘ
Andere Immuntherapien greifen in die Bindung des Proteins des programmierten Zelltods 1 (PD-1) mit seinem Liganden PD-1 Ligand 1 (PD-L1) ein und sind als Erst- und Folgebehandlung für verschiedene Untergruppen von Lungenkrebs zugelassen. Durch die Signalübertragung über PD-1 werden T-Zellen inaktiviert. Einige Krebszellen scheinen sich dies zunutze zu machen, indem sie PD-L1 exprimieren, um T-Zellen auszuschalten, die sie als Bedrohung erkennen könnten. Monoklonale Antikörper, die sowohl auf PD-1 als auch auf PD-L1 abzielen, wie Pembrolizumab, Nivolumab, Atezolizumab und Durvalumab, befinden sich derzeit in der klinischen Erprobung zur Behandlung von Lungenkrebs. ⓘ
Die Epigenetik befasst sich mit kleinen molekularen Veränderungen - oder "Tags" -, die an die DNA binden und die Genexpression verändern. Der Einsatz von Medikamenten gegen diese Markierungen kann Krebszellen abtöten. Frühzeitige Forschungsarbeiten bei nicht-kleinzelligem Lungenkrebs, bei denen Medikamente eingesetzt werden, die auf epigenetische Veränderungen abzielen, zeigen, dass die Blockierung mehrerer dieser Marker Krebszellen mit weniger Nebenwirkungen abtöten kann. Studien zeigen auch, dass die Verabreichung dieser Medikamente vor der Standardbehandlung deren Wirksamkeit verbessern kann. Derzeit laufen klinische Versuche, um zu prüfen, wie gut diese Medikamente Lungenkrebszellen beim Menschen abtöten. Mehrere Medikamente, die auf epigenetische Mechanismen abzielen, befinden sich in der Entwicklung. Zu den in der Entwicklung befindlichen Histon-Deacetylase-Hemmern gehören Valproinsäure, Vorinostat, Belinostat, Panobinostat, Entinostat und Romidepsin. Zu den in der Entwicklung befindlichen DNA-Methyltransferase-Inhibitoren gehören Decitabin, Azacytidin und Hydralazin. ⓘ
Im Rahmen des TRACERx-Projekts wird untersucht, wie sich der nicht-kleinzellige Lungenkrebs (NSCLC) entwickelt und entwickelt, und wie diese Tumoren gegen eine Behandlung resistent werden. Im Rahmen des Projekts werden Tumorproben von 850 Personen mit nicht-kleinzelligem Lungenkrebs in verschiedenen Stadien untersucht, u. a. bei der Diagnose, nach der ersten Behandlung, nach der Behandlung und beim Rückfall. Durch die Untersuchung von Proben zu verschiedenen Zeitpunkten der Tumorentwicklung hoffen die Forscher, die Veränderungen zu identifizieren, die das Tumorwachstum und die Resistenz gegen die Behandlung fördern. Die Ergebnisse dieses Projekts werden Wissenschaftlern und Ärzten helfen, den nicht-kleinzelligen Lungenkrebs (NSCLC) besser zu verstehen, und möglicherweise zur Entwicklung neuer Behandlungsmethoden für diese Krankheit führen. ⓘ
Für Lungenkrebsfälle, die eine Resistenz gegen Tyrosinkinase-Hemmer des epidermalen Wachstumsfaktorrezeptors (EGFR) und der anaplastischen Lymphomkinase (ALK) entwickeln, werden derzeit neue Medikamente entwickelt. Zu den EGFR-Inhibitoren gehören Erlotinib, Gefitinib, Afatinib und Icotinib (der letztgenannte ist nur in China erhältlich). Ein alternativer Signalweg, c-Met, kann durch Tivantinib und Onartuzumab gehemmt werden. Zu den neuen ALK-Inhibitoren gehören Crizotinib und Ceritinib. Ist der MAPK/ERK-Stoffwechselweg beteiligt, können der BRAF-Kinaseinhibitor Dabrafenib und der MAPK/MEK-Inhibitor Trametinib von Nutzen sein. ⓘ
Der PI3K-Signalweg wurde als Ziel für die Lungenkrebstherapie untersucht. Die vielversprechendsten Strategien zur Beeinflussung dieses Weges scheinen die selektive Hemmung eines oder mehrerer Mitglieder der PI3K-Klasse I und die gleichzeitige Hemmung dieses Weges mit anderen wie MEK zu sein. ⓘ
Lungenkrebs-Stammzellen sind oft resistent gegen herkömmliche Chemo- und Strahlentherapie. Dies kann zu einem Rückfall nach der Behandlung führen. Neue Ansätze zielen auf Protein- oder Glykoproteinmarker ab, die spezifisch für die Stammzellen sind. Zu diesen Markern gehören CD133, CD90, ALDH1A1, CD44 und ABCG2. Signalwege wie Hedgehog, Wnt und Notch sind häufig an der Selbsterneuerung von Stammzelllinien beteiligt. Daher können Behandlungen, die auf diese Signalwege abzielen, dazu beitragen, Rückfälle zu verhindern. ⓘ
In den letzten Jahren haben sich neue Medikamente zur Therapie des Bronchialkarzinoms etabliert. Die Basis für ihre Entwicklung war und ist die rasch zunehmende Kenntnis über die biologischen Grundlagen der Tumorentstehung. Diese Substanzen wirken sehr viel zielgerichteter als eine Chemotherapie und richten sich gegen bestimmte Oberflächenmerkmale des Tumors. Da die Tumorentstehung und -metastasierung ein sehr komplexes Geschehen ist, wurden bereits mehrere verschiedene Zielstrukturen identifiziert, die sich als Ansatzpunkt zur Tumorbekämpfung eignen. Einige der neu entwickelten Medikamente haben sich bereits in großen Studien bewährt und haben die Zulassung zur Therapie des Bronchialkarzinoms erhalten. Es handelt sich um Bevacizumab, Pemetrexed und Erlotinib. ⓘ
Bei Bevacizumab handelt es sich um einen monoklonalen Antikörper, der gegen den vaskulären endothelialen Wachstumsfaktor (VEGF, Vascular Endothelial Growth Factor) gerichtet ist. Der Antikörper fängt diesen für die Durchblutung des Tumors unerlässlichen Wachstumsfaktor ab, wodurch in der Folge keine neuen Blutgefäße mehr entstehen und auch bereits bestehende Gefäße im und zum Tumor hin verkümmern. Dadurch wird das Fortschreiten des Tumorwachstums verzögert. Insbesondere bei Patienten mit einem Tumor vom Adenokarzinomtyp konnte damit ein mittleres Überleben von mehr als 14 Monaten erreicht werden. Bevacizumab wird zusätzlich zu einer platinhaltigen Chemotherapie zur Erstlinienbehandlung von Patienten mit inoperablem fortgeschrittenen, metastasiertem oder rezidivierenden NSCLC, außer bei vorwiegender Plattenepithel-Histologie, angewendet. ⓘ
Pemetrexed entspricht aufgrund seines Wirkmechanismus eher einem modernen Chemotherapie-Medikament. ⓘ
Eine Vielzahl weiterer Medikamente zur zielgerichteten Therapie von Tumoren wie dem Bronchialkarzinom befindet sich in klinischer Erprobung. Der Stellenwert dieser modernen Therapeutika kann noch nicht abschließend beurteilt werden. Generell gilt für die meisten Medikamente, dass sie erheblich weniger Nebenwirkungen haben als die bislang bekannten Chemotherapeutika. Nicht alle Patienten scheinen nach den bislang bekannten Daten von einer zielgerichteten molekularen Therapie zu profitieren. Im Rahmen laufender wissenschaftlicher Studienprogramme versucht man, vorab z. B. anhand einer Gewebeprobe diejenigen Patienten zu identifizieren, die voraussichtlich den meisten Nutzen von der Behandlung haben könnten. ⓘ
Übersicht der Stadien und Therapien des NSCLC
| Bezeichnung | Stadieneinteilung | Therapieoptionen/Standardbehandlungen | Bemerkungen ⓘ |
|---|---|---|---|
| okkultes NSCLC | TX, N1-3, M0 TX, N0, M1 oder TX, N1-3, M1 |
eher keine Operation, da auffällig im Fernmetastasen-Stadium IV, typisch als CUP-Syndrom (cancer of unknown primary) | werden meist eben nicht in frühem Stadium erkannt, da durch lokale oder Fernmetastasierung aufgefallen |
| NSCLC Stadium 0 | Tis, N0, M0 | Segment- oder Keilresektion, evt. photodynamische Therapie |
Carcinoma in situ |
| NSCLC Stadium I | T1, N0, M0 = IA T2, N0, M0 = IB |
|
|
| NSCLC Stadium II | T1, N1, M0 T2, N1, M0 T3, N0, M0 |
|
|
| NSCLC Stadium IIIA | T1, N2, M0 T2, N2, M0 T3, N1, M0 T3, N2, M0 |
|
bislang kein Vorteil für eine Immuntherapie |
| Sonderfall: Pancoast-/Sulcus superior-Tumoren | T3, N0 oder N1, M0 |
|
|
| Sonderfall: Tumoren der Brustwand | T3, N0 oder N1, M0 |
|
|
| NSCLC Stadium IIIB | jedes T, N3, M0 T4, jedes N, M0 |
|
|
| NSCLC Stadium IV | jedes T, jedes N, M1 |
|
Carboplatin besser verträglich |
Nutzen der Chemotherapie im fortgeschrittenen Stadium
Nutzen einer palliativen Chemotherapie
Die systemische Behandlung des NSCLC begann in den 1970er Jahren, im Wesentlichen mit Doxorubicin- und Cyclophosphamid-haltigen Therapien. Meist war das objektive Ansprechen des Tumors nur von kurzer Dauer und ein Einfluss auf die Überlebenszeit nicht nachweisbar. Die Entdeckung des Cisplatin und seiner Wirksamkeit beim NSCLC führte zu dessen Einbeziehung in verschiedene Kombinations-Chemotherapien. Während die Ansprechraten höher waren als bei älteren Protokollen ohne Cisplatin, war auch die Toxizität stärker. Darüber hinaus gelang es in randomisierten Studien in dieser Zeit, die verschiedene Chemotherapieregimes verglichen, nicht, einen Überlebensvorteil zu dokumentieren, so dass der Nutzen der Chemotherapie für diese Erkrankung insgesamt in Frage gestellt war. ⓘ
Chemotherapie verglichen mit bestmöglicher supportiver Therapie
Mehrere wissenschaftliche Studien haben Kombinationstherapien oder Behandlungen mit einzelnen Substanzen mit der bestmöglich unterstützenden Fürsorge (Best Supportive Care) verglichen. ⓘ
Nicht alle Untersuchungen zeigten einen Überlebensvorteil für die Chemotherapie, und wenn dieser nachweisbar war, war er eher klein, aber statistisch signifikant. Das häufige Auftreten behandlungsbedingter toxischer Nebenwirkungen in vielen Studien ließ die Frage aufkommen, ob die bescheidenen Überlebensvorteile überhaupt zu rechtfertigen seien. In vielen Studien wurde deutlich, dass sich die Symptome des Lungenkrebses unter der Therapie verbesserten. ⓘ
Optimale Dauer der palliativen Therapie
Es ist nicht eindeutig geklärt, wie lange die Therapie optimalerweise durchgeführt werden sollte, um einerseits den maximalen Überlebensvorteil und bestmögliche Kontrolle der Tumorsymptome zu erreichen. Andererseits sollte, da die Chemotherapie in palliativer Absicht durchgeführt wird, d. h., um Symptome zu lindern und bei unheilbarer Erkrankung die Lebenszeit zu verlängern, eine kürzere Behandlungsdauer mit weniger toxischen Nebenwirkungen einhergehen. Diese Frage ist nur in wenigen Studien untersucht worden. Auf der Basis dieser Studien und der Leitlinien für die Behandlung des nichtresektablen NSCLC der Amerikanischen Gesellschaft für klinische Onkologie wird empfohlen, die Erstlinien-Therapie bei Patienten mit NSCLC im Stadium IV auf vier bis sechs Zyklen zu beschränken. ⓘ
Ökonomische Aspekte
2015 stellten Wissenschaftler für Deutschland fest: Der durchschnittliche Aufwand pro Lungenkrebsfall betrug etwa 20.000 Euro, variierte aber nach Behandlungsart deutlich. Strahlentherapie und die Operation, falls angewandt, schlugen mit etwa 26.000 beziehungsweise 20.000 Euro zu Buche. Etwa ein Fünftel der Patienten erhielt keine onkologische Therapie und kostete dann entsprechend nur etwa 4.200 Euro. Pro Jahr, das die Patienten überlebten, beliefen sich die Kosten im Schnitt auf 15.500 Euro. Ca. ein Drittel der Patienten wurde operiert. Die Prognose dieser Gruppe war im Vergleich mit anderen Behandlungsarten wie Bestrahlung oder Chemotherapie (insgesamt knapp 47% der Betroffenen) deutlich besser. Nicht in jedem Fall sei jedoch ein operativer Eingriff möglich oder sinnvoll. Wünschenswert wäre daher die Diagnosestellung in einem früheren, noch operablen Krankheitsstadium. ⓘ
Verursacht


Krebs entwickelt sich nach genetischen Schäden an der DNA und epigenetischen Veränderungen. Diese Veränderungen beeinträchtigen die normalen Funktionen der Zelle, einschließlich der Zellproliferation, des programmierten Zelltods (Apoptose) und der DNA-Reparatur. Je mehr Schäden sich anhäufen, desto höher ist das Risiko, an Krebs zu erkranken. ⓘ
Radongas
Radon ist ein farb- und geruchloses Gas, das durch den Zerfall von radioaktivem Radium entsteht, das wiederum ein Zerfallsprodukt von Uran ist, das in der Erdkruste vorkommt. Die Zerfallsprodukte der Strahlung ionisieren das genetische Material und verursachen Mutationen, die manchmal zu Krebs führen. Radon ist die zweithäufigste Ursache für Lungenkrebs in den USA und verursacht jährlich etwa 21.000 Todesfälle. Das Risiko erhöht sich um 8-16 % je 100 Bq/m³ Anstieg der Radonkonzentration. Die Radongaskonzentration variiert je nach Ort und der Zusammensetzung des darunter liegenden Bodens und Gesteins. In etwa einem von 15 Häusern in den USA liegen die Radonwerte über dem empfohlenen Richtwert von 4 Pikocurie pro Liter (pCi/l) (148 Bq/m³). ⓘ
Asbest
Asbest kann eine Reihe von Lungenkrankheiten wie Lungenkrebs verursachen. Das Rauchen von Tabak und die Asbestexposition haben synergistische Auswirkungen auf die Entwicklung von Lungenkrebs. Bei Rauchern, die mit Asbest arbeiten, ist das Lungenkrebsrisiko im Vergleich zur Allgemeinbevölkerung um das 45-fache erhöht. Asbest kann auch Rippenfellkrebs, das so genannte Mesotheliom, verursachen, das sich von Lungenkrebs unterscheidet. ⓘ
Luftverschmutzung
Schadstoffe in der Außenluft, insbesondere Chemikalien, die bei der Verbrennung fossiler Brennstoffe freigesetzt werden, erhöhen das Risiko von Lungenkrebs. Feinstaub (PM2,5) und Sulfataerosole, die in Verkehrsabgasen freigesetzt werden können, werden mit einem leicht erhöhten Risiko in Verbindung gebracht. Bei Stickstoffdioxid erhöht ein Anstieg um 10 Teile pro Milliarde das Lungenkrebsrisiko um 14 %. Es wird geschätzt, dass Luftverschmutzung im Freien 1-2 % der Lungenkrebsfälle verursacht. ⓘ
Es gibt erste Hinweise auf ein erhöhtes Lungenkrebsrisiko durch Luftverschmutzung in Innenräumen im Zusammenhang mit der Verbrennung von Holz, Holzkohle, Dung oder Ernterückständen zum Kochen und Heizen. Frauen, die in Innenräumen dem Rauch von Kohle ausgesetzt sind, haben ein etwa doppelt so hohes Risiko, und viele der Nebenprodukte der Verbrennung von Biomasse sind bekannte oder vermutete Karzinogene. Von diesem Risiko sind weltweit etwa 2,4 Milliarden Menschen betroffen, und man geht davon aus, dass 1,5 % der Todesfälle durch Lungenkrebs darauf zurückzuführen sind. ⓘ
Genetik
Etwa 8 % der Lungenkrebsfälle werden durch vererbte (genetische) Faktoren verursacht. Bei Verwandten von Menschen, bei denen Lungenkrebs diagnostiziert wird, ist das Risiko doppelt so hoch, was wahrscheinlich auf eine Kombination von Genen zurückzuführen ist. Es wurden Polymorphismen auf den Chromosomen 5, 6 und 15 identifiziert, die mit einem erhöhten Lungenkrebsrisiko verbunden sind. Einzelnukleotid-Polymorphismen der Gene, die für den nikotinischen Acetylcholinrezeptor (nAChR) kodieren - CHRNA5, CHRNA3 und CHRNB4 - gehören zu denen, die mit einem erhöhten Lungenkrebsrisiko in Verbindung gebracht werden, ebenso wie RGS17 - ein Gen, das die G-Protein-Signalübertragung reguliert. In neueren genetischen Studien wurden 18 Anfälligkeitsloci identifiziert, die genomweite Bedeutung erlangt haben. Diese Loci unterstreichen die Heterogenität der genetischen Anfälligkeit für die verschiedenen histologischen Subtypen von Lungenkrebs, wobei wiederum die cholinergen nikotinischen Rezeptoren, z. B. CHRNA2, identifiziert wurden. ⓘ
Andere Ursachen
Zahlreiche andere Substanzen, Berufe und Umwelteinflüsse wurden mit Lungenkrebs in Verbindung gebracht. Die Internationale Agentur für Krebsforschung stellt fest, dass es "ausreichende Beweise" dafür gibt, dass die folgenden Stoffe in der Lunge krebserregend sind:
- Einige Metalle (Aluminiumherstellung, Kadmium und Kadmiumverbindungen, Chrom(VI)-Verbindungen, Beryllium und Berylliumverbindungen, Eisen- und Stahlerzeugung, Nickelverbindungen, Arsen und anorganische Arsenverbindungen sowie Hämatitabbau unter Tage)
- Einige Verbrennungsprodukte (unvollständige Verbrennung, Kohle (Innenraumemissionen aus der Verbrennung von Haushaltskohle), Kohlevergasung, Kohlenteerpech, Koksherstellung, Ruß und Dieselmotorabgase)
- Ionisierende Strahlung (Röntgen- und Gammastrahlung)
- Einige giftige Gase (Methylether (technische Qualität) und Bis-(Chlormethyl)-Ether, Senfgas, MOPP (Vincristin-Prednison-Stickstoff-Senf-Procarbazin-Gemisch) und Dämpfe von Malerarbeiten)
- Gummiproduktion und kristalliner Siliziumdioxidstaub
- Ein geringfügig erhöhtes Lungenkrebsrisiko wird bei Personen mit systemischer Sklerose beobachtet. ⓘ
Diagnose

Eine Röntgenaufnahme des Brustkorbs ist einer der ersten Untersuchungsschritte, wenn eine Person über Symptome berichtet, die auf Lungenkrebs hindeuten könnten. Das Röntgenbild kann eine offensichtliche Masse, die Erweiterung des Mediastinums (was auf eine Ausbreitung auf die dortigen Lymphknoten schließen lässt), eine Atelektase (Lungenkollaps), eine Konsolidierung (Lungenentzündung) oder einen Pleuraerguss zeigen. Die Computertomographie (CT) des Brustkorbs wird häufig zur Diagnose herangezogen und kann eine nadelförmige Masse aufzeigen, die ein starkes Indiz für Lungenkrebs ist. Die CT-Bildgebung wird auch eingesetzt, um mehr Informationen über die Art und das Ausmaß der Erkrankung zu erhalten. Eine bronchoskopische oder CT-gesteuerte Biopsie wird häufig verwendet, um den Tumor für die Histopathologie zu entnehmen. ⓘ
Lungenkrebs kann auf einem Röntgenbild der Brust oft als solitärer Lungenknoten erscheinen. Die Differentialdiagnose ist jedoch breit gefächert, und viele andere Krankheiten können ebenfalls dieses Erscheinungsbild hervorrufen, darunter metastasierender Krebs, Hamartome und infektiöse Granulome, die durch Tuberkulose, Histoplasmose oder Kokzidioidomykose verursacht werden. Lungenkrebs kann auch als Zufallsbefund auftreten, als einsamer Lungenknoten auf einer Röntgenaufnahme der Brust oder einer CT-Untersuchung, die aus einem anderen Grund durchgeführt wurde. Die endgültige Diagnose von Lungenkrebs basiert auf der histologischen Untersuchung des verdächtigen Gewebes im Zusammenhang mit den klinischen und radiologischen Merkmalen. ⓘ
In den Leitlinien für die klinische Praxis werden bestimmte Häufigkeiten (vorgeschlagene Zeitabstände zwischen den Untersuchungen) für die Überwachung von Lungenknoten empfohlen. Es wird nicht empfohlen, die CT-Bildgebung länger oder häufiger durchzuführen als in den klinischen Leitlinien angegeben, da jede zusätzliche Überwachung die Menschen einer erhöhten Strahlenbelastung aussetzt und kostspielig ist. ⓘ
Klassifizierung

| Histologischer Typ | Inzidenz pro 100.000 pro Jahr |
|---|---|
| Alle Typen | 66.9 |
| Adenokarzinom | 22.1 |
| Plattenepithelkarzinom | 14.4 |
| Kleinzelliges Karzinom | 9.8 |
Lungenkrebs wird nach dem histologischen Typ klassifiziert. Diese Klassifizierung ist sowohl für die Behandlung als auch für die Vorhersage des Krankheitsverlaufs von Bedeutung. Lungenkarzinome sind Karzinome - bösartige Erkrankungen, die aus Epithelzellen entstehen. Lungenkarzinome werden nach der Größe und dem Aussehen der bösartigen Zellen eingeteilt, die ein Histopathologe unter dem Mikroskop sieht. Für therapeutische Zwecke werden zwei große Klassen unterschieden: nicht-kleinzellige Lungenkarzinome (NSCLC) und kleinzellige Lungenkarzinome (SCLC). ⓘ
Nicht-kleinzelliges Lungenkarzinom
Die drei wichtigsten Subtypen des nicht-kleinzelligen Lungenkarzinoms sind das Adenokarzinom, das Plattenepithelkarzinom und das großzellige Karzinom. Zu den seltenen Subtypen gehört das pulmonale enterische Adenokarzinom. ⓘ
Nahezu 40 % der Lungenkrebsfälle sind Adenokarzinome, die in der Regel aus dem peripheren Lungengewebe stammen. Obwohl die meisten Fälle von Adenokarzinom mit dem Rauchen in Verbindung gebracht werden, ist es auch die häufigste Form von Lungenkrebs bei Menschen, die in ihrem Leben weniger als 100 Zigaretten geraucht haben ("Nie-Raucher"), und bei ehemaligen Rauchern mit einer bescheidenen Rauchergeschichte. Eine Unterform des Adenokarzinoms, das bronchioloalveoläre Karzinom, tritt häufiger bei weiblichen Nichtrauchern auf und hat möglicherweise ein besseres Langzeitüberleben. ⓘ
Plattenepithelkarzinome machen etwa 30 % der Lungenkrebsfälle aus. Sie treten typischerweise in der Nähe der großen Atemwege auf. Im Zentrum des Tumors befindet sich häufig ein Hohlraum und ein damit verbundener Zelltod. ⓘ
Etwa 10 bis 15 % der Lungenkarzinome sind großzellige Karzinome. Diese werden so genannt, weil die Krebszellen groß sind, mit überschüssigem Zytoplasma, großen Kernen und auffälligen Nukleoli. ⓘ
Kleinzelliges Lungenkarzinom
Beim kleinzelligen Lungenkarzinom enthalten die Zellen dichte neurosekretorische Granula (Bläschen, die neuroendokrine Hormone enthalten), die diesem Tumor eine Assoziation mit dem endokrinen oder paraneoplastischen Syndrom verleihen. Die meisten Fälle treten in den größeren Atemwegen (primäre und sekundäre Bronchien) auf. Etwa 60-70 % haben bei der Vorstellung eine ausgedehnte Erkrankung (die nicht in einem einzigen Strahlentherapiefeld behandelt werden kann). ⓘ
Andere
Es werden vier histologische Haupt-Subtypen unterschieden, obwohl einige Krebsarten eine Kombination verschiedener Subtypen enthalten können, wie z. B. das adenosquamöse Karzinom. Zu den seltenen Subtypen gehören karzinoide Tumore, Bronchialkarzinome und sarkomatoide Karzinome. ⓘ
Metastasierung
| Histologischer Typ | Napsin-A | TTF-1 |
|---|---|---|
| Plattenepithelkarzinom | Negativ | Negativ |
| Adenokarzinom | Positiv | Positiv |
| Kleinzelliges Karzinom | Negativ | Positiv |
Die Lunge ist ein häufiger Ort für die Ausbreitung von Tumoren aus anderen Teilen des Körpers. Diese Tumore werden als Metastasen oder sekundäre Tumore bezeichnet. Das häufigste Erscheinungsbild auf dem Röntgenbild der Lunge ist das Vorhandensein mehrerer Knötchen in den unteren Lungenflügeln. ⓘ
Primäre Lungenkarzinome metastasieren auch am häufigsten ins Gehirn, in die Knochen, in die Leber und in die Nebennieren. Die Immunfärbung einer Biopsie hilft in der Regel, die ursprüngliche Quelle zu bestimmen. Das Vorhandensein von Napsin-A, TTF-1, CK7 und CK20 hilft, den Subtyp des Lungenkarzinoms zu bestätigen. SCLC, das von neuroendokrinen Zellen ausgeht, kann CD56, neurales Zelladhäsionsmolekül, Synaptophysin oder Chromogranin aufweisen. ⓘ
Vorbeugung

Die Vermeidung des Rauchens und die Raucherentwöhnung sind wirksame Mittel zur Verringerung des Lungenkrebsrisikos. ⓘ
Kontrolle des Tabakkonsums
Während in den meisten Ländern die industriellen und häuslichen Karzinogene identifiziert und verboten wurden, ist das Rauchen von Tabak immer noch weit verbreitet. Die Beseitigung des Tabakkonsums ist ein vorrangiges Ziel bei der Prävention von Lungenkrebs, und die Raucherentwöhnung ist ein wichtiges präventives Instrument in diesem Prozess. ⓘ
Politische Maßnahmen zur Verringerung des Passivrauchens in öffentlichen Bereichen wie Restaurants und am Arbeitsplatz sind in vielen westlichen Ländern üblich geworden. In Bhutan gilt seit 2005 ein vollständiges Rauchverbot, während Indien im Oktober 2008 ein Rauchverbot in der Öffentlichkeit einführte. Die Weltgesundheitsorganisation hat die Regierungen aufgefordert, ein vollständiges Verbot der Tabakwerbung einzuführen, um zu verhindern, dass junge Menschen mit dem Rauchen beginnen. Ihrer Einschätzung nach haben solche Verbote den Tabakkonsum um 16 % reduziert, wenn sie eingeführt wurden. ⓘ
Vorsorgeuntersuchungen
Bei der Krebsvorsorge werden medizinische Tests eingesetzt, um Krankheiten in großen Gruppen von Menschen zu erkennen, die keine Symptome aufweisen. Bei Personen mit einem hohen Lungenkrebsrisiko kann die Computertomographie (CT) Krebs erkennen und ihnen die Möglichkeit geben, so zu reagieren, dass ihr Leben verlängert wird. Diese Form des Screenings verringert das Risiko, an Lungenkrebs zu sterben, um absolut 0,3 % (relativ 20 %). Als Hochrisikopersonen gelten Personen im Alter von 55 bis 74 Jahren, die 30 Jahre lang, einschließlich der letzten 15 Jahre, täglich die gleiche Menge einer Schachtel Zigaretten geraucht haben. ⓘ
Das CT-Screening ist mit einer hohen Rate falsch positiver Tests verbunden, die zu einer unnötigen Behandlung führen können. Auf jeden richtigen positiven Scan kommen etwa 19 falsch positive Scans. Weitere Bedenken betreffen die Strahlenbelastung und die Kosten für die Tests und die Nachsorge. Zwei andere verfügbare Tests - die Sputumzytologie oder die Röntgenuntersuchung der Brust (CXR) - haben in der Forschung keinen Nutzen gezeigt. ⓘ
Die United States Preventive Services Task Force empfiehlt ein jährliches Screening mittels Niedrigdosis-CT bei Personen, die insgesamt 30 Packungsjahre geraucht haben und zwischen 55 und 80 Jahre alt sind, bis eine Person seit mehr als 15 Jahren nicht mehr raucht. Die Empfehlung schließt Personen mit anderen Gesundheitsproblemen aus, bei denen eine Behandlung von Lungenkrebs im Falle eines Befundes nicht in Frage kommt. Der englische Nationale Gesundheitsdienst hat 2014 die Beweise für das Screening erneut geprüft. ⓘ
Andere Präventionsstrategien
Die langfristige Einnahme von Vitamin A, B-Vitaminen, Vitamin D oder Vitamin E verringert das Lungenkrebsrisiko nicht. Eine Vitamin-C-Supplementierung könnte das Lungenkrebsrisiko verringern. Einige Studien haben ergeben, dass die Vitamine A, B und E das Lungenkrebsrisiko bei Personen erhöhen können, die in der Vergangenheit geraucht haben. ⓘ
Einige Studien deuten darauf hin, dass Menschen, die sich mit einem höheren Anteil an Gemüse und Obst ernähren, tendenziell ein geringeres Risiko haben, aber dies könnte auf eine Verwechslung zurückzuführen sein - wobei das geringere Risiko tatsächlich darauf zurückzuführen ist, dass eine obst- und gemüsereiche Ernährung mit weniger Rauchen einhergeht. Mehrere strenge Studien haben keinen eindeutigen Zusammenhang zwischen Ernährung und Lungenkrebsrisiko nachgewiesen, obwohl eine Meta-Analyse, die den Raucherstatus berücksichtigt, einen Nutzen einer gesunden Ernährung zeigen könnte. ⓘ
Behandlung
Die Behandlung von Lungenkrebs hängt vom spezifischen Zelltyp des Krebses, dem Ausmaß der Ausbreitung und dem Leistungsstatus des Patienten ab. Zu den üblichen Behandlungen gehören Palliativmedizin, Chirurgie, Chemotherapie und Strahlentherapie. Die gezielte Therapie von Lungenkrebs gewinnt bei fortgeschrittenem Lungenkrebs zunehmend an Bedeutung. Darüber hinaus wird manchmal empfohlen, das Rauchen aufzugeben und Sport zu treiben. ⓘ
Bronchoskopie
Zur Behandlung von Atemwegsobstruktionen oder Blutungen können verschiedene Behandlungen mittels Bronchoskopie durchgeführt werden. Wenn ein Atemweg durch ein Krebsgeschwür blockiert wird, gibt es folgende Möglichkeiten: starre Bronchoskopie, Ballonbronchoplastie, Stenting und Mikrodebridement. Bei der Laser-Photosektion wird Laserlicht über ein Bronchoskop in die Atemwege geleitet, um den blockierenden Tumor zu entfernen. ⓘ
Palliativmedizin
Die Palliativmedizin ist eine Ergänzung der üblichen Krebsbehandlung, von der die Betroffenen auch dann profitieren, wenn sie noch eine Chemotherapie erhalten. Diese Ansätze ermöglichen eine zusätzliche Diskussion der Behandlungsoptionen und bieten die Möglichkeit, eine wohlüberlegte Entscheidung zu treffen. Die Palliativmedizin kann nicht nur am Lebensende, sondern auch während des gesamten Krankheitsverlaufs eine wenig hilfreiche, aber teure Behandlung vermeiden. Für Menschen mit einer fortgeschrittenen Erkrankung kann auch eine Hospizbetreuung sinnvoll sein. ⓘ
Nicht-invasive Eingriffe
Die wirksamste Maßnahme, um den Tod durch Lungenkrebs zu verhindern, ist die Aufgabe des Rauchens; selbst Menschen, die bereits an Lungenkrebs erkrankt sind, werden ermutigt, das Rauchen aufzugeben. Es gibt keine eindeutigen Belege dafür, welches Programm zur Raucherentwöhnung für Menschen, bei denen Lungenkrebs diagnostiziert wurde, am wirksamsten ist. ⓘ
Einige schwache Hinweise deuten darauf hin, dass bestimmte (nicht-invasive) unterstützende Pflegemaßnahmen, die sich auf das Wohlbefinden von Menschen mit Lungenkrebs konzentrieren, die Lebensqualität verbessern können. Maßnahmen wie die Nachsorge durch Krankenschwestern, Psychotherapie, psychosoziale Therapie und Aufklärungsprogramme können von Vorteil sein, allerdings ist die Evidenz nicht sehr stark (weitere Forschung ist erforderlich). Beratung kann Menschen helfen, mit emotionalen Symptomen im Zusammenhang mit Lungenkrebs umzugehen. Fußreflexzonenmassage kann kurzfristig wirksam sein, weitere Untersuchungen sind jedoch erforderlich. Es gibt keine Belege dafür, dass Ernährungsinterventionen oder Bewegungsprogramme für Menschen mit Lungenkrebs zu einer relevanten oder sehr lang anhaltenden Verbesserung der Lebensqualität führen. ⓘ
Bewegungstraining kann Menschen mit nicht-kleinzelligem Lungenkrebs zugute kommen, die sich von einer Lungenoperation erholen. Darüber hinaus kann Bewegungstraining Menschen mit nicht-kleinzelligem Lungenkrebs zugute kommen, die eine Strahlen-, Chemo- oder Chemoradiotherapie oder eine palliative Behandlung erhalten haben. Bewegungstraining vor einer Lungenkrebsoperation kann ebenfalls die Ergebnisse verbessern. Es ist unklar, ob Bewegungstraining oder Bewegungsprogramme für Menschen mit fortgeschrittenem Lungenkrebs von Vorteil sind. Eine häusliche Komponente in einem personalisierten physischen Rehabilitationsprogramm kann für die Genesung nützlich sein. Es ist unklar, ob eine häusliche Prähabilitation (vor der Operation) zu weniger unerwünschten Ereignissen oder Krankenhausaufenthalten führt. Physikalische Rehabilitation mit einer häuslichen Komponente kann die Genesung nach der Behandlung und die allgemeine Lungengesundheit verbessern. ⓘ
Prognose
| Klinisches Stadium | Fünfjahresüberleben (%) | |
|---|---|---|
| Nicht-kleinzelliges Lungenkarzinom | Kleinzelliges Lungenkarzinom | |
| IA | 50 | 38 |
| IB | 47 | 21 |
| IIA | 36 | 38 |
| IIB | 26 | 18 |
| IIIA | 19 | 13 |
| IIIB | 7 | 9 |
| IV | 2 | 1 |
Von allen Menschen mit Lungenkrebs in den USA überleben etwa 17 % bis 20 % mindestens fünf Jahre nach der Diagnose. In England und Wales lag die Fünfjahres-Gesamtüberlebensrate bei Lungenkrebs zwischen 2013 und 2017 bei schätzungsweise 13,8 %. In den Entwicklungsländern sind die Überlebenschancen generell schlechter. Aufgrund der späten Erkennung ist das Stadium des Lungenkrebses zum Zeitpunkt der Diagnose oft schon fortgeschritten. Zum Zeitpunkt der Diagnosestellung sind bei etwa einem Drittel der Fälle von nicht-kleinzelligem Lungenkrebs (NSCLC) bereits Metastasen vorhanden, und bei 60-70 % der Fälle von nicht-kleinzelligem Lungenkrebs (SCLC) liegt eine Erkrankung im fortgeschrittenen Stadium vor. Den englischen Daten zufolge überleben etwa 70 % der Patienten mindestens ein Jahr, wenn sie im frühesten Stadium diagnostiziert werden, aber nur 14 % der Patienten, bei denen die Krankheit am weitesten fortgeschritten ist (Stadium IV). ⓘ
Zu den prognostischen Faktoren beim nicht-kleinzelligen Lungenkarzinom gehören das Vorhandensein von Lungensymptomen, eine große Tumorgröße (> 3 cm), ein nicht-squamöser Zelltyp (Histologie), der Grad der Ausbreitung (Stadium) und Metastasen in mehreren Lymphknoten sowie eine Gefäßinvasion. Bei Menschen mit inoperabler Erkrankung sind die Aussichten schlechter, wenn sie einen schlechten Leistungsstatus und einen Gewichtsverlust von mehr als 10 % aufweisen. Zu den prognostischen Faktoren bei kleinzelligem Lungenkrebs gehören der Leistungsstatus, das biologische Geschlecht, das Krankheitsstadium und die Beteiligung des zentralen Nervensystems oder der Leber zum Zeitpunkt der Diagnose. ⓘ

Beim nicht-kleinzelligen Lungenkrebs (NSCLC) wird die beste Prognose durch eine vollständige chirurgische Resektion der Erkrankung im Stadium Ia erreicht, wobei die Fünfjahresüberlebensrate bei bis zu 70 % liegt. Bei Patienten mit extensivem SCLC beträgt die durchschnittliche Fünfjahresüberlebensrate weniger als 1 %. Die durchschnittliche Überlebenszeit bei einem begrenzten Krankheitsstadium beträgt 20 Monate, die Fünfjahresüberlebensrate liegt bei 20 %. Die Prognose von Patienten mit NSCLC hat sich in den letzten Jahren mit der Einführung der Immuntherapie deutlich verbessert. ⓘ
Nach Angaben des National Cancer Institute liegt das Durchschnittsalter bei der Diagnose von Lungenkrebs in den USA bei 70 Jahren, und das Durchschnittsalter beim Tod beträgt 72 Jahre. In den USA haben Menschen mit einer Krankenversicherung eine höhere Wahrscheinlichkeit, dass die Behandlung erfolgreich verläuft. ⓘ
