Strahlentherapie
| Strahlentherapie ⓘ | |
|---|---|
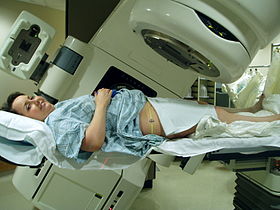 Strahlentherapie des Beckens mit einem Varian Clinac iX Linearbeschleuniger. Laser und eine Form unter den Beinen werden zur exakten Positionsbestimmung eingesetzt. | |
| ICD-10-PCS | D |
| ICD-9-CM | 92.2-92.3 |
| MeSH | D011878 |
| OPS-301-Code | 8–52 |
| MedlinePlus | 001918 |
Strahlentherapie oder Radiotherapie, oft abgekürzt mit RT, RTx oder XRT, ist eine Therapie mit ionisierender Strahlung, die in der Regel im Rahmen einer Krebsbehandlung eingesetzt wird, um bösartige Zellen zu kontrollieren oder abzutöten, und normalerweise mit einem Linearbeschleuniger durchgeführt wird. Die Strahlentherapie kann bei einer Reihe von Krebsarten heilend wirken, wenn sie auf einen bestimmten Bereich des Körpers beschränkt sind. Sie kann auch als Teil einer adjuvanten Therapie eingesetzt werden, um ein Wiederauftreten des Tumors nach einer chirurgischen Entfernung eines bösartigen Primärtumors zu verhindern (z. B. bei Brustkrebs im Frühstadium). Die Strahlentherapie wirkt synergistisch mit der Chemotherapie und wird bei empfindlichen Krebsarten vor, während und nach der Chemotherapie eingesetzt. Das Teilgebiet der Onkologie, das sich mit der Strahlentherapie befasst, wird Strahlenonkologie genannt. Ein Arzt, der in diesem Teilgebiet praktiziert, ist ein Strahlenonkologe. ⓘ
Die Strahlentherapie wird in der Regel auf den Krebstumor angewendet, da sie das Zellwachstum kontrollieren kann. Ionisierende Strahlung schädigt die DNA des Krebsgewebes und führt so zum Zelltod. Um normales Gewebe zu schonen (z. B. Haut oder Organe, die von der Strahlung durchdrungen werden müssen, um den Tumor zu behandeln), werden geformte Strahlenbündel aus verschiedenen Bestrahlungswinkeln so auf den Tumor gerichtet, dass sie sich dort mit einer viel höheren absorbierten Dosis als im umgebenden gesunden Gewebe kreuzen. Neben dem Tumor selbst können die Bestrahlungsfelder auch die ableitenden Lymphknoten umfassen, wenn diese klinisch oder radiologisch mit dem Tumor in Verbindung stehen oder wenn das Risiko einer subklinischen malignen Ausbreitung besteht. Es ist notwendig, einen Rand aus normalem Gewebe um den Tumor herum einzuschließen, um Unsicherheiten bei der täglichen Aufstellung und der internen Tumorbewegung zu berücksichtigen. Diese Unwägbarkeiten können durch innere Bewegungen (z. B. Atmung und Blasenfüllung) und Bewegungen der äußeren Hautmarkierungen relativ zur Tumorposition verursacht werden. ⓘ
Die Strahlenonkologie ist das medizinische Fachgebiet, das sich mit der Verschreibung von Strahlen befasst, und unterscheidet sich von der Radiologie, der Anwendung von Strahlen in der medizinischen Bildgebung und Diagnose. Eine Bestrahlung kann von einem Radioonkologen mit der Absicht der Heilung ("kurativ") oder als adjuvante Therapie verschrieben werden. Sie kann auch als palliative Behandlung (wenn eine Heilung nicht möglich ist und das Ziel eine lokale Krankheitskontrolle oder eine Linderung der Symptome ist) oder als therapeutische Behandlung (wenn die Therapie einen Überlebensvorteil hat und kurativ sein kann) eingesetzt werden. Es ist auch üblich, die Strahlentherapie mit einer Operation, Chemotherapie, Hormontherapie, Immuntherapie oder einer Mischung aus diesen vier Therapien zu kombinieren. Die meisten häufigen Krebsarten können in irgendeiner Form mit Strahlentherapie behandelt werden. ⓘ
Das genaue Behandlungsziel (kurativ, adjuvant, neoadjuvant therapeutisch oder palliativ) hängt von der Art, der Lage und dem Stadium des Tumors sowie vom allgemeinen Gesundheitszustand des Patienten ab. Die Ganzkörperbestrahlung (TBI) ist eine Strahlentherapietechnik, die zur Vorbereitung des Körpers auf eine Knochenmarktransplantation eingesetzt wird. Die Brachytherapie, bei der eine radioaktive Quelle in oder neben dem zu behandelnden Bereich platziert wird, ist eine weitere Form der Strahlentherapie, die die Belastung des gesunden Gewebes bei der Behandlung von Brust- und Prostatakrebs sowie anderen Organen minimiert. Die Strahlentherapie wird auch bei nicht bösartigen Erkrankungen eingesetzt, z. B. zur Behandlung von Trigeminusneuralgie, Akustikusneurinomen, schweren Schilddrüsenerkrankungen, Pterygium, pigmentierter villonodulärer Synovitis und zur Vorbeugung von Keloidnarben, Gefäßverengungen und heterotoper Ossifikation. Die Anwendung der Strahlentherapie bei nicht bösartigen Erkrankungen wird teilweise durch die Sorge um das Risiko strahleninduzierter Krebserkrankungen eingeschränkt. ⓘ
Strahlentherapie (auch Radiotherapie) ist die medizinische Anwendung von ionisierender Strahlung auf den Menschen und auf Tiere, um Krankheiten zu heilen oder deren Fortschreiten zu verzögern. Die Strahlung kann aus Geräten oder aus radioaktiven Präparaten stammen. Fachgebiete für diese spezielle Anwendung von Strahlung heißen Strahlenheilkunde und Radioonkologie. ⓘ
Als Strahlen werden vorwiegend Gammastrahlung, Röntgenstrahlung und Elektronenstrahlung verwendet. In den letzten Jahren wurden auch Anlagen zur Behandlung mit Neutronen, Protonen und schweren Ionen (häufig Kohlenstoff-Ionen) errichtet. Nicht ionisierende Strahlen wie zum Beispiel Mikrowellen- und Wärmestrahlen, Licht- und UV-Therapie sowie die Behandlung mit Ultraschallwellen werden der Strahlentherapie nicht zugeordnet. ⓘ
Strahlentherapie umfasst die Behandlung von gut- und bösartigen Erkrankungen. Sie wird von Fachärzten für Radiologie oder für Strahlentherapie unter Mitwirkung von medizinisch-technischen Radiologieassistenten und spezialisierten Medizinphysikern ausgeübt. Ihre Tätigkeit unterliegt der länderspezifischen Gesetzgebung im Strahlenschutz und den nachgeordneten Verordnungen (vgl. Strahlenschutzverordnung) und Normen. Der eigentlichen Therapie geht ein komplexer Planungsprozess – die Bestrahlungsplanung – voraus. Umfangreiche organisatorische und technische Qualitätssicherungsmaßnahmen sorgen dafür, dass Bestrahlungsfehler weitgehend ausgeschlossen werden können. ⓘ
Nach den in Deutschland gültigen Weiterbildungsordnungen umfasst das Gebiet Strahlentherapie auch die medikamentösen und physikalischen Verfahren zur Radiosensibilisierung und Verstärkung der Strahlenwirkung am Tumor (Radioimmuntherapie und Radiochemotherapie), unter Berücksichtigung von Schutzmaßnahmen der gesunden Gewebe. ⓘ
Medizinische Anwendungen

Verschiedene Krebsarten sprechen unterschiedlich auf eine Strahlentherapie an. ⓘ
Die Reaktion eines Krebses auf Strahlung wird durch seine Strahlenempfindlichkeit beschrieben. Hochgradig strahlenempfindliche Krebszellen werden durch geringe Strahlendosen rasch abgetötet. Dazu gehören Leukämien, die meisten Lymphome und Keimzelltumore. Die meisten Epithelkarzinome sind nur mäßig strahlenempfindlich und benötigen eine wesentlich höhere Strahlendosis (60-70 Gy), um eine radikale Heilung zu erreichen. Einige Krebsarten sind ausgesprochen strahlenresistent, d. h. es sind wesentlich höhere Strahlendosen erforderlich, um eine radikale Heilung zu erreichen, als in der klinischen Praxis sicher ist. Nierenzellkrebs und Melanome gelten im Allgemeinen als strahlenresistent, doch ist die Strahlentherapie für viele Patienten mit metastasiertem Melanom immer noch eine palliative Option. Die Kombination von Strahlentherapie und Immuntherapie ist ein aktives Forschungsgebiet und hat sich bei Melanomen und anderen Krebsarten als vielversprechend erwiesen. ⓘ
Es ist wichtig, die Strahlenempfindlichkeit eines bestimmten Tumors, die bis zu einem gewissen Grad eine Labormessung ist, von der "Heilbarkeit" eines Krebses durch Strahlung in der klinischen Praxis zu unterscheiden. So sind beispielsweise Leukämien im Allgemeinen nicht durch Strahlentherapie heilbar, da sie im Körper gestreut sind. Lymphome können radikal heilbar sein, wenn sie auf einen bestimmten Bereich des Körpers beschränkt sind. Auch viele der häufigen, mäßig auf Strahlung ansprechenden Tumoren werden routinemäßig mit kurativen Strahlendosen behandelt, wenn sie sich in einem frühen Stadium befinden. Dies gilt beispielsweise für Hautkrebs, Kopf- und Halskrebs, Brustkrebs, nicht-kleinzelligen Lungenkrebs, Gebärmutterhalskrebs, Analkrebs und Prostatakrebs. Mit Ausnahme von oligometastasierten Erkrankungen sind metastasierte Krebsarten mit einer Strahlentherapie nicht heilbar, da es nicht möglich ist, den gesamten Körper zu behandeln. ⓘ
Die moderne Strahlentherapie stützt sich auf eine Computertomographie (CT), um den Tumor und die umliegenden normalen Strukturen zu identifizieren und die Dosis für die Erstellung eines komplexen Bestrahlungsplans zu berechnen. Der Patient erhält kleine Hautmarkierungen, an denen er sich bei der Platzierung der Behandlungsfelder orientieren kann. Die Patientenpositionierung ist in dieser Phase von entscheidender Bedeutung, da der Patient bei jeder Behandlung in einer identischen Position gelagert werden muss. Zu diesem Zweck wurden zahlreiche Geräte zur Patientenpositionierung entwickelt, darunter Masken und Kissen, die an den Patienten angepasst werden können. Die bildgesteuerte Strahlentherapie (IGRT) ist eine Methode, bei der die Bildgebung zur Korrektur von Positionsfehlern bei jeder Behandlungssitzung eingesetzt wird. ⓘ
Das Ansprechen eines Tumors auf eine Strahlentherapie hängt auch von seiner Größe ab. Aufgrund der komplexen Strahlenbiologie sprechen sehr große Tumore weniger gut auf die Bestrahlung an als kleinere Tumore oder mikroskopische Erkrankungen. Um diesen Effekt zu überwinden, werden verschiedene Strategien eingesetzt. Die häufigste Technik ist die chirurgische Resektion vor der Strahlentherapie. Am häufigsten wird dies bei der Behandlung von Brustkrebs mit einer großflächigen lokalen Exzision oder Mastektomie und anschließender adjuvanter Strahlentherapie angewendet. Eine andere Methode ist die Verkleinerung des Tumors durch eine neoadjuvante Chemotherapie vor einer radikalen Strahlentherapie. Ein drittes Verfahren besteht darin, die Strahlenempfindlichkeit des Krebses durch die Gabe bestimmter Medikamente während einer Strahlentherapie zu erhöhen. Beispiele für radiosensibilisierende Medikamente sind Cisplatin, Nimorazol und Cetuximab. ⓘ
Die Auswirkungen der Strahlentherapie sind je nach Krebsart und Gruppe unterschiedlich. Bei Brustkrebs nach einer brusterhaltenden Operation hat sich beispielsweise gezeigt, dass eine Strahlentherapie die Rückfallquote halbiert. ⓘ
Nebenwirkungen
Die Strahlentherapie ist an sich schmerzfrei. Viele niedrig dosierte palliative Behandlungen (z. B. Strahlentherapie bei Knochenmetastasen) verursachen nur minimale oder gar keine Nebenwirkungen, obwohl es in den Tagen nach der Behandlung zu einem kurzfristigen Aufflackern von Schmerzen kommen kann, da Ödeme die Nerven im behandelten Gebiet zusammendrücken. Höhere Dosen können unterschiedliche Nebenwirkungen während der Behandlung (akute Nebenwirkungen), in den Monaten oder Jahren nach der Behandlung (Langzeitnebenwirkungen) oder nach einer erneuten Behandlung (kumulative Nebenwirkungen) verursachen. Art, Schwere und Dauer der Nebenwirkungen hängen von den bestrahlten Organen, der Behandlung selbst (Art der Bestrahlung, Dosis, Fraktionierung, gleichzeitige Chemotherapie) und dem Patienten ab. ⓘ
Die meisten Nebenwirkungen sind vorhersehbar und zu erwarten. Die Nebenwirkungen der Bestrahlung beschränken sich in der Regel auf die behandelte Körperregion des Patienten. Nebenwirkungen sind dosisabhängig; so können beispielsweise höhere Dosen von Kopf- und Halsbestrahlung mit kardiovaskulären Komplikationen, Schilddrüsen- und Hypophysenfunktionsstörungen einhergehen. Die moderne Strahlentherapie zielt darauf ab, Nebenwirkungen auf ein Minimum zu reduzieren und dem Patienten zu helfen, unvermeidliche Nebenwirkungen zu verstehen und damit umzugehen. ⓘ
Als Hauptnebenwirkungen werden Müdigkeit und Hautreizungen wie ein leichter bis mittlerer Sonnenbrand genannt. Die Müdigkeit setzt oft in der Mitte der Behandlung ein und kann noch Wochen nach Ende der Behandlung anhalten. Die gereizte Haut heilt ab, ist aber möglicherweise nicht mehr so elastisch wie zuvor. ⓘ
Unabhängig davon werden nach der Behandlung einer Krebserkrankung routinemäßige Nachsorgeuntersuchungen beim Hausarzt, Frauenarzt usw. empfohlen. ⓘ
Akute Nebenwirkungen
- Übelkeit und Erbrechen
- Dies ist keine allgemeine Nebenwirkung der Strahlentherapie und tritt mechanistisch nur bei der Behandlung des Magens oder des Unterleibs auf (die in der Regel einige Stunden nach der Behandlung reagieren) oder bei der Bestrahlung bestimmter Übelkeit erzeugender Strukturen im Kopf während der Behandlung bestimmter Kopf- und Halstumoren, am häufigsten der Vorhöfe der Innenohren. Wie bei jeder belastenden Behandlung erbrechen manche Patienten unmittelbar während der Strahlentherapie oder sogar in Erwartung der Behandlung, was jedoch als psychologische Reaktion angesehen wird. Übelkeit, die aus irgendeinem Grund auftritt, kann mit Antiemetika behandelt werden.
- Schädigung der Epitheloberflächen
- Die Epitheloberflächen können durch die Strahlentherapie Schaden nehmen. Je nach behandeltem Gebiet kann dies die Haut, die Mundschleimhaut, die Rachenschleimhaut, die Darmschleimhaut und den Harnleiter betreffen. Die Geschwindigkeit, mit der die Schädigung einsetzt und sich erholt, hängt von der Umsatzrate der Epithelzellen ab. In der Regel beginnt die Haut nach einigen Wochen der Behandlung rosa zu werden und zu schmerzen. Die Reaktion kann sich während der Behandlung und bis zu einer Woche nach Ende der Strahlentherapie verstärken, und die Haut kann sich auflösen. Diese feuchte Abschuppung ist zwar unangenehm, erholt sich aber in der Regel schnell. Die Hautreaktionen sind in der Regel an Stellen schlimmer, an denen es natürliche Hautfalten gibt, wie unter der weiblichen Brust, hinter dem Ohr und in der Leiste.
- Wunden in Mund, Rachen und Magen
- Wenn der Kopf- und Halsbereich behandelt wird, kommt es häufig zu vorübergehenden Schmerzen und Geschwüren im Mund- und Rachenraum. In schweren Fällen kann dies das Schlucken beeinträchtigen, und der Patient benötigt möglicherweise Schmerzmittel und Nahrungsergänzungsmittel. Die Speiseröhre kann auch wund werden, wenn sie direkt behandelt wird, oder wenn sie, wie es häufig der Fall ist, bei der Behandlung von Lungenkrebs eine kollaterale Strahlendosis erhält. Bei der Behandlung von Lebermalignomen und -metastasen können durch kollaterale Strahlung Magen-, Magen- oder Zwölffingerdarmgeschwüre entstehen. Es stehen Methoden, Techniken und Geräte zur Verfügung, um das Auftreten dieser Art von unerwünschter Nebenwirkung zu verringern.
- Intestinale Unannehmlichkeiten
- Der untere Darm kann direkt bestrahlt werden (Behandlung von Enddarm- oder Analkrebs) oder durch die Bestrahlung anderer Beckenstrukturen (Prostata, Blase, weiblicher Genitaltrakt) exponiert werden. Typische Symptome sind Wundsein, Durchfall und Übelkeit. Ernährungsmaßnahmen können bei Durchfall im Zusammenhang mit einer Strahlentherapie helfen. Studien bei Patienten, die sich einer Strahlentherapie des Beckens im Rahmen der Krebsbehandlung eines primären Beckenkarzinoms unterzogen, ergaben, dass eine Änderung der Fett-, Ballaststoff- und Laktosezufuhr während der Strahlentherapie den Durchfall am Ende der Behandlung reduzierte.
- Schwellungen
- Als Teil der allgemein auftretenden Entzündung können Weichteilschwellungen während der Strahlentherapie Probleme verursachen. Dies ist ein Problem bei der Behandlung von Hirntumoren und Hirnmetastasen, insbesondere wenn bereits ein erhöhter Hirndruck besteht oder wenn der Tumor ein Lumen (z. B. die Luftröhre oder den Hauptbronchus) nahezu vollständig verschließt. Vor einer Strahlenbehandlung kann ein chirurgischer Eingriff in Betracht gezogen werden. Wird ein chirurgischer Eingriff für unnötig oder ungeeignet erachtet, kann der Patient während der Strahlentherapie Steroide erhalten, um die Schwellung zu reduzieren.
- Unfruchtbarkeit
- Die Keimdrüsen (Eierstöcke und Hoden) reagieren sehr empfindlich auf Strahlung. Nach einer direkten Bestrahlung mit den meisten normalen Behandlungsdosen sind sie möglicherweise nicht mehr in der Lage, Keimzellen zu produzieren. Die Behandlungsplanung für alle Körperstellen ist darauf ausgerichtet, die Dosis für die Keimdrüsen zu minimieren, wenn nicht sogar ganz auszuschließen, wenn sie nicht der primäre Behandlungsbereich sind. ⓘ
Späte Nebenwirkungen
Spätnebenwirkungen treten Monate bis Jahre nach der Behandlung auf und beschränken sich im Allgemeinen auf das behandelte Gebiet. Sie sind häufig auf die Schädigung von Blutgefäßen und Bindegewebszellen zurückzuführen. Viele Spätfolgen lassen sich durch eine Aufteilung der Behandlung in kleinere Abschnitte verringern. ⓘ
- Fibrose
- Bestrahltes Gewebe neigt dazu, im Laufe der Zeit durch einen diffusen Narbenbildungsprozess an Elastizität zu verlieren.
- Epilation
- Epilation (Haarausfall) kann bei Dosen über 1 Gy auf jeder haartragenden Haut auftreten. Er tritt nur innerhalb des Bestrahlungsfeldes/der Bestrahlungsfelder auf. Bei einer Einzeldosis von 10 Gy kann es zu dauerhaftem Haarausfall kommen, bei einer fraktionierten Dosis jedoch erst ab einer Dosis von 45 Gy.
- Trockenheit
- Die Speicheldrüsen und Tränendrüsen haben eine Strahlungstoleranz von etwa 30 Gy in 2 Gy-Fraktionen, eine Dosis, die bei den meisten radikalen Kopf- und Halskrebsbehandlungen überschritten wird. Mundtrockenheit (Xerostomie) und Augentrockenheit (Xerophthalmie) können zu lästigen Langzeitproblemen werden und die Lebensqualität der Patienten stark beeinträchtigen. Auch die Schweißdrüsen in der behandelten Haut (z. B. in den Achselhöhlen) neigen dazu, ihre Arbeit einzustellen, und die von Natur aus feuchte Vaginalschleimhaut ist nach einer Bestrahlung des Beckens oft trocken.
- Lymphödeme
- Ein Lymphödem, eine örtlich begrenzte Flüssigkeitsansammlung und Gewebeschwellung, kann durch eine Schädigung des Lymphsystems während der Strahlentherapie entstehen. Es ist die am häufigsten gemeldete Komplikation bei Patientinnen mit Brustbestrahlung, die eine adjuvante axilläre Strahlentherapie nach einer Operation zur Entfernung der axillären Lymphknoten erhalten.
- Krebs
- Die Bestrahlung ist eine potenzielle Ursache für Krebs, und bei einigen Patienten treten sekundäre Malignome auf. Krebsüberlebende haben bereits ein höheres Risiko als die Allgemeinbevölkerung, an bösartigen Erkrankungen zu erkranken, was auf eine Reihe von Faktoren zurückzuführen ist, wie z. B. die Wahl des Lebensstils, genetische Faktoren und frühere Strahlenbehandlungen. Es ist schwierig, die Häufigkeit dieser sekundären Krebserkrankungen aufgrund einer einzelnen Ursache direkt zu quantifizieren. Studien haben ergeben, dass die Strahlentherapie nur bei einer kleinen Minderheit der Patienten die Ursache für sekundäre Malignome ist. Neue Techniken wie die Protonenstrahltherapie und die Kohlenstoffionen-Strahlentherapie, die darauf abzielen, die Dosis für gesundes Gewebe zu reduzieren, werden diese Risiken verringern. Es beginnt 4 bis 6 Jahre nach der Behandlung, obwohl sich einige hämatologische Malignome innerhalb von 3 Jahren entwickeln können. In den allermeisten Fällen wird dieses Risiko durch die Verringerung des Risikos durch die Behandlung der primären Krebserkrankung bei weitem aufgewogen, selbst bei malignen Erkrankungen in der Pädiatrie, die eine höhere Belastung durch sekundäre Malignome aufweisen.
- Herz-Kreislauf-Erkrankungen
- Die Bestrahlung kann das Risiko von Herzerkrankungen und Todesfällen erhöhen, wie bei früheren RT-Behandlungen von Brustkrebs beobachtet wurde. Eine therapeutische Bestrahlung erhöht das Risiko für ein nachfolgendes kardiovaskuläres Ereignis (d. h. Herzinfarkt oder Schlaganfall) um das 1,5- bis 4-fache des normalen Risikos einer Person, einschließlich erschwerender Faktoren. Der Anstieg ist dosisabhängig und hängt mit der Stärke, dem Volumen und dem Ort der Bestrahlung zusammen.
- Kardiovaskuläre Spätfolgen werden als strahleninduzierte Herzerkrankung (RIHD) und strahleninduzierte Gefäßerkrankung (RIVD) bezeichnet. Die Symptome sind dosisabhängig und umfassen Kardiomyopathie, Myokardfibrose, Herzklappenerkrankungen, koronare Herzkrankheiten, Herzrhythmusstörungen und periphere Arterienerkrankungen. Strahleninduzierte Fibrose, vaskuläre Zellschäden und oxidativer Stress können zu diesen und anderen späten Nebenwirkungssymptomen führen. Die meisten strahleninduzierten kardiovaskulären Erkrankungen treten 10 oder mehr Jahre nach der Behandlung auf, was die Bestimmung der Kausalität erschwert.
- Kognitiver Rückgang
- Bei einer Bestrahlung des Kopfes kann die Strahlentherapie zu kognitiven Beeinträchtigungen führen. Kognitive Beeinträchtigungen traten besonders bei kleinen Kindern im Alter von 5 bis 11 Jahren auf. In Studien wurde beispielsweise festgestellt, dass der IQ von 5-jährigen Kindern jedes Jahr nach der Behandlung um mehrere IQ-Punkte abnahm.
- Strahlungsenteropathie ⓘ

- Der Magen-Darm-Trakt kann nach einer abdominalen und pelvinen Strahlentherapie geschädigt werden. Atrophie, Fibrose und vaskuläre Veränderungen führen zu Malabsorption, Durchfall, Steatorrhoe und Blutungen, wobei Gallensäurediarrhoe und Vitamin-B12-Malabsorption häufig auf eine Beteiligung des Ileums zurückzuführen sind. Zu den Strahlenkrankheiten des Beckens gehört die Strahlenproktitis, die Blutungen, Durchfall und Harndrang hervorruft, und sie kann auch eine Strahlenzystitis verursachen, wenn die Blase betroffen ist.
- Strahleninduzierte Polyneuropathie
- Strahlenbehandlungen können Nerven in der Nähe des Zielgebiets oder innerhalb des Strahlengangs schädigen, da Nervengewebe ebenfalls strahlenempfindlich ist. Die Nervenschädigung durch ionisierende Strahlung tritt in mehreren Phasen auf, wobei die Anfangsphase durch mikrovaskuläre Verletzungen, Kapillarschäden und Demyelinisierung des Nervs gekennzeichnet ist. Nachfolgende Schäden entstehen durch Gefäßverengung und Nervenkompression aufgrund von unkontrolliertem fibrösem Gewebewachstum durch die Strahlung. Die strahleninduzierte Polyneuropathie, ICD-10-CM-Code G62.82, tritt bei etwa 1-5 % der Patienten auf, die eine Strahlentherapie erhalten.
- Je nach dem bestrahlten Gebiet kann die Spätfolgen-Neuropathie entweder im zentralen Nervensystem (ZNS) oder im peripheren Nervensystem (PNS) auftreten. Im ZNS beispielsweise äußert sich eine Schädigung der Hirnnerven typischerweise in einem Verlust der Sehschärfe 1-14 Jahre nach der Behandlung. Im PNS äußert sich eine Verletzung der Plexusnerven als strahleninduzierte brachiale Plexopathie oder strahleninduzierte lumbosakrale Plexopathie, die bis zu 3 Jahrzehnte nach der Behandlung auftreten kann.
- Strahlungsnekrose
- Strahlennekrose ist das Absterben von gesundem Gewebe in der Nähe der bestrahlten Stelle. Es handelt sich dabei um eine Art von Koagulationsnekrose, die auftritt, weil die Strahlung direkt oder indirekt die Blutgefäße in dem Gebiet schädigt, wodurch die Blutzufuhr zum verbleibenden gesunden Gewebe verringert wird und es durch Ischämie abstirbt, ähnlich wie bei einem ischämischen Schlaganfall. Da es sich um eine indirekte Wirkung der Behandlung handelt, tritt sie Monate bis Jahrzehnte nach der Bestrahlung auf. ⓘ
Kumulative Nebenwirkungen
Die kumulativen Wirkungen dieses Prozesses sind nicht mit den Langzeitwirkungen zu verwechseln - auch wenn die Kurzzeitwirkungen verschwunden und die Langzeitwirkungen subklinisch sind, kann eine erneute Bestrahlung problematisch sein. Diese Dosen werden vom Strahlenonkologen berechnet, und viele Faktoren werden berücksichtigt, bevor die Folgebestrahlung erfolgt. ⓘ
Auswirkungen auf die Fortpflanzung
In den ersten zwei Wochen nach der Befruchtung ist die Strahlentherapie tödlich, aber nicht teratogen. Hohe Strahlendosen während der Schwangerschaft führen zu Anomalien, Wachstumsstörungen und geistigen Behinderungen, und es kann ein erhöhtes Risiko für Leukämie und andere Tumore bei den Nachkommen bestehen. ⓘ
Bei Männern, die sich zuvor einer Strahlentherapie unterzogen haben, scheint es keinen Anstieg genetischer Defekte oder angeborener Missbildungen bei ihren nach der Therapie gezeugten Kindern zu geben. Der Einsatz von assistierten Reproduktionstechnologien und Mikromanipulationstechniken könnte dieses Risiko jedoch erhöhen. ⓘ
Auswirkungen auf das Hypophysensystem
Hypopituitarismus entwickelt sich häufig nach einer Strahlentherapie bei sellären und parasellären Neoplasmen, extrasellären Hirntumoren, Kopf- und Halstumoren sowie nach Ganzkörperbestrahlung bei systemischen Malignomen. Der strahleninduzierte Hypopituitarismus betrifft hauptsächlich das Wachstumshormon und die Gonadenhormone. Ein Mangel an adrenocorticotropem Hormon (ACTH) und thyreoidea-stimulierendem Hormon (TSH) ist dagegen bei strahleninduziertem Hypopituitarismus am wenigsten verbreitet. Die Veränderungen der Prolaktinsekretion sind in der Regel gering, und Vasopressinmangel scheint als Folge der Bestrahlung sehr selten zu sein. ⓘ
Unfälle bei der Strahlentherapie
Es gibt strenge Verfahren, um das Risiko einer versehentlichen Überexposition von Patienten bei der Strahlentherapie zu minimieren. Dennoch kommt es gelegentlich zu Fehlern; so war das Strahlentherapiegerät Therac-25 zwischen 1985 und 1987 für mindestens sechs Unfälle verantwortlich, bei denen Patienten das bis zu Hundertfache der vorgesehenen Dosis verabreicht wurde; zwei Menschen starben direkt an den Folgen der Überdosis. Von 2005 bis 2010 wurden in einem Krankenhaus in Missouri innerhalb von fünf Jahren 76 Patienten (die meisten mit Hirntumoren) übermäßig bestrahlt, weil ein neues Bestrahlungsgerät falsch eingestellt worden war. ⓘ
Obwohl medizinische Fehler äußerst selten sind, arbeiten Strahlenonkologen, Medizinphysiker und andere Mitglieder des Strahlentherapie-Behandlungsteams daran, sie zu vermeiden. ASTRO hat eine Sicherheitsinitiative mit dem Namen Target Safely ins Leben gerufen, die unter anderem darauf abzielt, Fehler landesweit zu erfassen, damit die Ärzte aus jedem einzelnen Fehler lernen und ihn vermeiden können. ASTRO veröffentlicht auch eine Liste mit Fragen, die Patienten ihren Ärzten zur Strahlensicherheit stellen können, um sicherzustellen, dass jede Behandlung so sicher wie möglich ist. ⓘ
Einsatz bei Nicht-Krebserkrankungen

Die Strahlentherapie wird zur Behandlung von Morbus Dupuytren und Morbus Ledderhose im Frühstadium eingesetzt. Wenn sich die Dupuytrensche Krankheit im Stadium der Knötchen und Stränge oder der Finger im Stadium der minimalen Deformation von weniger als 10 Grad befindet, wird die Strahlentherapie eingesetzt, um ein weiteres Fortschreiten der Krankheit zu verhindern. In einigen Fällen wird die Strahlentherapie auch nach der Operation eingesetzt, um ein weiteres Fortschreiten der Krankheit zu verhindern. Dabei werden niedrige Strahlendosen verwendet, in der Regel drei Gray-Bestrahlungen über fünf Tage, mit einer Pause von drei Monaten, gefolgt von einer weiteren Phase von drei Gray-Bestrahlungen über fünf Tage. ⓘ
Technik
Wirkmechanismus
Die Strahlentherapie wirkt, indem sie die DNA der Krebszellen schädigt. Diese DNA-Schäden werden durch eine von zwei Energiearten verursacht, nämlich durch Photonen oder geladene Teilchen. Die Schädigung erfolgt entweder durch direkte oder indirekte Ionisierung der Atome, aus denen die DNA-Kette besteht. Die indirekte Ionisierung erfolgt durch die Ionisierung von Wasser, wobei sich freie Radikale, insbesondere Hydroxylradikale, bilden, die dann die DNA schädigen. ⓘ
Bei der Photonentherapie erfolgt der größte Teil der Strahlenwirkung durch freie Radikale. Die Zellen verfügen über Mechanismen zur Reparatur von Einzelstrang- und Doppelstrang-DNA-Schäden. Doppelstrangige DNA-Brüche sind jedoch viel schwieriger zu reparieren und können zu dramatischen Chromosomenanomalien und genetischen Deletionen führen. Wenn man auf Doppelstrangbrüche abzielt, erhöht sich die Wahrscheinlichkeit, dass die Zellen den Zelltod erleiden. Krebszellen sind im Allgemeinen weniger differenziert und ähneln eher Stammzellen; sie vermehren sich stärker als die meisten gesunden differenzierten Zellen und haben eine geringere Fähigkeit, subletale Schäden zu reparieren. Einzelstrang-DNA-Schäden werden dann durch Zellteilung weitergegeben; die Schäden an der DNA der Krebszellen häufen sich, so dass sie absterben oder sich langsamer vermehren. ⓘ
Eine der größten Einschränkungen der Photonen-Strahlentherapie besteht darin, dass die Zellen solider Tumore einen Sauerstoffmangel erleiden. Solide Tumore können über ihre Blutversorgung hinauswachsen, was zu einem sauerstoffarmen Zustand führt, der als Hypoxie bezeichnet wird. Sauerstoff ist ein starker Radiosensibilisator, der die Wirksamkeit einer bestimmten Strahlendosis durch die Bildung von DNA-schädigenden freien Radikalen erhöht. Tumorzellen, die sich in einem hypoxischen Milieu befinden, können zwei- bis dreimal so widerstandsfähig gegen Strahlenschäden sein wie Zellen in einem normalen Sauerstoffmilieu. Es wurde viel geforscht, um die Hypoxie zu überwinden, einschließlich des Einsatzes von Hochdruck-Sauerstofftanks, Hyperthermie-Therapie (Wärmetherapie, die die Blutgefäße zur Tumorstelle erweitert), Blutersatzstoffe, die mehr Sauerstoff transportieren, Medikamente zur Radiosensibilisierung hypoxischer Zellen wie Misonidazol und Metronidazol und hypoxische Zytotoxine (Gewebegifte) wie Tirapazamin. Derzeit werden neuere Forschungsansätze untersucht, darunter präklinische und klinische Untersuchungen zur Verwendung einer die Sauerstoffdiffusion fördernden Verbindung wie Transnatriumcrocetinat (TSC) als Radiosensibilisator. ⓘ
Geladene Teilchen wie Protonen und Bor-, Kohlenstoff- und Neon-Ionen können die DNA von Krebszellen durch Hoch-LET (linearer Energietransfer) direkt schädigen und haben eine von der Sauerstoffversorgung des Tumors unabhängige Antitumorwirkung, da diese Teilchen hauptsächlich durch direkten Energietransfer wirken und in der Regel Doppelstrangbrüche der DNA verursachen. Aufgrund ihrer relativ großen Masse weisen Protonen und andere geladene Teilchen nur eine geringe seitliche Streuung im Gewebe auf - der Strahl wird nur wenig verbreitert, bleibt auf die Tumorform fokussiert und hat nur geringe Nebenwirkungen auf das umliegende Gewebe. Außerdem können sie den Tumor mithilfe des Bragg-Peak-Effekts genauer anvisieren. Ein gutes Beispiel für die unterschiedlichen Auswirkungen der intensitätsmodulierten Strahlentherapie (IMRT) im Vergleich zur Therapie mit geladenen Teilchen ist die Protonentherapie. Bei diesem Verfahren wird die Schädigung des gesunden Gewebes zwischen der Strahlenquelle für geladene Teilchen und dem Tumor reduziert und ein endlicher Bereich für die Gewebeschädigung nach Erreichen des Tumors festgelegt. Im Gegensatz dazu führt die IMRT mit ungeladenen Teilchen dazu, dass die Energie gesunde Zellen schädigt, wenn sie den Körper verlässt. Diese Schädigung beim Verlassen des Körpers ist nicht therapeutisch, kann die Nebenwirkungen der Behandlung verstärken und erhöht die Wahrscheinlichkeit einer sekundären Krebsentstehung. Dieser Unterschied ist besonders wichtig in Fällen, in denen die Nähe zu anderen Organen dazu führt, dass jede Streuionisierung sehr schädlich ist (Beispiel: Kopf- und Halskrebs). Diese Röntgenstrahlung ist für Kinder besonders schädlich, da ihr Körper noch im Wachstum begriffen ist. Abhängig von einer Vielzahl von Faktoren sind sie im Vergleich zu Erwachsenen etwa zehnmal anfälliger für die Entwicklung von Sekundärmalignomen nach einer Strahlentherapie. ⓘ

Tumorzellen haben in der Regel eine schlechtere Reparaturfähigkeit für DNA-Schäden als normale Zellen. Diesen Unterschied nutzt man aus, indem die Dosisleistung verringert (Protrahierung, wird heute kaum noch verwendet) oder die Gesamtdosis auf tägliche kleine Einzeldosen (1,8–2,5 Gy) verteilt (Fraktionierung) wird. Damit verringert sich die mit der gleichen Dosis abgetötete Zahl gesunder Zellen. Die maximal tolerierte Gesamtdosis des Normalgewebes (ca. 10 Gy bei kleinem Volumen) kann so auf ein Vielfaches gesteigert werden; nur fraktionierte Schemata erreichen tumorizide Herddosen bis 80 Gy. Die biologische Wirkung verschiedener Fraktionierungsschemata kann mit dem linearquadratischen Modell berechnet werden. ⓘ
Neutronenstrahlen haben keinen wesentlichen Fraktionierungseffekt, die aufgeteilte Dosis ist ebenso stark wirksam wie die einzeitig eingestrahlte. Das liegt an ihrer sehr hohen Energieabgabe auf kurzer Laufstrecke; ein einziges Teilchen kann eine Vielzahl von Doppelstrangbrüchen innerhalb eines Zellkernes verursachen und damit die Reparaturkapazität der Zelle überschreiten. Man hat versucht, Neutronenstrahlen gegen relativ strahlenunempfindliche Tumoren wie etwa der Prostata oder der Speicheldrüsen einzusetzen. Geladene schwere Teilchen scheinen aber noch bessere physikalische Eigenschaften zu haben (s. u.). ⓘ
Dosis
Die bei der Photonen-Strahlentherapie verwendete Strahlendosis wird in Gray (Gy) gemessen und variiert je nach Art und Stadium des zu behandelnden Krebses. In kurativen Fällen liegt die typische Dosis für einen soliden Epitheltumor zwischen 60 und 80 Gy, während Lymphome mit 20 bis 40 Gy behandelt werden. ⓘ
Die präventiven (adjuvanten) Dosen liegen in der Regel bei 45-60 Gy in 1,8-2 Gy-Fraktionen (für Brust-, Kopf- und Halskrebs). Bei der Wahl der Dosis berücksichtigen die Strahlenonkologen viele weitere Faktoren, darunter die Frage, ob der Patient eine Chemotherapie erhält, ob er an Begleiterkrankungen leidet, ob die Strahlentherapie vor oder nach der Operation durchgeführt wird und wie erfolgreich die Operation war. ⓘ
Die Abgabeparameter der verordneten Dosis werden bei der Behandlungsplanung (Teil der Dosimetrie) festgelegt. Die Behandlungsplanung erfolgt in der Regel auf speziellen Computern mit Hilfe einer speziellen Behandlungsplanungssoftware. Je nach Art der Bestrahlung können mehrere Winkel oder Quellen verwendet werden, um die erforderliche Gesamtdosis zu ermitteln. Der Planer versucht, einen Plan zu erstellen, der eine einheitliche verschreibungspflichtige Dosis an den Tumor abgibt und die Dosis für das umliegende gesunde Gewebe minimiert. ⓘ
In der Strahlentherapie können dreidimensionale Dosisverteilungen mit Hilfe der als Gel-Dosimetrie bekannten Dosimetrietechnik bewertet werden. ⓘ
Fraktionierung
Die Gesamtdosis wird aus mehreren wichtigen Gründen fraktioniert (über die Zeit verteilt). Die Fraktionierung gibt normalen Zellen Zeit, sich zu erholen, während Tumorzellen im Allgemeinen weniger effizient sind, sich zwischen den Fraktionen zu erholen. Durch die Fraktionierung können auch Tumorzellen, die sich während einer Behandlung in einer relativ strahlenresistenten Phase des Zellzyklus befanden, in eine empfindliche Phase des Zyklus übergehen, bevor die nächste Fraktion verabreicht wird. Ebenso können Tumorzellen, die chronisch oder akut hypoxisch (und daher eher strahlenresistent) waren, zwischen den Fraktionen reoxygeniert werden, was die Abtötung der Tumorzellen verbessert. ⓘ
Die Fraktionsschemata werden von verschiedenen Strahlentherapiezentren und sogar von einzelnen Ärzten individuell festgelegt. In Nordamerika, Australien und Europa beträgt das typische Fraktionierungsschema für Erwachsene 1,8 bis 2 Gy pro Tag an fünf Tagen pro Woche. Bei einigen Krebsarten kann eine zu lange Verlängerung des Fraktionsschemas dazu führen, dass sich der Tumor neu ansiedelt. Bei diesen Tumorarten, einschließlich Kopf-Hals-Tumoren und Plattenepithelkarzinomen des Gebärmutterhalses, wird die Bestrahlung vorzugsweise innerhalb einer bestimmten Zeitspanne abgeschlossen. Bei Kindern beträgt die typische Fraktionsgröße 1,5 bis 1,8 Gy pro Tag, da kleinere Fraktionsgrößen mit einer geringeren Häufigkeit und Schwere von Spätfolgen in normalem Gewebe verbunden sind. ⓘ
In einigen Fällen werden gegen Ende einer Behandlung zwei Fraktionen pro Tag verabreicht. Dieses Schema, das als "concomitant boost regimen" oder Hyperfraktionierung bezeichnet wird, wird bei Tumoren eingesetzt, die sich schneller regenerieren, wenn sie kleiner sind. Dies ist insbesondere bei Tumoren im Kopf-Hals-Bereich der Fall. ⓘ
Patienten, die eine palliative Bestrahlung zur Behandlung unkomplizierter schmerzhafter Knochenmetastasen erhalten, sollten nicht mehr als eine einzige Strahlenfraktion erhalten. Eine einzige Behandlung führt zu einer vergleichbaren Schmerzlinderung und Morbidität wie eine Behandlung mit mehreren Fraktionen, und für Patienten mit begrenzter Lebenserwartung ist eine einzige Behandlung am besten geeignet, um den Patientenkomfort zu verbessern. ⓘ
Da der Tumor während der Behandlung weiter wächst und radioresistente Zellklone selektioniert, ist die Heilungschance umso größer, je kürzer die Gesamtbehandlungszeit (2–7 Wochen) ist. Das gilt vor allem für schnellwachsende Tumorarten, etwa Rachenkrebs. Man kann die Gesamtbehandlungszeit verkürzen, indem man zwei oder sogar drei Fraktionen pro Tag einstrahlt (Akzelerierung). Dies erhöht jedoch die Nebenwirkungen am Normalgewebe erheblich. ⓘ
Schemata für die Fraktionierung
Ein Fraktionsschema, das in zunehmendem Maße angewandt und weiter erforscht wird, ist die Hypofraktionierung. Dabei handelt es sich um eine Strahlenbehandlung, bei der die gesamte Strahlendosis in große Dosen aufgeteilt wird. Die typischen Dosen variieren je nach Krebsart erheblich und reichen von 2,2 Gy/Fraktion bis zu 20 Gy/Fraktion. Letztere sind typisch für stereotaktische Behandlungen (stereotaktische ablative Körperbestrahlung oder SABR - auch bekannt als SBRT oder stereotaktische Körperbestrahlung) bei subkraniellen Läsionen oder SRS (stereotaktische Radiochirurgie) bei intrakraniellen Läsionen. Der Grundgedanke der Hypofraktionierung besteht darin, die Wahrscheinlichkeit eines Lokalrezidivs zu verringern, indem klonogenen Zellen die Zeit verweigert wird, die sie zur Vermehrung benötigen, und auch die Strahlenempfindlichkeit bestimmter Tumoren auszunutzen. Stereotaktische Behandlungen zielen insbesondere darauf ab, klonogene Zellen durch einen Ablationsprozess zu zerstören, d. h. durch die Verabreichung einer Dosis, die die klonogenen Zellen direkt zerstören soll, anstatt den Prozess der wiederholten Teilung der klonogenen Zellen (Apoptose) zu unterbrechen, wie dies bei der routinemäßigen Strahlentherapie der Fall ist. ⓘ
Schätzung der Dosis auf der Grundlage der Empfindlichkeit des Ziels
Verschiedene Krebsarten haben eine unterschiedliche Strahlenempfindlichkeit. Die Vorhersage der Empfindlichkeit auf der Grundlage genomischer oder proteomischer Analysen von Biopsieproben hat sich zwar als schwierig erwiesen, aber es hat sich gezeigt, dass die Vorhersage der Strahlenwirkung auf einzelne Patienten anhand genomischer Signaturen der intrinsischen zellulären Strahlenempfindlichkeit mit dem klinischen Ergebnis in Verbindung steht. Einen alternativen Ansatz zur Genomik und Proteomik bot die Entdeckung, dass der Strahlenschutz in Mikroben durch nicht-enzymatische Komplexe aus Mangan und kleinen organischen Metaboliten gewährleistet wird. Der Gehalt und die Schwankungen von Mangan (messbar durch paramagnetische Elektronenresonanz) erwiesen sich als gute Prädiktoren für die Strahlenempfindlichkeit, und diese Erkenntnis gilt auch für menschliche Zellen. Es wurde ein Zusammenhang zwischen dem zellulären Gesamtmangangehalt und dessen Schwankungen und der klinisch abgeleiteten Strahlenempfindlichkeit verschiedener Tumorzellen bestätigt, eine Erkenntnis, die für präzisere Radiodosierungen und eine bessere Behandlung von Krebspatienten nützlich sein könnte. ⓘ
Arten
Historisch gesehen lassen sich die drei Hauptbereiche der Strahlentherapie unterscheiden:
- externe Strahlentherapie (EBRT oder XRT) oder Teletherapie;
- die Brachytherapie oder Strahlentherapie mit geschlossenen Strahlenquellen; und
- systemische Radioisotopentherapie oder Strahlentherapie mit unverschlossenen Quellen.
Der Unterschied liegt in der Position der Strahlenquelle: Die externe Strahlentherapie befindet sich außerhalb des Körpers, bei der Brachytherapie werden umschlossene radioaktive Quellen verwendet, die genau in dem zu behandelnden Bereich platziert werden, und systemische Radioisotope werden durch Infusion oder orale Einnahme verabreicht. Bei der Brachytherapie können die radioaktiven Quellen vorübergehend oder dauerhaft platziert werden. Die temporären Quellen werden in der Regel durch eine Technik namens Afterloading platziert. Beim Afterloading wird ein hohles Rohr oder ein Applikator chirurgisch in das zu behandelnde Organ eingebracht, und die Strahlenquellen werden in den Applikator geladen, nachdem der Applikator implantiert wurde. Dadurch wird die Strahlenbelastung für das medizinische Personal minimiert. ⓘ
Die Partikeltherapie ist ein Spezialfall der externen Strahlentherapie, bei der die Partikel Protonen oder schwerere Ionen sind. ⓘ
Externe Strahlentherapie
Die folgenden drei Abschnitte beziehen sich auf die Behandlung mit Röntgenstrahlen. ⓘ
Konventionelle externe Strahlentherapie

- einem internationalen Standard-Strahlenquellenhalter (in der Regel aus Blei),
- einem Haltering und
- einer Teletherapie-"Quelle", bestehend aus
- zwei ineinander geschachtelten Edelstahlbehältern, die mit
- zwei Deckeln aus rostfreiem Stahl, die
- einem inneren Schutzschild (in der Regel Uranmetall oder eine Wolframlegierung) und
- einem Zylinder mit radioaktivem Ausgangsmaterial, häufig, aber nicht immer Kobalt-60. Der Durchmesser der "Quelle" beträgt 30 mm. ⓘ
In der Vergangenheit wurde die konventionelle externe Strahlentherapie (2DXRT) mit zweidimensionalen Strahlen unter Verwendung von Kilovoltage-Therapieröntgengeräten, medizinischen Linearbeschleunigern, die hochenergetische Röntgenstrahlen erzeugen, oder mit Geräten durchgeführt, die einem Linearbeschleuniger ähneln, aber eine versiegelte radioaktive Quelle wie die oben abgebildete verwenden. Bei der 2DXRT wird der Patient hauptsächlich mit einem einzigen Strahl aus mehreren Richtungen bestrahlt: häufig von vorne oder hinten und von beiden Seiten. ⓘ
Der Begriff "konventionell" bezieht sich auf die Art und Weise, wie die Behandlung geplant oder an einem speziell kalibrierten diagnostischen Röntgengerät simuliert wird, das als Simulator bezeichnet wird, weil es die Aktionen des Linearbeschleunigers nachbildet (oder manchmal nach Augenmaß), sowie auf die in der Regel gut etablierten Anordnungen der Strahlen, um einen gewünschten Plan zu erreichen. Das Ziel der Simulation besteht darin, das zu behandelnde Volumen genau anzuvisieren oder zu lokalisieren. Diese Technik hat sich bewährt und ist im Allgemeinen schnell und zuverlässig. Problematisch ist, dass einige Hochdosisbehandlungen durch die Strahlentoxizität von gesundem Gewebe in der Nähe des Tumorzielvolumens begrenzt werden können. ⓘ
Ein Beispiel für dieses Problem ist die Bestrahlung der Prostata, bei der die Empfindlichkeit des angrenzenden Rektums die Dosis, die mit der 2DXRT-Planung sicher verordnet werden kann, so stark einschränkt, dass eine Tumorkontrolle nicht ohne weiteres möglich ist. Vor der Erfindung der Computertomographie (CT) hatten Ärzte und Physiker nur begrenzte Kenntnisse über die tatsächliche Strahlendosis, die sowohl an krebsartiges als auch an gesundes Gewebe abgegeben wird. Aus diesem Grund ist die 3-dimensionale konforme Strahlentherapie zur Standardbehandlung für fast alle Tumorherde geworden. In jüngerer Zeit werden auch andere bildgebende Verfahren wie MRT, PET, SPECT und Ultraschall eingesetzt. ⓘ
Stereotaktische Bestrahlung
Die stereotaktische Bestrahlung ist eine spezielle Form der externen Strahlentherapie. Dabei werden fokussierte Strahlen verwendet, die auf einen genau definierten Tumor gerichtet sind, wobei extrem detaillierte Bildgebungsaufnahmen verwendet werden. Strahlenonkologen führen stereotaktische Behandlungen durch, oft mit Hilfe eines Neurochirurgen bei Tumoren im Gehirn oder in der Wirbelsäule. ⓘ
Es gibt zwei Arten der stereotaktischen Bestrahlung. Bei der stereotaktischen Radiochirurgie (SRS) führen die Ärzte eine einzelne oder mehrere stereotaktische Strahlenbehandlungen des Gehirns oder der Wirbelsäule durch. Bei der stereotaktischen Körperbestrahlungstherapie (SBRT) handelt es sich um eine oder mehrere stereotaktische Bestrahlungen des Körpers, z. B. der Lunge. ⓘ
Einige Ärzte nennen als Vorteil der stereotaktischen Behandlungen, dass sie in kürzerer Zeit als herkömmliche Behandlungen, die oft 6 bis 11 Wochen dauern, die richtige Menge an Strahlung an den Krebs abgeben. Außerdem werden die Behandlungen mit äußerster Präzision durchgeführt, was die Auswirkungen der Strahlung auf gesundes Gewebe begrenzen dürfte. Ein Problem bei stereotaktischen Behandlungen ist, dass sie nur für bestimmte kleine Tumore geeignet sind. ⓘ
Stereotaktische Behandlungen können verwirrend sein, weil viele Krankenhäuser die Behandlungen nach dem Namen des Herstellers benennen, anstatt sie SRS oder SBRT zu nennen. Zu den Markennamen für diese Behandlungen gehören Axesse, Cyberknife, Gamma Knife, Novalis, Primatom, Synergy, X-Knife, TomoTherapy, Trilogy und Truebeam. Diese Liste ändert sich, da die Gerätehersteller weiterhin neue, spezialisierte Technologien zur Behandlung von Krebserkrankungen entwickeln. ⓘ
Virtuelle Simulation und 3-dimensionale konforme Strahlentherapie
Die Planung von Strahlentherapien wurde durch die Möglichkeit revolutioniert, Tumore und angrenzende normale Strukturen mit speziellen CT- und/oder MRT-Scannern und Planungssoftware dreidimensional abzubilden. ⓘ
Die virtuelle Simulation, die grundlegendste Form der Planung, ermöglicht eine genauere Platzierung der Strahlen, als dies mit herkömmlichen Röntgenbildern möglich ist, bei denen Weichteilstrukturen oft schwer zu beurteilen und normales Gewebe schwer zu schützen ist. ⓘ
Eine Weiterentwicklung der virtuellen Simulation ist die dreidimensionale konforme Strahlentherapie (3DCRT), bei der das Profil jedes Strahlenbündels mit Hilfe eines Multileaf-Kollimators (MLC) und einer variablen Anzahl von Strahlen so geformt wird, dass es dem Profil des Ziels aus der Sicht des Strahlenbündels (BEV) entspricht. Wenn sich das Behandlungsvolumen an die Form des Tumors anpasst, wird die relative Toxizität der Strahlung für das umgebende normale Gewebe verringert, so dass eine höhere Strahlendosis auf den Tumor abgegeben werden kann, als dies mit herkömmlichen Techniken möglich wäre. ⓘ
Intensitätsmodulierte Strahlentherapie (IMRT)

Die intensitätsmodulierte Strahlentherapie (IMRT) ist eine fortschrittliche Art der hochpräzisen Bestrahlung, die die nächste Generation der 3DCRT darstellt. Die IMRT verbessert auch die Fähigkeit, das Behandlungsvolumen an konkave Tumorformen anzupassen, beispielsweise wenn der Tumor eine empfindliche Struktur wie das Rückenmark oder ein wichtiges Organ oder Blutgefäß umschließt. Computergesteuerte Röntgenbeschleuniger verteilen präzise Strahlendosen auf bösartige Tumore oder bestimmte Bereiche innerhalb des Tumors. Das Muster der Bestrahlung wird mit Hilfe hochgradig maßgeschneiderter Computeranwendungen zur Optimierung und Behandlungssimulation (Behandlungsplanung) festgelegt. Die Strahlendosis wird durch Steuerung oder Modulation der Intensität des Strahlenbündels an die 3-D-Form des Tumors angepasst. Die Intensität der Strahlendosis wird in der Nähe des Tumorvolumens erhöht, während die Bestrahlung des benachbarten normalen Gewebes verringert oder ganz vermieden wird. Dies führt zu einer besseren Ausrichtung auf den Tumor, geringeren Nebenwirkungen und besseren Behandlungsergebnissen als bei der 3DCRT. ⓘ
Die 3DCRT wird nach wie vor für viele Körperregionen eingesetzt, aber die IMRT wird zunehmend für kompliziertere Körperregionen wie ZNS, Kopf und Hals, Prostata, Brust und Lunge verwendet. Leider ist die IMRT durch den zusätzlichen Zeitaufwand für erfahrenes medizinisches Personal begrenzt. Dies liegt daran, dass die Ärzte die Tumore manuell in einem CT-Bild nach dem anderen über die gesamte Krankheitsstelle abgrenzen müssen, was viel länger dauern kann als die 3DCRT-Vorbereitung. Anschließend müssen Medizinphysiker und Dosimetristen hinzugezogen werden, um einen brauchbaren Behandlungsplan zu erstellen. Außerdem wird die IMRT-Technologie selbst in den fortschrittlichsten Krebszentren erst seit Ende der 1990er Jahre kommerziell eingesetzt, so dass Strahlenonkologen, die diese Technik nicht im Rahmen ihrer Facharztausbildung erlernt haben, vor der Einführung der IMRT zusätzliche Ausbildungsmöglichkeiten finden müssen. ⓘ
Der Nachweis eines Überlebensvorteils dieser beiden Techniken gegenüber der konventionellen Strahlentherapie (2DXRT) ist für viele Tumorgebiete noch nicht erbracht, aber die Fähigkeit, die Toxizität zu reduzieren, ist allgemein anerkannt. Dies gilt insbesondere für Krebserkrankungen des Kopfes und des Halses in einer Reihe von Zulassungsstudien, die von Professor Christopher Nutting vom Royal Marsden Hospital durchgeführt wurden. Beide Techniken ermöglichen eine Dosiseskalation, was den Nutzen potenziell erhöht. Insbesondere bei der IMRT gibt es Bedenken hinsichtlich einer erhöhten Strahlenbelastung des normalen Gewebes und der daraus resultierenden Gefahr einer sekundären Malignität. Wenn man sich zu sehr auf die Genauigkeit der Bildgebung verlässt, besteht die Gefahr, dass Läsionen übersehen werden, die auf den Planungsbildern nicht sichtbar sind (und daher nicht in den Behandlungsplan aufgenommen werden) oder die sich zwischen oder während einer Behandlung bewegen (z. B. aufgrund von Atmung oder unzureichender Immobilisierung des Patienten). Es werden neue Techniken entwickelt, um diese Unsicherheiten besser zu beherrschen, z. B. die Echtzeit-Bildgebung in Verbindung mit der Echtzeit-Anpassung der Therapiestrahlen. Diese neue Technik wird als bildgesteuerte Strahlentherapie (IGRT) oder vierdimensionale Strahlentherapie bezeichnet. ⓘ
Eine weitere Technik ist die Echtzeitverfolgung und -lokalisierung eines oder mehrerer kleiner implantierbarer elektrischer Geräte, die im oder in der Nähe des Tumors eingepflanzt werden. Es gibt verschiedene Arten von implantierbaren medizinischen Geräten, die zu diesem Zweck verwendet werden. Es kann sich um einen magnetischen Transponder handeln, der das von mehreren Sendespulen erzeugte Magnetfeld erfasst und die Messwerte an das Ortungssystem zurücksendet, um den Standort zu bestimmen. Bei dem implantierbaren Gerät kann es sich auch um einen kleinen drahtlosen Sender handeln, der ein HF-Signal aussendet, das dann von einer Sensoranordnung empfangen und zur Lokalisierung und Echtzeitverfolgung der Tumorposition verwendet wird. ⓘ
Ein gut untersuchtes Problem bei der IMRT ist der "Zungen- und Rilleneffekt", der aufgrund der Bestrahlung durch die verlängerten Zungen und Rillen der sich überlappenden MLC-Blätter (Multileaf Collimator) zu einer unerwünschten Unterdosierung führt. Es wurden zwar Lösungen für dieses Problem entwickelt, die den TG-Effekt entweder auf ein vernachlässigbares Maß reduzieren oder ganz beseitigen, aber sie hängen von der verwendeten IMRT-Methode ab und sind zum Teil mit eigenen Kosten verbunden. In einigen Texten wird zwischen "Zungen- und Rillenfehler" und "Zungen- oder Rillenfehler" unterschieden, je nachdem, ob beide oder nur eine Seite der Apertur verschlossen sind. ⓘ
Volumetrisch modulierte Lichtbogentherapie (VMAT)
Die volumetrisch modulierte Lichtbogentherapie (VMAT) ist eine 2007 eingeführte Bestrahlungstechnik, mit der eine hochgradig konforme Dosisverteilung bei Abdeckung des Zielvolumens und Schonung des Normalgewebes erreicht werden kann. Die Besonderheit dieser Technik besteht darin, dass während der Behandlung drei Parameter verändert werden. Bei der VMAT wird die Strahlung durch die Drehung der Gantry (in der Regel 360°-Drehfelder mit einem oder mehreren Bögen), die Änderung der Geschwindigkeit und der Form des Strahls mit einem Multileaf-Kollimator (MLC) ("Schiebefenster"-System) und die Fluenzausgangsleistung (Dosisleistung) des medizinischen Linearbeschleunigers abgegeben. VMAT hat gegenüber der konventionellen intensitätsmodulierten Strahlentherapie (IMRT) mit statischem Feld den Vorteil, dass die Bestrahlungszeiten verkürzt werden. Der Vergleich zwischen VMAT und konventioneller IMRT hinsichtlich der Schonung von gesundem Gewebe und Risikoorganen (OAR) hängt von der Krebsart ab. Bei der Behandlung von Nasopharynx-, Oropharynx- und Hypopharynxkarzinomen bietet die VMAT einen gleichwertigen oder besseren Schutz des Risikoorgans (OAR). Bei der Behandlung von Prostatakrebs sind die Ergebnisse zum OAR-Schutz uneinheitlich, wobei einige Studien die VMAT, andere die IMRT bevorzugen. ⓘ
Temporal gefiederte Strahlentherapie (TFRT)
Die zeitlich gefiederte Strahlentherapie (Temporally Feathered Radiation Therapy, TFRT) ist eine 2018 eingeführte Bestrahlungstechnik, die darauf abzielt, die inhärenten Nichtlinearitäten bei der Reparatur von normalem Gewebe zu nutzen, um eine Schonung dieses Gewebes zu ermöglichen, ohne die an den Tumor abgegebene Dosis zu beeinträchtigen. Die Anwendung dieser Technik, die noch nicht automatisiert ist, wurde sorgfältig beschrieben, um die Fähigkeit der Abteilungen zu ihrer Durchführung zu verbessern, und 2021 wurde berichtet, dass sie in einer kleinen klinischen Studie durchführbar ist, obwohl ihre Wirksamkeit noch nicht formell untersucht wurde. ⓘ
Automatisierte Planung
Die automatisierte Behandlungsplanung ist mittlerweile ein fester Bestandteil der Behandlungsplanung in der Strahlentherapie. Es gibt im Allgemeinen zwei Ansätze für die automatische Planung. 1) Die wissensbasierte Planung, bei der das Behandlungsplanungssystem über eine Bibliothek mit qualitativ hochwertigen Plänen verfügt, aus denen es das Ziel und das Dosis-Volumen-Histogramm des gefährdeten Organs vorhersagen kann. 2) Der andere Ansatz wird gemeinhin als protokollbasierte Planung bezeichnet, bei der das Behandlungsplanungssystem versucht, einen erfahrenen Behandlungsplaner zu imitieren und durch einen iterativen Prozess die Planqualität auf der Grundlage des Protokolls zu bewerten. ⓘ
Teilchentherapie
Bei der Teilchentherapie (z. B. Protonentherapie) werden energiereiche ionisierende Teilchen (Protonen oder Kohlenstoff-Ionen) auf den Zieltumor gerichtet. Die Dosis nimmt zu, während das Teilchen in das Gewebe eindringt, bis zu einem Maximum (dem Bragg-Peak), das nahe dem Ende der Reichweite des Teilchens auftritt, und fällt dann auf (fast) Null ab. Der Vorteil dieses Energiedepositionsprofils besteht darin, dass weniger Energie in das gesunde Gewebe in der Umgebung des Zielgewebes abgegeben wird. ⓘ
Auger-Therapie
Bei der Auger-Therapie (AT) wird eine sehr hohe Dosis ionisierender Strahlung in situ eingesetzt, die molekulare Veränderungen auf atomarer Ebene bewirkt. Die AT unterscheidet sich von der konventionellen Strahlentherapie in mehreren Aspekten: Sie stützt sich weder auf radioaktive Kerne, um zelluläre Strahlenschäden auf zellulärer Ebene zu verursachen, noch setzt sie mehrere externe Pencil-Beams aus verschiedenen Richtungen ein, um eine Dosis in den Zielbereich zu bringen, wobei die Dosis außerhalb des Zielgewebes/-organs reduziert wird. Stattdessen zielt die In-situ-Verabreichung einer sehr hohen Dosis auf molekularer Ebene unter Verwendung von AT auf molekulare Veränderungen in situ ab, die molekulare Brüche und molekulare Neuanordnungen wie eine Veränderung der Stapelstrukturen sowie zelluläre Stoffwechselfunktionen im Zusammenhang mit den genannten Molekülstrukturen umfassen. ⓘ
Bewegungsausgleich
Bei vielen Arten der externen Strahlentherapie können sich Bewegungen negativ auf die Behandlung auswirken, indem sie das Zielgewebe aus dem vorgesehenen Strahlengang heraus- oder anderes gesundes Gewebe hineinbewegen. Es ist üblich, den Patienten in irgendeiner Form zu immobilisieren, um große Bewegungen des Körpers während der Behandlung zu verhindern, was jedoch nicht alle Bewegungen, z. B. infolge der Atmung, verhindern kann. Es wurden mehrere Techniken entwickelt, um solche Bewegungen zu berücksichtigen. Die tiefe Einatmung mit angehaltenem Atem (DIBH) wird häufig bei Brustbehandlungen eingesetzt, bei denen eine Bestrahlung des Herzens vermieden werden muss. Bei der DIBH hält die Patientin nach dem Einatmen den Atem an, um eine stabile Position für das Einschalten des Behandlungsstrahls zu schaffen. Dies kann automatisch mit Hilfe eines externen Überwachungssystems wie einem Spirometer oder einer Kamera und Markern geschehen. Die gleichen Überwachungstechniken sowie die 4DCT-Bildgebung können auch für die atemgesteuerte Behandlung eingesetzt werden, bei der der Patient frei atmet und der Strahl nur zu bestimmten Zeitpunkten des Atemzyklus eingeschaltet wird. Andere Techniken umfassen die Verwendung von 4DCT-Bildgebung zur Planung von Behandlungen mit bewegungsabhängigen Rändern und die aktive Bewegung der Behandlungsliege oder des Strahls, um Bewegungen zu folgen. ⓘ
Kontakt-Röntgen-Brachytherapie
Die Kontakt-Röntgenbrachytherapie (auch "CXB", "elektronische Brachytherapie" oder "Papillon-Technik" genannt) ist eine Art der Strahlentherapie, bei der Kilovolt-Röntgenstrahlen in der Nähe des Tumors zur Behandlung von Enddarmkrebs eingesetzt werden. Bei diesem Verfahren wird die Röntgenröhre durch den Anus in den Enddarm eingeführt und an das Krebsgewebe angelegt, dann werden in zweiwöchigen Abständen hohe Dosen von Röntgenstrahlen direkt in den Tumor abgegeben. Sie wird in der Regel zur Behandlung von frühem Enddarmkrebs bei Patienten eingesetzt, die für eine Operation nicht in Frage kommen. Eine NICE-Überprüfung aus dem Jahr 2015 ergab, dass die Hauptnebenwirkung Blutungen sind, die in etwa 38 % der Fälle auftraten, sowie strahleninduzierte Geschwüre, die in 27 % der Fälle auftraten. ⓘ
Brachytherapie (Strahlentherapie mit umschlossenen Quellen)

Bei der Brachytherapie wird die Strahlenquelle(n) in oder neben dem zu behandelnden Gebiet platziert. Die Brachytherapie wird in der Regel als wirksame Behandlung von Gebärmutterhals-, Prostata-, Brust- und Hautkrebs eingesetzt und kann auch zur Behandlung von Tumoren an vielen anderen Körperstellen verwendet werden. ⓘ
Bei der Brachytherapie werden die Strahlenquellen präzise direkt an der Stelle des Krebstumors platziert. Das bedeutet, dass die Bestrahlung nur einen sehr lokal begrenzten Bereich betrifft - die Strahlenbelastung für gesundes Gewebe in größerer Entfernung von den Quellen ist geringer. Diese Eigenschaften der Brachytherapie bieten Vorteile gegenüber der externen Strahlentherapie - der Tumor kann mit sehr hohen Dosen lokal begrenzter Strahlung behandelt werden, während die Wahrscheinlichkeit einer unnötigen Schädigung des umliegenden gesunden Gewebes verringert wird. Eine Brachytherapie kann oft in kürzerer Zeit durchgeführt werden als andere Strahlentherapieverfahren. Dies kann dazu beitragen, die Wahrscheinlichkeit zu verringern, dass sich überlebende Krebszellen in den Intervallen zwischen den einzelnen Strahlentherapiedosen teilen und wachsen. ⓘ
Das SAVI-Gerät gibt die Strahlendosis über mehrere Katheter ab, die einzeln gesteuert werden können, was ein Beispiel für die Lokalisierung der Brustbrachytherapie ist. Dieser Ansatz verringert die Belastung des gesunden Gewebes und die daraus resultierenden Nebenwirkungen, sowohl im Vergleich zur externen Strahlentherapie als auch zu älteren Methoden der Brustbrachytherapie. ⓘ
Radionuklid-Therapie
Die Radionuklidtherapie (auch als systemische Radioisotopentherapie, radiopharmazeutische Therapie oder molekulare Strahlentherapie bezeichnet) ist eine Form der zielgerichteten Therapie. Die Zielgenauigkeit kann auf den chemischen Eigenschaften des Isotops beruhen, wie z. B. bei Radiojod, das von der Schilddrüse tausendmal besser absorbiert wird als von anderen Körperorganen. Die Zielgenauigkeit kann auch dadurch erreicht werden, dass das Radioisotop an ein anderes Molekül oder einen Antikörper gebunden wird, um es zum Zielgewebe zu leiten. Die Radioisotope werden durch Infusion (in den Blutkreislauf) oder durch Verschlucken verabreicht. Beispiele sind die Infusion von Metaiodbenzylguanidin (MIBG) zur Behandlung von Neuroblastomen, von oralem Jod-131 zur Behandlung von Schilddrüsenkrebs oder Thyreotoxikose und von hormongebundenem Lutetium-177 und Yttrium-90 zur Behandlung neuroendokriner Tumore (Peptidrezeptor-Radionuklidtherapie). ⓘ
Ein weiteres Beispiel ist die Injektion von radioaktiven Yttrium-90- oder Holmium-166-Mikrosphären in die Leberarterie zur Radioembolisierung von Lebertumoren oder Lebermetastasen. Diese Mikrokügelchen werden bei der so genannten selektiven internen Strahlentherapie eingesetzt. Die Mikrokugeln haben einen Durchmesser von etwa 30 µm (etwa ein Drittel eines menschlichen Haares) und werden direkt in die Arterie eingebracht, die die Tumoren mit Blut versorgt. Bei diesen Behandlungen wird zunächst ein Katheter durch die Oberschenkelarterie im Bein nach oben geführt, zum gewünschten Zielort navigiert und die Behandlung verabreicht. Das Blut, das den Tumor versorgt, transportiert die Mikrosphären direkt zum Tumor und ermöglicht so einen selektiveren Ansatz als die traditionelle systemische Chemotherapie. Derzeit gibt es drei verschiedene Arten von Mikrosphären: SIR-Spheres, TheraSphere und QuiremSpheres. ⓘ
Eine wichtige Anwendung der systemischen Radioisotopentherapie ist die Behandlung von Knochenmetastasen bei Krebs. Die Radioisotope dringen selektiv in die geschädigten Knochen ein und verschonen den normalen, nicht geschädigten Knochen. Die bei der Behandlung von Knochenmetastasen üblicherweise verwendeten Isotope sind Radium-223, Strontium-89 und Samarium (153Sm) Lexidronam. ⓘ
Im Jahr 2002 genehmigte die US-amerikanische Food and Drug Administration (FDA) Ibritumomab Tiuxetan (Zevalin), einen monoklonalen Anti-CD20-Antikörper, der mit Yttrium-90 konjugiert ist. Im Jahr 2003 genehmigte die FDA das Tositumomab/Jod (131I) Tositumomab-Regime (Bexxar), eine Kombination aus einem mit Jod-131 markierten und einem unmarkierten monoklonalen Anti-CD20-Antikörper. Diese Medikamente waren die ersten Vertreter der so genannten Radioimmuntherapie und wurden für die Behandlung des refraktären Non-Hodgkin-Lymphoms zugelassen. ⓘ
Offene Radionuklide fallen prinzipiell in das Fachgebiet der Nuklearmedizin, die mit der Radiojodtherapie und ähnlichen Methoden der Radionuklidtherapie große Erfahrung hat. Einzelne Substanzen ergänzen jedoch auch in der Hand des Strahlentherapeuten das Therapiespektrum; beispielsweise wirkt eine Injektion mit radioaktivem Strontium-89 effektiv gegen die Schmerzen einer fortgeschrittenen Knochenmetastasierung. Noch nicht abschließend bewertet ist der Ansatz, tumorspezifische Antikörper mit radioaktiven Substanzen zu koppeln, die Betastrahlung im Nahbereich emittieren (Radioimmuntherapie). Allerdings hat die Anwendung von radioaktiv markiertem Ibritumomab (monoklonarer chimärer Antikörper gegen CD20) mit einem Yttrium-Isotop (Ibritumomab-Tiuxetan) bereits Einzug in die klinische Praxis erhalten. ⓘ
Inzwischen hat auch die Radiosynoviorthese als Form der Strahlentherapie innerhalb der Nuklearmedizin eine breite Anwendung gefunden. ⓘ
Intraoperative Strahlentherapie
Bei der intraoperativen Strahlentherapie (IORT) wird ein Zielgebiet, z. B. ein Krebstumor, während der Operation mit einer therapeutischen Strahlendosis bestrahlt. ⓘ
Begründung
Der Grundgedanke der IORT besteht darin, eine hohe Strahlendosis präzise auf das Zielgebiet zu richten und dabei das umliegende Gewebe, das während der IORT verdrängt oder abgeschirmt wird, möglichst wenig zu belasten. Herkömmliche Bestrahlungstechniken wie die externe Strahlentherapie (EBRT) nach der chirurgischen Entfernung des Tumors haben mehrere Nachteile: Das Tumorbett, in dem die höchste Dosis appliziert werden sollte, wird aufgrund der komplexen Lokalisierung der Wundhöhle auch bei moderner Strahlentherapieplanung häufig verfehlt. Außerdem kann die übliche Verzögerung zwischen der chirurgischen Entfernung des Tumors und der EBRT eine Wiederbesiedlung der Tumorzellen ermöglichen. Diese potenziell schädlichen Auswirkungen können vermieden werden, indem die Strahlung präziser auf das Zielgewebe abgegeben wird, was zu einer sofortigen Sterilisierung der verbliebenen Tumorzellen führt. Ein weiterer Aspekt ist, dass Wundflüssigkeit eine stimulierende Wirkung auf Tumorzellen hat. Es wurde festgestellt, dass die IORT die stimulierende Wirkung der Wundflüssigkeit hemmt. ⓘ
Geschichte
Am 28. Dezember 1895 versandte Wilhelm Conrad Röntgen die erste seiner drei Mitteilungen über eine neue Art von Strahlen. Die Ärzteschaft nahm die Entdeckung begeistert auf; noch 1896 wurden in ganz Europa und in den USA Hunderte von Röntgenapparaten in Betrieb genommen. Der erste Hersteller, der Röntgens Idee aufgegriffen hatte, die Erlanger Vereinigten Physikalisch-Mechanischen Werkstätten Reiniger, Gebbert & Schall, ging 1925 im Siemens-Konzern auf. In den USA wurde General Electric zum größten einschlägigen Hersteller. ⓘ
Schnell wurde erkannt, dass die Strahlen Hautentzündungen und Haarausfall verursachen. Erst in den Folgejahren gelangten die schwerwiegenden Strahlenschäden bis hin zum Tod vieler Röntgenärzte in das Bewusstsein der Anwender. Erst 1904 schrieb der Bostoner Zahnarzt William Herbert Rollins das weltweit erste Buch über Strahlenfolgen. Zunächst war man über die Wirkung erfreut und versuchte sie therapeutisch zu nutzen. ⓘ
Am 6. März 1897 veröffentlichte der Österreicher Leopold Freund in der Wiener Medizinischen Wochenschrift einen Artikel mit dem Titel Ein mit Röntgen-Strahlen behandelter Fall von Naevus pigmentosus piliferus (Tierfell-Muttermal). Die Behandlung eines fünfjährigen Mädchens war der erste beschriebene Fall, bei dem Röntgenstrahlen zu Heilzwecken angewendet wurden. Im Jahr 1903 gab Freund das erste Lehrbuch der Strahlentherapie heraus: Grundriss der gesamten Radiotherapie für praktische Ärzte. Wichtige Pioniere der Strahlentherapie waren Friedrich Dessauer und Hans Holfelder. ⓘ
Neben diagnostischen Geräten entwickelten die Ingenieure bald spezielle Therapieröhren und -generatoren. Ein wichtiger Meilenstein war die von William David Coolidge erfundene Hochleistungsröhre. In Erlangen wurde 1925 eine Anlage vorgestellt, die es erlaubte, die Röntgenröhre um den Patienten herumzuschwenken und das Ziel aus mehreren Richtungen zu bestrahlen. Diese sogenannte „Kreuzfeuerbestrahlung“ war der Vorläufer der modernen Konformaltherapie. Nach dem Zweiten Weltkrieg ersetzten radioaktive Strahler mit höherer Leistung und Maximalenergie fast alle Therapieröhren. Nur für die Behandlung von oberflächlichen Hauttumoren werden gelegentlich noch Röntgenstrahler eingesetzt (Grenzstrahlen- und Weichstrahlengeräte). ⓘ

Fast gleichzeitig mit der Entwicklung von Röntgenstrahlern war die Entdeckung und technische Nutzung der natürlichen Radioaktivität einhergegangen, aufbauend auf der Entdeckung des Radiums durch Marie und Pierre Curie 1898. Die von Radium abgegebene Strahlung ist viel energiereicher als Röntgenstrahlung. Der Gammastrahlenanteil kann dabei sehr tief in den Körper eindringen. Radium lässt sich zudem industriell herstellen und konfektionieren. Die Radiumstrahler benötigen keine Stromquelle und zerfallen extrem langsam. Sie eignen sich besonders zur Brachytherapie in Körperhöhlen. Daher richteten viele Kliniken nach dem Muster des 1910 in Stockholm gegründeten Radiumhemmet Strahlentherapieeinheiten ein (Stockholmer Methode), vorzugsweise innerhalb der Gynäkologie. 1949 wurde in einem Demonstrationsfilm die an der Frauenklinik der Universität Göttingen entwickelte „Göttinger Methode“ vorgestellt, eine Kleinraumbestrahlung mit Radium im „Siemens-Körperhöhlenrohr“. Sie gilt als einer der Vorläufer des heute üblichen Afterloadings. ⓘ

1941 wurde unter Leitung von Enrico Fermi der erste Atomreaktor der Welt kritisch und hielt eine Kettenreaktion selbständig aufrecht. In diesen Reaktoren ist die Herstellung von künstlichen Radionukliden möglich, die gegenüber dem Radium geeignetere physikalische Eigenschaften haben, vor allem eine höhere Dosisleistung pro Masseeinheit. In der Teletherapie wurden die Röntgenröhren bis 1960 überall durch Strahlenkanonen mit Quellen aus radioaktivem Cobalt-60 oder Cäsium-137 ersetzt. Wegen der damit verbundenen Strahlenschutzprobleme gab es schon 1954 die ersten Versuche, elektrisch betriebene Teilchenbeschleuniger für die Therapie zu modifizieren, angefangen mit einem großen Van-de-Graaff-Beschleuniger in Berkeley, später vorwiegend mit beweglich konstruierten Betatrons. Diese Anlagen waren jedoch sehr teuer und aufwendig bei schwacher Dosisleistung, sodass die Telecurie-Geräte (sogenannte Kobaltkanonen) in den meisten Kliniken weiter genutzt wurden. Trotz strenger Strahlenschutzvorschriften für den Erwerb, die Nutzung und die Entsorgung kam es in der Vergangenheit zu folgenschweren Unfällen durch die illegale Entsorgung ausgedienter Strahlenquellen. Wegen ihrer überlegenen technischen Eigenschaften und im Hinblick auf solche Risiken ersetzten schließlich die Linearbeschleuniger, die seit ca. 1970 verfügbar waren, die Cobalt- und Cäsiumstrahler in der Routinetherapie. In Deutschland sind Anfang der 2000er Jahre die letzten Kobaltkanonen außer Betrieb gegangen. Linearbeschleuniger dürfen im Gegensatz zu den Röntgen- und Telecurieanlagen in Deutschland nur in Anwesenheit eines Medizinphysikers benutzt werden, dem auch die technische Qualitätskontrolle obliegt. Die effektiv auf den Patienten abgegebene Dosis ist sehr vielen Einflüssen und Fehlermöglichkeiten unterworfen, sodass nur durch peinlich genaue Überwachung der Maschine schwere Unfälle wie der Therac-25-Fehler 1986 in Zukunft verhindert werden können. Neue Verfahren wie die IMRT ergeben weitere Risiken, die in ihrer Komplexität und Unanschaulichkeit begründet sind. ⓘ
In der Brachytherapie wurde Radium noch lange weiterverwendet. Dabei mussten die etwa bohnengroßen Radiumpatronen von Hand eingesetzt, nach 1 bis 2 Tagen wieder entfernt und gereinigt werden. Wegen der hohen Strahlenbelastung des Personals und der Gefahr versehentlicher Kontaminationen wurden die europäischen Radiumstationen bis 1990 nach und nach durch Afterloading-Systeme ersetzt, die mit dem künstlichen und intensiv strahlenden Isotop Iridium-192 bestückt sind.



Die Medizin setzt die Strahlentherapie seit mehr als 100 Jahren zur Behandlung von Krebs ein, wobei die ersten Anfänge auf die Entdeckung der Röntgenstrahlen durch Wilhelm Röntgen im Jahr 1895 zurückgehen. Emil Grubbe aus Chicago war möglicherweise der erste amerikanische Arzt, der ab 1896 Röntgenstrahlen zur Behandlung von Krebs einsetzte. ⓘ
Der Bereich der Strahlentherapie begann sich in den frühen 1900er Jahren zu entwickeln, vor allem dank der bahnbrechenden Arbeit der Nobelpreisträgerin Marie Curie (1867-1934), die 1898 die radioaktiven Elemente Polonium und Radium entdeckte. Damit begann eine neue Ära in der medizinischen Behandlung und Forschung. Bis in die 1920er Jahre waren die Gefahren der Strahlenbelastung nicht bekannt, und es wurden kaum Schutzmaßnahmen ergriffen. Radium wurde eine große Heilkraft zugeschrieben, und die Strahlentherapie wurde bei vielen Krankheiten eingesetzt. ⓘ
Vor dem 2. Weltkrieg waren die einzigen praktischen Strahlungsquellen für die Strahlentherapie das Radium, seine "Emanation", das Radongas und die Röntgenröhre. Die externe Strahlentherapie (Teletherapie) begann um die Jahrhundertwende mit Röntgengeräten mit relativ niedriger Spannung (<150 kV). Es stellte sich heraus, dass oberflächliche Tumore zwar mit Niedervolt-Röntgenstrahlen behandelt werden konnten, dass aber eindringende Strahlen mit höherer Energie erforderlich waren, um Tumore im Inneren des Körpers zu erreichen, was höhere Spannungen erforderte. In den 1920er Jahren begann man mit Orthospannungs-Röntgenstrahlen zu arbeiten, die mit Röhrenspannungen von 200-500 kV arbeiten. Um auch die tiefsten Tumore zu erreichen, ohne die dazwischenliegende Haut und das Gewebe einer gefährlichen Strahlendosis auszusetzen, waren Strahlen mit einer Energie von 1 MV oder mehr erforderlich, die so genannte Megavolt-Strahlung. Die Erzeugung von Megavolt-Röntgenstrahlen erforderte Spannungen an der Röntgenröhre von 3 bis 5 Millionen Volt, was riesige, teure Anlagen erforderte. Megavolt-Röntgengeräte wurden erstmals in den späten 1930er Jahren gebaut, waren aber aus Kostengründen auf einige wenige Einrichtungen beschränkt. Eines der ersten, das 1937 im St. Bartholomew's Hospital in London installiert wurde und bis 1960 in Betrieb war, hatte eine 30 Fuß lange Röntgenröhre und wog 10 Tonnen. Radium erzeugte Gammastrahlen im Megavoltbereich, war aber wegen seines geringen Vorkommens in Erzen extrem selten und teuer. Im Jahr 1937 belief sich der gesamte Weltvorrat an Radium für die Strahlentherapie auf 50 Gramm, was einem Wert von 800.000 Pfund entsprach, d. h. 50 Millionen Dollar im Jahr 2005. ⓘ
Die Erfindung des Kernreaktors im Rahmen des Manhattan-Projekts während des Zweiten Weltkriegs ermöglichte die Herstellung künstlicher Radioisotope für die Strahlentherapie. Die Kobalttherapie, d. h. Teletherapiegeräte, die Gammastrahlen im Megavoltbereich nutzen, die von Kobalt-60, einem Radioisotop, das durch Bestrahlung von gewöhnlichem Kobaltmetall in einem Reaktor erzeugt wird, ausgesendet werden, revolutionierten das Gebiet zwischen den 1950er und den frühen 1980er Jahren. Kobaltgeräte waren relativ billig, robust und einfach zu bedienen, obwohl das Kobalt aufgrund seiner Halbwertszeit von 5,27 Jahren etwa alle 5 Jahre ausgetauscht werden musste. ⓘ
Medizinische Linearbeschleuniger, die seit den 1940er Jahren entwickelt wurden, begannen in den 1980er Jahren die Röntgen- und Kobaltgeräte zu ersetzen, und diese älteren Therapien sind nun rückläufig. Der erste medizinische Linearbeschleuniger wurde 1953 im Hammersmith Hospital in London eingesetzt. Linearbeschleuniger können höhere Energien erzeugen, haben kollimierte Strahlen und produzieren keine radioaktiven Abfälle mit den damit verbundenen Entsorgungsproblemen wie Radioisotopentherapien. ⓘ
Mit der Erfindung der Computertomographie (CT) durch Godfrey Hounsfield im Jahr 1971 wurde die dreidimensionale Planung möglich und führte zu einer Verlagerung von der 2-D- zur 3-D-Bestrahlung. Die CT-gestützte Planung ermöglicht es den Ärzten, die Dosisverteilung anhand von axialen tomographischen Bildern der Anatomie des Patienten genauer zu bestimmen. Das Aufkommen neuer Bildgebungstechnologien, darunter die Magnetresonanztomographie (MRT) in den 1970er Jahren und die Positronenemissionstomographie (PET) in den 1980er Jahren, hat die Strahlentherapie von der konformen 3-D-Bestrahlung zur intensitätsmodulierten Strahlentherapie (IMRT) und zur bildgesteuerten Strahlentherapie (IGRT) weiterentwickelt. Diese Fortschritte ermöglichten es den Strahlenonkologen, Tumore besser zu sehen und gezielt zu behandeln, was zu besseren Behandlungsergebnissen, mehr Organerhalt und weniger Nebenwirkungen geführt hat. ⓘ
Der Zugang zur Strahlentherapie verbessert sich zwar weltweit, doch mehr als die Hälfte der Patienten in Ländern mit niedrigem und mittlerem Einkommen hat 2017 noch immer keinen Zugang zu dieser Therapie. ⓘ
Anwendung gegen gutartige Erkrankungen
Zahlreiche chronisch-entzündliche und degenerative Erkrankungen wie Fersensporn, Tennisellbogen, Schulterschmerzen, Arthrosen der verschiedenen Gelenke, Wirbelkörperhämangiome, Induratio penis plastica und andere können strahlentherapeutisch behandelt werden. Diese sogenannte Reizbestrahlung weit unterhalb der gewebeabtötenden Dosis ist mit Ausnahme des stochastischen Risikos nebenwirkungsfrei. Die Ansprechraten liegen bei 50 bis 70 %. Die verwendeten Gesamtdosen liegen im Bereich von 1 bis 20 Gray und sind somit deutlich niedriger als die Dosen, die bei der Therapie von Krebserkrankungen (20 bis 80 Gy) verwendet werden müssen. Niedrigdosierte Strahlung reduziert die Aktivität von Leukozyten und Vorläuferzellen des Bindegewebes und mindert die Ausschüttung von Zytokinen; damit hemmt sie akute und chronische Entzündungsprozesse. Direkte Hemmung der Schmerzrezeptoren wird ebenfalls vermutet. Insbesondere Schulterschmerzen und Fersensporne sind der Strahlentherapie gut zugänglich. In Deutschland werden pro Jahr etwa 37.000 Patienten mit nicht-malignen Erkrankungen bestrahlt, mit steigender Tendenz. ⓘ
Wirkungsmechanismus
Die Wirkung der Bestrahlung beruht auf der Energieübertragung auf das durchstrahlte Gewebe in Streuprozessen. Dabei sind direkte Treffer an für das Zellwachstum wesentlichen Biomolekülen weniger bedeutsam als die Ionisierung von Wassermolekülen.
Die entstehenden freien Radikale sind hochtoxisch und reagieren chemisch mit Zellbestandteilen. Die daraus resultierenden Schäden an der Erbsubstanz der Tumorzellen, insbesondere DNA-Doppelstrangbrüche, sind für die zerstörende Wirkung hauptsächlich verantwortlich. Schäden, die die Reparaturfähigkeit der Tumorzelle überschreiten, hindern sie an der Vermehrung (Mitose) oder bringen sie sogar unmittelbar zur Apoptose. Da zur Wirkung mehrere Treffer in enger räumlicher und zeitlicher Nähe eintreten müssen, ist die Dosis-Wirkungs-Beziehung einer beliebigen Gewebsreaktion immer sigmoid (S-förmig) mit zuerst langsamem, dann schnellerem Anstieg und zuletzt Sättigung. Die Normalgewebe zeigen etwas geringere Wirkung als der Tumor, das heißt ihre S-Kurve liegt im höheren Dosisbereich. Die optimale Strahlendosis erreicht im Durchschnitt >90 % Tumorvernichtung bei <5 % schweren Nebenwirkungen. ⓘ
Radiochemotherapie
Strahlentherapie und Chemotherapie verstärken sich gegenseitig in der Wirkung. Viele potentiell heilbare Tumoren bei Patienten in gutem Allgemeinzustand werden deshalb mit beiden Verfahren simultan (gleichzeitig) oder sequentiell behandelt, was als Radiochemotherapie bezeichnet wird. Für Lungenkrebs, Darmkrebs, Gebärmutterhalskrebs und Tumoren der Halsregion wurde nachgewiesen, dass die simultane Radiochemotherapie anderen Therapievarianten überlegen ist. Wichtige Zytostatika für den Strahlentherapeuten sind 5-Fluoruracil (5-FU) und Cisplatin. Allerdings sind die kombinierten Schemata auch mit stärkeren Nebenwirkungen belastet. ⓘ
Substanzen, die die Resistenz der Normalgewebe erhöhen sollen, nennt man Radioprotektoren. Amifostin ist der erste und bisher einzige zugelassene Radioprotektor. ⓘ
Hyperthermie
Schlecht durchblutete, sauerstoffarme Tumoren sind meist strahlenresistent. Umgekehrt kann man beobachten, dass solche Gewebe gegenüber therapeutischer Überwärmung besonders empfindlich sind. Die Kombination der Strahlentherapie mit Hyperthermie hat also theoretische Vorteile. Kleinere Studien bestätigen bessere Heilungschancen bei verschiedenen Tumoren, zum Beispiel schwarzem Hautkrebs, Sarkomen, und rezidiviertem Gebärmutterhalskrebs. Die Daten sind jedoch noch unsicher, auch wegen der unübersichtlichen Vielfalt von Hyperthermietechniken, sodass die Methode noch keine allgemeine Anerkennung gefunden hat. ⓘ
Teletherapie
Die Strahlentherapie kennt Methoden zur Teletherapie (von griechisch tele ‚fern‘), wobei die Strahlung von außen auf den Körper des Patienten einwirkt, und die Brachytherapie (von griechisch brachys ‚nah‘, ‚kurz‘), bei der die Strahlenquelle sich im oder direkt am Körper befindet. ⓘ
Bei der Teletherapie können die Zielvolumina in einer Tiefe von mehreren 10 Zentimetern liegen. Die verwendete ionisierende Strahlung muss daher von hohem Durchdringungsvermögen sein und wird normalerweise in Beschleunigern erzeugt, in denen geladene Teilchen (beispielsweise Elektronen, Protonen oder Kohlenstoff-Ionen) auf Energien von 2 MeV bis zu mehreren 100 MeV gebracht werden. Die geladenen Teilchen können, wie in der Protonen- und Ionentherapie, direkt für die Bestrahlung genutzt werden. Für die Erzeugung durchdringender Photonenstrahlung müssen die hochenergetischen Elektronen in Röntgenstrahlung umgewandelt werden. Dazu wird der Elektronenstrahl auf eine gekühlte Metallplatte geschossen, üblicherweise aus Wolfram, und damit Bremsstrahlung ausgelöst. ⓘ
Am gebräuchlichsten sind kompakte Elektronen-Linearbeschleuniger, die auf einen Tragarm montiert, um den Patienten gedreht werden können. Sie können Elektronen- als auch harte Röntgenstrahlung mit hoher Energie bis 23 MeV bereitstellen. Der Grund für den Einsatz von technisch aufwändigeren Linearbeschleunigern liegt in dem Umstand, dass herkömmliche Röntgenröhren technisch bedingt nur Röntgenstrahlung mit Energien bis zu einigen 100 keV erzeugen können. ⓘ
Elektronen haben fast die gleiche biologische Wirksamkeit wie die Photonen der Röntgenstrahlung, jedoch eine andere Tiefendosisverteilung im Gewebe. Die im Gewebe deponierte Dosis der harten Röntgenstrahlung nähert sich mit zunehmender Tiefe asymptotisch der Null. Der Verlauf folgt einer komplexen Funktion, welche die exponentielle Schwächung aber auch Abstands- und Streuterme enthält. Geladene Teilchen, wie Elektronen haben dagegen aufgrund ihrer elektrischen Ladung eine begrenzte mittlere Reichweite. Elektronenstrahlen eignen sich daher für oberflächliche Zielvolumina, die vor Risikoorganen liegen. ⓘ
Das Dosismaximum von harter Röntgen- oder Elektronenstrahlung liegt nicht auf der Hautoberfläche. Seine Tiefe ist energieabhängig und kann von einige Millimeter bis mehreren Zentimetern betragen. Die Ursache dieses Dosisaufbaus ist, dass der eigentliche Dosisbeitrag überwiegend durch Sekundärelektronen stattfindet, die erst im durchstrahlten Material ausgelöst werden. So wird die Haut besser geschützt als bei Strahlung geringerer Energie. Ist dies nicht erwünscht, etwa bei der Behandlung eines Hauttumors, wird eine Schicht aus gewebeäquivalentem Material (Bolus) auf die Haut aufgelegt und in diesem Material die Sekundäremission ausgelöst. ⓘ
Für die einzelnen therapeutischen Indikationen kommt der Wahl der richtigen Strahlenart und Energie eine wichtige Bedeutung zu. ⓘ
CT-gestützte Planung

Eine wesentliche Voraussetzung für die erfolgreiche Strahlentherapie ist die hinreichende Dosisversorgung der Tumormasse bei möglichst geringer Belastung des umgebenden Normalgewebes. Früher wurden die Einstrahlrichtungen und Feldgrenzen nach klinischer Erfahrung mithilfe von Röntgenbildern direkt am Bestrahlungsgerät oder einem geometrisch baugleichen Therapiesimulator festgelegt. Heute ist die Grundlage der computergestützten Bestrahlungsplanung eine Computertomographie in Bestrahlungshaltung, gelegentlich nach Bildfusion mit MR- oder PET-Daten. Daraus wird ein dreidimensionales Dichtemodell des Patienten mit der enthaltenen Bestrahlungsregion erstellt. Die Tumormasse, die davon abgeleiteten Zielvolumina sowie die Risikoorgane werden meist manuell oder neuerdings auch halbautomatisch in Verantwortung des Radio-Onkologen segmentiert. ⓘ
Anschließend wird die Strahlenart und geometrische Anordnung der Einstrahlrichtungen sowie die optimale Bestrahlungstechnik gewählt, und anhand eines mathematischen Modells des Bestrahlungsgerätes ein individueller Bestrahlungsplan erstellt. Die Strahleigenschaften des Bestrahlungsgerätes sind hinreichend parametrisiert und dem System aufgrund von aufwendigen Messreihen bekannt. Zur Berechnung der erwarteten Dosisverteilung einer bestimmten Feldanordnung dienen Summations- und Nadelstrahl-Algorithmen, Superpositions- und Faltungsalgorithmen oder Monte-Carlo-Simulationen. Für den Ansatz modulierter Bestrahlungstechniken können moderne Planungssysteme aus einer angestrebten Dosisverteilung mithilfe einer Kostenfunktion mögliche Feldanordnungen und teilweise winkelabhängige Fluenzverteilungen berechnen (inverse Planung). ⓘ
Die resultierende dreidimensionale Dosisverteilung wird in Bezug auf die Dosisversorgung in der Tumorregion und Schonung der benachbarten Risikoorgane beurteilt. ⓘ
Simulation, Verifikation, IGRT
Der in der Verantwortung des Medizinphysikers berechnete und vom Arzt ausgewählte Bestrahlungsplan wird auf den Patienten übertragen. Dazu muss der geometrische Bezugspunkt des Bestrahlungsplans an der anatomisch richtigen Stelle platziert werden. Dies geschieht entweder an einer dem Bestrahlungsgerät ähnlich dimensionierten Röntgendurchleuchtungsanlage (Therapiesimulator), an einem speziell ausgerüsteten CT-Gerät oder direkt am Bestrahlungsgerät, das zu diesem Zweck mit einer Einrichtung zur Bildgebung ausgestattet sein muss. ⓘ

Bei der definitiven Bestrahlung werden die Lagerung des Patienten und der geometrische Bezugspunkt aus der Bestrahlungsplanung mithilfe von raumfesten Laserlinien und entsprechenden Markierungen auf dem Patienten millimetergenau reproduziert. Bei der ersten Bestrahlungssitzung wird die Einstellungsgenauigkeit mit einem am Bestrahlungsgerät vorhandenen Bildgebungsverfahren nochmals überprüft, indem ein quantitativer Vergleich mit der virtuellen Referenzbildgebung aus der Bestrahlungsplanung durchgeführt wird. So kann die Position des bestrahlten Zielvolumens selbst auf dem Bestrahlungstisch nochmals überprüft und nötigenfalls korrigiert werden (sog. image-guided radiotherapy, IGRT). Mit der „harten“ Therapiestrahlung lassen sich allerdings nur relativ kontrastarme Bilder erzeugen. Darum ist in manchen Beschleunigern zusätzlich ein diagnostisches Röntgenaufnahmesystem integriert, mit der auch das Weichteilgewebe der Umgebung in der Deutlichkeit eines Röntgenbilds dargestellt werden kann. Moderne Geräte können auch Schnittbilder erzeugen, die sich direkt mit den CT-Bildern der Simulation vergleichen lassen. Ein anderes Verfahren zur Positionskontrolle beruht auf der optischen dreidimensionalen Oberflächenabtastung. ⓘ
Neben der Überprüfung des geometrischen Bezugspunktes im Patienten kommt der Verifikation der abgestrahlten Dosisverteilung eines komplexen Bestrahlungsplans eine wichtige Bedeutung zu. Für einfache konformale Techniken wird die Bestrahlungsdauer pro Einstrahlrichtung nachgerechnet. Für modulierte Ansätze wird die Dosis- oder Fluenzverteilung meist am Bestrahlungsgerät messtechnisch bestimmt. ⓘ
Konformale Bestrahlungstechnik
Standardverfahren der Teletherapie ist heute die 3-dimensional konformale Strahlentherapie, bei dem die zu behandelnde Körperregion in den Überschneidungsbereich der Achsen mehrerer Strahlen platziert wird, die aus unterschiedlichen Richtungen einwirken (Isozentrum), und durch individuell geformte Bleiblenden oder Anpassung der beschleunigerseitig vorhandenen Blenden des Multileafkollimators (MLC) der Zielkontur angepasst sind. Die Felder können noch mit Keilfiltern moduliert werden, um unterschiedliche durchstrahlte Gewebsdicken auszugleichen. Wenn die Einstrahlrichtungen aller Teilfelder auf einer gemeinsamen Ebene liegen (typischerweise eine Schnittebene quer zur Patientenlängsachse), spricht man von koplanarer, sonst von non-koplanarer Planung. Moderne Behandlungspläne nutzen mehrere Volumendefinitionen (Zielvolumen erster und zweiter Ordnung), die unterschiedlich intensiv bestrahlt werden. Diese Techniken sind international genormt, zum Beispiel im ICRU-Report 50. ⓘ
Partikeltherapie

Im Hinblick auf Schonung des umliegenden Gewebes ergibt eine Bestrahlung mit Protonen oder noch schwereren Teilchen einen im Vergleich zu Photonen oft günstigeren Tiefendosis-Verlauf. Anlagen zur Bestrahlung mit Protonen, Neutronen sowie Schwerionen sind in Betrieb. Leider sind die Erwerbs- und Betriebskosten solcher Anlagen sehr viel höher als bei konventionellen Elektronen-Linearbeschleunigern, bei denen der Elektronenstrahl oder die mit ihm erzeugte Röntgenstrahlung verwendet wird. ⓘ
Anlagen mit Neutronen- und Protonenquellen zur Partikeltherapie sind in einigen großen Forschungszentren verfügbar, in Villigen (Schweiz) und in Deutschland in Berlin (Helmholtz-Zentrum Berlin für Materialien und Energie, ehemals Hahn-Meitner-Institut, nur Augenbestrahlung). Von März 2009 bis Ende 2019 gab es eine klinische Einrichtung zur Protonenbestrahlung, das Rinecker Proton Therapy Center (RPTC), in München, mittlerweile insolvent. In Essen wurden seit Mai 2013 rund 1.000 Patienten am Westdeutschen Protonentherapiezentrum Essen (WPE) behandelt. Im April 2014 wurde das WPE vollständig durch das Universitätsklinikum Essen übernommen. Seit dem Frühjahr 2016 sind alle 4 Behandlungsräume in Betrieb. Drei Räume sind mit sogenannten Gantries ausgestattet, bei denen die Strahlführung um 360 Grad gedreht werden kann, der vierte Behandlungsraum ist mit einer horizontalen Strahlführung (Fixed-Beam-Line) und einem Augentherapieplatz ausgerüstet. Hier können Tumoren mit der „Pencil-Beam-Scanning“-Technologie bekämpft werden. Zukünftig wollen die Ärzte dort bis zu 1.000 Patienten pro Jahr behandeln. ⓘ
Anlagen zur Schwerionentherapie gibt es in drei Zentren in Japan (Chiba, Gunda und Kyōto). In Deutschland waren im Rahmen eines Pilotprojektes von 1997 bis 2008 Patienten bei der GSI in Darmstadt behandelt worden. In der Nachfolge ging das Heidelberger Ionenstrahl-Therapiezentrum (HIT) am Universitätsklinikum Heidelberg 2009 in Betrieb. Dort können Patienten sowohl mit Protonen als auch Kohlenstoffionen in der Rasterscanning-Technik behandelt werden. In Kiel und Marburg waren Zentren für Partikeltherapie mit Protonen und Kohlenstoffionen im Bau. Das Zentrum in Kiel sollte seinen Betrieb 2012 aufnehmen. Die Rhön-Klinikum AG als Betreiberin des Universitätsklinikums Gießen/Marburg und das Uniklinikum Kiel hatten sich 2011 aus dem Aufbau und Betrieb von Ionenstrahl-Therapieanlagen verabschiedet. Im September 2014 einigten sich das Universitätsklinikum Heidelberg mit dem Land Hessen, der Rhön Klinikum AG, den Universitäten Marburg und Heidelberg, dem Universitätsklinikum Marburg sowie der Siemens AG vertraglich schließlich doch auf die Inbetriebnahme der Partikeltherapieanlage am Standort Marburg. Am Marburger Ionenstrahl-Therapiezentrum (MIT) wurden am 27. Oktober 2015 die ersten beiden Patienten mit Protonenstrahlen behandelt. In Österreich sind am MedAustron seit 2019 auch Kohlenstoffionentherapien möglich. ⓘ
Schwere elektrisch geladene Teilchen, d. h. Schwerionen und Protonen, zeigen im Vergleich zur konventionell eingesetzten Photonenstrahlung eine viel dichtere Energieabgabe an das durchstrahlte Gewebe (Linearer Energietransfer LET), was als Hoch-LET-Effekt bezeichnet wird. Infolgedessen sind die verursachten Schäden an der DNA gravierender, ihre Reparatur schwieriger für die Zelle und der therapeutische Effekt ist größer. Hoch-LET-Strahlung hat noch weitere biologische Vorteile: Sie wirkt auch bei schlecht durchbluteten, langsam wachsenden Tumoren, die sich gegenüber konventioneller Bestrahlung als sehr resistent erweisen. Dieser Effekt ist aber bei Schwerionen lokal begrenzt und kann dem Tumor angepasst werden, während er sich bei Neutronen auf der gesamten Länge der Teilchenbahn zeigt, also unerwünschterweise auch das vor dem Tumor liegende gesunde Gewebe betrifft. Bei Neutronen wird die Strahlbegrenzung außerdem mit wachsender Tiefe immer stärker verwischt, und es kommt zu einem exponentiellen Abfall der Strahlendosis. Aufgrund dieses Tiefendosisverlaufs ist die Dosis im gesunden Gewebe vor dem Tumor höher als im Tumor selbst. Nach Neutronenstrahlung wurden erhöhte Nebenwirkungsraten beschrieben. ⓘ
Schwerionen und Protonen haben – im Gegensatz zu Neutronen – eine definierte, scharf begrenzte Reichweite, so dass Gewebe hinter dem zu bestrahlenden Tumor vollständig geschont werden kann. Sie geben ihre Energie an die Materie zunächst nur geringfügig und erst nach fast vollständiger Abbremsung konzentriert ab (sogenannter Bragg-Peak); dies erlaubt es, durch geeignete Wahl der Ionenenergie auch vor dem Tumor gelegenes Gewebe zu schonen (siehe auch Teilchenstrahlung). Protonen- und Schwerionenstrahlung ist bei Tumoren indiziert, bei denen mit der konventionellen Strahlentherapie keine zufriedenstellenden Erfolge erzielt werden. Derzeit wird in klinischen Studien untersucht, welche Krebspatienten von dieser Therapie profitieren. Eine Protonenbestrahlung ist bei kompliziert lokalisierten, also nahe strahlensensiblem Normalgewebe gelegenen Tumoren indiziert. Der Einsatz von Schwerionen bietet sich an, wenn der Tumor darüber hinaus gegenüber konventioneller Strahlung vergleichsweise resistent ist. Schwerionen vereinen also die Vorteile der höheren biologischen Effektivität und der größeren physikalische Selektivität bei gleichzeitig geringer Nebenwirkungsrate. ⓘ
Eine Protonen- und Schwerionentherapie ist zurzeit ausgewählten Krebserkrankungen vorbehalten, darunter beispielsweise Chordome und Chondrosarkome der Schädelbasis und des Beckens, (adenoidzystische) Speicheldrüsenkarzinome, Prostatakarzinome u. a. ⓘ
Brachytherapie
Moderne Verfahren der Brachytherapie umfassen Afterloadingverfahren und Implantationen. Afterloading (eng. für „Nachladen“) nennt man ein Verfahren, bei dem eine kleine radioaktive Strahlenquelle (Ir-192) ferngesteuert in eine Körperöffnung verbracht und nach vorausberechneter Zeit wieder entfernt wird (Dekorporation). Diese Methode erlaubt einerseits die direkte Bestrahlung zum Beispiel der Gebärmutter und andererseits bestmöglichen Strahlenschutz für das behandelnde Personal. Gegenüber den älteren Radiumstrahlern hat Iridium-192 allerdings den strahlenbiologischen Nachteil der hohen Dosisleistung, die nur begrenzt durch Fraktionieren der Bestrahlung ausgeglichen werden kann. Der Dosisabstand zwischen erwünschten und unerwünschten Effekten ist kleiner als beim Radium. Afterloading ist besonders für weibliche Unterleibstumoren geeignet. Es gibt zahlreiche Trägersysteme für andere Zielorgane wie etwa die Luft- und Speiseröhren; auch Hohlnadeln zum Spicken solider Gewebe (interstitielles Afterloading) sind verfügbar. Afterloading-Therapie wird in Strahlenschutzbauwerken ähnlich denen für die Teletherapie durchgeführt. Enge Zusammenarbeit mit den Gynäkologen, Internisten und Chirurgen ist zum Erfolg der handwerklich komplizierten Methode unabdingbar. ⓘ
Bei den Implantationsverfahren werden kleine, gekapselte Strahlungsquellen (eng. seeds) mit kurzer Halbwertszeit in den Körper verbracht und verbleiben dort dauerhaft, während ihre Aktivität abklingt. Eine typische Anwendung sind Seed-Implantationen der Prostata mit Iod-125. I-125 zerfällt mit einer Halbwertszeit von 59,4 Tagen durch Elektroneneinfang zu Tellur-125. Dabei werden Gammastrahlen einer Energie von 23 bis 27 KeV frei, die überwiegend in nächster Nähe der Seeds absorbiert werden und an der Körperoberfläche kaum noch messbar sind. Es ist daher kein spezieller Operationssaal und keine Quarantäne erforderlich. ⓘ
Auch die Radiosynoviorthese ist eine Form der Brachytherapie (sehr geringer Abstand zwischen Strahlenquelle und Zielgewebe). ⓘ
Sachaufklärung gegen die Angst
Der nach wie vor bestehenden Angst vor der Strahlentherapie setzt die Deutsche Krebshilfe Sachaufklärung mit der kostenfreien Informationsreihe Die Blauen Ratgeber entgegen. Dazu gehört ferner die erste DVD Strahlentherapie. Der Patienten-Informationsfilm aus der Reihe „Die blaue DVD“ wird von der Deutschen Krebshilfe kostenlos abgegeben und klärt auch darüber auf, dass die Strahlentherapie ein Standard in der modernen Krebsbehandlung ist. ⓘ
Außerdem hält der Krebsinformationsdienst (KID) des Deutschen Krebsforschungszentrums (DKFZ) auf seiner Website, telefonisch oder via E-Mail zahlreiche Informationen rund um das Thema Krebserkrankungen und -therapien bereit, darunter auch ausführliche Informationen zum Thema „Strahlentherapie und Nuklearmedizin“. ⓘ
Nebenwirkungen der Strahlenbehandlung
Frühreaktionen am Normalgewebe
Einige Nebenwirkungen (Frühreaktionen) treten in Abhängigkeit von der Dosis, Eindringtiefe und Anzahl der applizierten Einzeldosen auf: Hautrötungen im Bestrahlungsfeld und Schleimhautentzündungen im Mund-Rachen-Bereich oder der Speiseröhre, wenn die Kopf-Hals-Region bestrahlt wird. Völlegefühl, Übelkeit oder Durchfälle sowie Blasenbeschwerden treten bei Bestrahlungen im Bauchbereich auf. Mit Haarausfall ist nur zu rechnen, wenn der Kopf bestrahlt wird. ⓘ
Nebenreaktionen sind im Allgemeinen bezogen auf sogenannte Risikoorgane. Jedes Risikoorgan hat seine eigene Toleranzdosis (in Gray), ab der Nebenwirkungen zu erwarten sind. Diese Toleranzdosen dürfen nicht überschritten werden. Diese Toleranzdosen ergeben sich aus der Strahlensensibilität des Gewebes, sowie dessen Regenerationsfähigkeit, und ob das gesamte Organ oder nur ein Teil bestrahlt wird. Seriell aufgebaute Organe wie der Dünndarm sind besonders kritisch, weil der Ausfall eines kleinen Teilsegments die Funktion des gesamten Organs gefährdet. Äußerst sensibel sind auch Gewebe mit streng hierarchischem Aufbau, die sich beständig aus einer kleinen Population teilungsfähiger Stammzellen regenerieren, beispielsweise Schleimhaut oder Knochenmark. Die Frühschäden werden nach der weltweit gültigen CTC-Klassifizierung (common toxicity criteria) quantifiziert. ⓘ
Spätreaktionen
Spätreaktionen nach mehr als drei Monaten beruhen auf Gefäßverengungen und Fibrosierung (Narbenbildung) im Bindegewebe. Häufig sind Verfärbungen der Haut, Verhärtungen im Unterhautfettgewebe, Mundtrockenheit (Xerostomie) durch Schädigung der Speicheldrüsen, Geschmacksverlust, Knochen- und Zahnschäden, Lungenfibrose, und andere. Bei Bestrahlungen im Beckenbereich ist mit Infertilität zu rechnen. Spätfolgen werden in die Schweregrade 0-5 der LENT-SOMA-Klassifizierung (late effects on normal tissues, in subjective, objective, management and analytic categories) eingeordnet. Zur Verminderung von Strahlenschäden an den Mundschleimhäuten können Strahlenschutzschienen eingesetzt werden. ⓘ
Das Risiko einer koronaren Herzkrankheit ist nach einer Bestrahlung im Rahmen der Therapie eines Brustkrebses deutlich erhöht, abhängig von der auf das Herz einwirkenden genäherten Organ-Gesamtdosis um etwa 7,4 % pro Gray. Das Risiko steigt beginnend nach fünf Jahren bis über zwanzig Jahre kontinuierlich an, ohne dass ein Schwellenwert besteht und unabhängig von weiteren kardiologischen Risikofaktoren. ⓘ
Kumulative Folgen
Während die frühen Strahlenreaktionen sich vollständig zurückbilden, bleiben die Spätreaktionen lebenslang erhalten. Vorbestrahlte Organe sind sehr empfindlich und neigen bei weiteren Dosiseinträgen zu schweren Nebenwirkungen bis hin zur Strahlennekrose beziehungsweise im Fall des Skelettsystems zur Osteoradionekrose. Strahlentherapeutische Faustregeln ermöglichen einige Jahre nach einer Behandlung eine Wiederholung mit reduzierter Dosis. ⓘ
Stochastische Strahlenschäden
Stochastische Strahlenrisiken treten nicht zwangsläufig auf und haben keine Dosis-Wirkungsbeziehung, sondern eine dosisabhängige Eintrittswahrscheinlichkeit. Im Gegensatz zu den nicht-stochastischen Nebenwirkungen gibt es keinen unteren Schwellenwert. Stochastische Risiken sind die Induktion bösartiger Tumoren, und die Keimzellschädigung mit der Gefahr von Missbildungen in den kommenden Generationen. Naturgemäß sind diese Risiken in hohem Maß alters- und zustandsabhängig. Sie sind in den Veröffentlichungen der ICRP und UNSCEAR tabelliert. Die Krebsinduktion innerhalb von 10 Jahren nach einer Strahlentherapie wird auf bis zu 2 % geschätzt (je nach Region und Volumen); dabei muss berücksichtigt werden, dass auch Chemotherapien karzinogene Potenz besitzen und dass die Krebserkrankung selbst das statistische Risiko für weitere Krebserkrankungen erhöht. Das Risiko für eine Keimbahnschädigung liegt in der ersten Kindgeneration bei ca. 1,4 %, bei 0,7 % in der zweiten, und kumulativ bei 0,7 % in allen weiteren Generationen. Hier sind synergistische mutagene Wirkungen der Zytostatika anzunehmen. Männern wird empfohlen, im ersten Jahr nach einer Strahlentherapie auf die Zeugung zu verzichten. ⓘ
Facharzt für Strahlentherapie
Infolge der technischen und prozeduralen Weiterentwicklung im Gebiet der Strahlentherapie wurde sie aus dem Gebiet der Radiologie ausgegliedert und ein neuer Facharzt geschaffen, unter Bestandschutz für die bereits tätigen Ärzte für Radiologie. Die Muster-Weiterbildungsordnung der deutschen Bundesärztekammer dient den rechtsverbindlichen Länderregelungen als Vorlage. Die aktuelle MWBO (zuletzt revidiert 2021) fordert für die Anerkennung als Facharzt für Strahlentherapie eine fünfjährige Weiterbildungszeit in gemäß § 5 zur Weiterbildung ermächtigten Abteilungen, von der bis zu 12 Monate in einem beliebigen anderen Gebiet erfolgen können. Früher war ein Jahr in der diagnostischen Radiologie vorgeschrieben; dies ist in der vorigen MWBO von 2003 immer noch auf freiwilliger Basis anrechenbar. Die reine Zeit in der Strahlentherapie beträgt also 3 bis 4 Jahre. ⓘ
Am 31. Dezember 2008 waren in Deutschland 1054 Strahlentherapeuten registriert, von denen 260 niedergelassen waren. 121 übten keine ärztliche Tätigkeit aus. Die DEGRO (Deutsche Gesellschaft für Radioonkologie) bildet ihre nationale Fachgesellschaft. Einschlägige Normierungen und Forschungen werden von der Arbeitsgemeinschaft für Radioonkologie in der DKG organisiert. Internationale Fachgesellschaften der Strahlentherapeuten sind die ESTRO und die EORTC. ⓘ
Niedergelassene Strahlentherapeuten gehören zu den Spitzenverdienern unter den Fachärzten. ⓘ
Ökonomische Aspekte der Humanen Strahlentherapie
Die reinen Gerätekosten eines Linearbeschleunigers bewegen sich heute im niedrigen einstelligen Millionenbereich, nicht eingerechnet sind dabei jedoch stets erforderliche bauliche Adaptionen. ⓘ
Laut Branchenschätzungen wächst der Strahlentherapie-Markt jährlich um etwa sechs bis zehn Prozent. 2021 kaufte etwa der Medizintechnikhersteller Siemens Healthineers den US-Konkurrenten Varian für rund 14 Milliarden Euro: Varian ist auf Strahlentherapieanwendungen spezialisiert. ⓘ
Beim Lungenkrebs ging man in Deutschland 2015 von durchschnittlichen Kosten für die Strahlentherapie, falls angewandt, von etwa 26.000 Euro (Operation, falls erforderlich: 20.000 Euro) aus. ⓘ
Strahlentherapie in der Tiermedizin
In der Veterinärmedizin kann die Strahlentherapie ebenso eingesetzt werden wie beim Menschen, dennoch spielt sie in Europa bislang eine eher untergeordnete Rolle. Grund ist vor allem die mangelnde Verfügbarkeit entsprechender Einrichtungen. In Deutschland gibt es derzeit fünf, in der Schweiz zwei veterinärmedizinische Zentren, die Strahlentherapie anbieten. Die veterinärmedizinische Nutzung humanmedizinischer Zentren für Strahlentherapie ist durch deren hohen Auslastungsgrad, vor allem aber aufgrund hygienischer Bedenken weitgehend auf Wissenschaft und Forschung limitiert. Ein weiterer Aspekt sind die damit für den Tierbesitzer verbundenen Kosten, die mit der begrenzten Überlebenszeit abgewogen werden müssen. Zudem müssen die Patienten in eine Kurzzeitnarkose gelegt werden, um eine einwandfreie Positionierung zu gewährleisten. Kurative (heilende) und palliative (lindernde) Tumorbestrahlungen finden daher zumeist dort Einsatz, wo eine chirurgische Tumorresektion aus kosmetischen und anatomischen Gründen nur schwierig ist, wie beispielsweise am Kopf und den Gliedmaßen. Darüber hinaus findet auch die Radiojodtherapie Einsatz, vor allem bei der Schilddrüsenüberfunktion der Katzen. ⓘ
Die häufigste Indikation sind bösartige Hauttumoren wie Karzinome, Weichteilsarkome und Mastzelltumoren. Hier wird die Strahlentherapie vor allem im Anschluss an eine chirurgische Entfernung zur Vermeidung von Rezidiven durchgeführt. Aufgrund der kosmetisch-chirurgischen Limitierung werden auch bei Tumoren der Maul- und Nasenhöhle wie Plattenepithelkarzinome, maligne Melanome, Fibrosarkome und Zahnfleischgeschwulste (akanthomatöse Epuliden) Bestrahlungen durchgeführt. Bei Tumoren im Zentralnervensystem (Gliome, Meningiome und Adenome der Hypophyse) gilt die Strahlentherapie in der Veterinärmedizin als Therapie der Wahl. Bei Osteosarkomen der Gliedmaßen wird dagegen eine Amputation mit anschließender Chemotherapie bevorzugt, die Strahlentherapie kann hier palliativ angewendet werden, wenn der Besitzer des Tieres eine Amputation ablehnt. Maligne Lymphome sind meistens weit im Tier verstreut und Ganzkörperbestrahlungen sind kaum vertretbar, so dass hier allenfalls einzelne Herde bestrahlt werden, in der Regel mit einer Chemotherapie kombiniert. ⓘ
