Prostata
| Prostata ⓘ | |
|---|---|
 | |
| Details | |
| Vorläufer | Endodermische Ausstülpungen der Harnröhre |
| Arterie | Arteria pudendalis interna, Arteria vesicalis inferior und Arteria rectalis media |
| Vene | Venengeflecht der Prostata, Pudendusgeflecht, Vesikalgeflecht, Vena iliaca interna |
| Nerven | Plexus hypogastricus inferior |
| Lymphe | Lymphknoten des inneren Darms |
| Bezeichnungen | |
| Lateinisch | Prostata |
| Anatomische Terminologie (Bearbeiten auf Wikidata) | |
Die Prostata ist sowohl eine akzessorische Drüse des männlichen Fortpflanzungssystems als auch ein muskelbetriebener mechanischer Schalter zwischen Urinieren und Ejakulation. Sie ist nur bei einigen Säugetieren zu finden. Sie unterscheidet sich von Art zu Art in anatomischer, chemischer und physiologischer Hinsicht. Anatomisch gesehen befindet sich die Prostata unterhalb der Harnblase und wird von der Harnröhre durchquert. In der groben Anatomie wird sie als aus Lappen bestehend und in der Mikroanatomie als Zone beschrieben. Sie ist von einer elastischen, fibromuskulären Kapsel umgeben und enthält sowohl Drüsen- als auch Bindegewebe. ⓘ
Die Prostatadrüsen produzieren und enthalten Flüssigkeit, die Teil des Samens ist, der Substanz, die bei der Ejakulation als Teil der männlichen sexuellen Reaktion ausgestoßen wird. Diese Prostataflüssigkeit ist leicht alkalisch und sieht milchig oder weiß aus. Die Alkalität der Samenflüssigkeit trägt dazu bei, den Säuregehalt des Vaginaltrakts zu neutralisieren und die Lebensdauer der Spermien zu verlängern. Die Prostataflüssigkeit wird im ersten Teil des Ejakulats zusammen mit den meisten Spermien ausgestoßen, was auf die Wirkung des glatten Muskelgewebes in der Prostata zurückzuführen ist. Im Vergleich zu den wenigen Spermien, die hauptsächlich mit der Samenblasenflüssigkeit ausgestoßen werden, haben die Spermien in der Prostataflüssigkeit eine bessere Beweglichkeit, eine längere Überlebensdauer und einen besseren Schutz des genetischen Materials. ⓘ
Zu den Störungen der Prostata gehören Vergrößerung, Entzündung, Infektion und Krebs. Das Wort Prostata stammt aus dem Altgriechischen προστάτης, prostátēs, und bedeutet "einer, der vor einem steht", "Beschützer", "Wächter", wobei der Begriff ursprünglich für die Samenblasen verwendet wurde. ⓘ


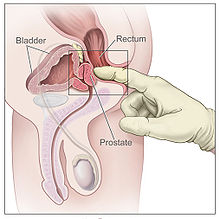
Die Prostata (von altgriechisch προστάτης prostátēs ‚Vorsteher‘, ‚Vordermann‘) oder Vorsteherdrüse ist bei allen männlichen Säugetieren (einschließlich des Menschen) zum einen eine akzessorische Geschlechtsdrüse zur Herstellung eines Teils der Spermaflüssigkeit und zum anderen ein Muskelkomplex zur Kanalumschaltung zwischen Blasenleerung und Ejakulation. Sie liegt beim Menschen unterhalb (bei Tieren entsprechend hinter) der Harnblase und umkleidet den Anfangsteil der Harnröhre (Urethra) bis zum Beckenboden. Sie gleicht beim Mann in Größe und Form einer Kastanie. An die Rückseite der Prostata grenzt der Mastdarm (Rektum). Deshalb kann sie vom Enddarm aus mit den Fingern ertastet und beurteilt sowie in sexuellem Kontext auf diesem Weg durch Prostatamassage stimuliert werden. ⓘ
Aufbau
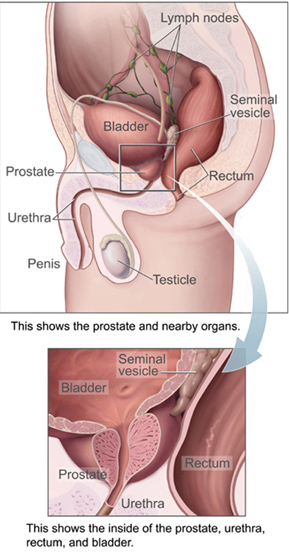
Die Prostata ist eine Drüse des männlichen Fortpflanzungssystems. Bei Erwachsenen hat sie etwa die Größe einer Walnuss und ein durchschnittliches Gewicht von etwa 11 Gramm, das normalerweise zwischen 7 und 16 Gramm liegt. Die Prostata befindet sich im Nierenbecken. Sie befindet sich unterhalb der Harnblase und umschließt die Harnröhre. Der Teil der Harnröhre, der durch die Prostata verläuft, wird als prostatische Harnröhre bezeichnet, die sich mit den beiden Samenleitern vereinigt. Die Prostata ist von einer Oberfläche bedeckt, die Prostatakapsel oder Prostatafaszie genannt wird. ⓘ
Die innere Struktur der Prostata wurde sowohl mit Lappen als auch mit Zonen beschrieben. Aufgrund der unterschiedlichen Beschreibungen und Definitionen der Lappen wird überwiegend die Zoneneinteilung verwendet. ⓘ
Die Prostata wurde als aus drei oder vier Zonen bestehend beschrieben. Die Zonen sind typischerweise in der Histologie oder in der medizinischen Bildgebung, wie Ultraschall oder MRT, zu erkennen. Die Zonen sind:
| Name | Anteil der erwachsenen Drüse | Beschreibung ⓘ |
| Periphere Zone (PZ) | 70% | Der hintere Teil der Drüse, der die distale Harnröhre umgibt und unter der Kapsel liegt. Etwa 70-80 % der Prostatakarzinome haben ihren Ursprung in dieser Zone der Drüse. |
| Zentrale Zone (CZ) | 20% | Diese Zone umgibt die Ejakulationskanäle. Auf die zentrale Zone entfallen etwa 2,5 % der Prostatakarzinome; diese Krebsarten sind tendenziell aggressiver und dringen eher in die Samenblasen ein. |
| Übergangszone (TZ) | 5% | Die Übergangszone umgibt die proximale Harnröhre. ~Etwa 10-20 % der Prostatakarzinome haben ihren Ursprung in dieser Zone. Es handelt sich um den Bereich der Prostata, der im Laufe des Lebens wächst und die Krankheit der gutartigen Prostatavergrößerung verursacht. |
| Anteriore fibrös-muskuläre Zone (oder Stroma) | NICHT ZUTREFFEND | Dieser Bereich, der nicht immer als Zone angesehen wird, enthält in der Regel keine Drüsenbestandteile und besteht, wie der Name schon sagt, nur aus Muskel- und Fasergewebe. |
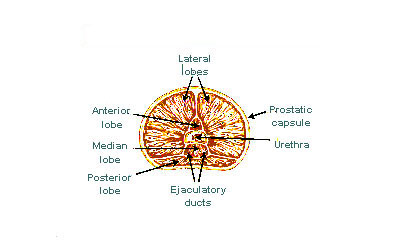
Die "Lappen"-Klassifikation beschreibt Lappen, die zwar ursprünglich im Fötus definiert wurden, aber auch in der groben Anatomie sichtbar sind, einschließlich der Sektion und bei endoskopischer Betrachtung. Die fünf Lappen sind der vordere Lappen oder Isthmus, der hintere Lappen, der rechte und der linke Seitenlappen und der mittlere oder Median-Lappen.
Zonen der Prostata ⓘ
Im Inneren der Prostata befinden sich neben und parallel zur Prostata-Harnröhre zwei Längsmuskelsysteme. Auf der Vorderseite (ventral) verläuft der Harnröhrendilatator (musculus dilatator urethrae), auf der Rückseite (dorsal) der Muskel, der die Harnröhre in den Ejakulationszustand versetzt (musculus ejaculatorius). ⓘ
Bei den Nichtprimaten unterscheidet man vergleichend-anatomisch einen kompakten Drüsenkörper (Corpus prostatae, fehlend bei Schafen und Ziegen) und in die Harnröhrenwand eingelagerte Einzeldrüsen (Pars disseminata, „verstreuter Teil“, fehlt bei Pferden). ⓘ
Die Ausführungsgänge der Prostata münden seitlich des Samenhügels in den Beckenteil der Harnröhre. ⓘ
Blut- und Lymphgefäße
Die Prostata wird durch die Arteria vesicalis inferior, die Arteria pudendalis interna und die Arteria rectalis media mit Blut versorgt. Diese Gefäße treten in die Prostata an ihrer äußeren hinteren Oberfläche ein, wo sie auf die Blase trifft, und verlaufen bis zum Scheitelpunkt der Prostata. Sowohl die Arteria vesicalis inferior als auch die Arteria rectalis middle entspringen oft gemeinsam direkt aus den Arteria iliaca interna. Beim Eintritt in die Blase teilt sich die Arteria vesicalis in einen urethralen Ast, der die Prostata versorgt, und einen kapsulären Ast, der um die Kapsel herum verläuft und kleinere Äste hat, die in die Prostata eindringen. ⓘ
Die Venen der Prostata bilden ein Netzwerk - den Venenplexus der Prostata, vor allem um ihre Vorder- und Außenfläche. Dieses Netzwerk erhält auch Blut aus der tiefen Rückenvene des Penis und ist über Verzweigungen mit dem Venengeflecht und den inneren Pudendusvenen verbunden. Die Venen münden in die Vena vesicalis und dann in die Vena iliaca interna. ⓘ
Die Lymphdrainage der Prostata hängt von der Lage des Bereichs ab. Gefäße, die das Vas deferens umgeben, einige der Gefäße in der Samenblase und ein Gefäß von der hinteren Oberfläche der Prostata fließen in die Lymphknoten des äußeren Darms. Einige der Samenblasengefäße, Prostatagefäße und Gefäße aus der vorderen Prostata entwässern in die Lymphknoten des inneren Darms. Gefäße der Prostata selbst fließen auch in die Obturator- und Sakrallymphknoten ab. ⓘ
Darstellung der Lymphknoten des äußeren Darms und ihrer Lage um die Arteria iliaca externa und die Vena iliaca externa ⓘ

Mikroanatomie

Die Prostata besteht aus Drüsen- und Bindegewebe. Große säulenförmige Zellen bilden die Auskleidung (das Epithel) der Drüsen. Sie bilden eine Schicht oder können pseudostratifiziert sein. Das Epithel ist sehr variabel und es können auch Bereiche mit niedrigen quaderförmigen oder flachen Zellen vorhanden sein, mit Übergangsepithel in den äußeren Regionen der längeren Gänge. Die Drüsen bestehen aus vielen Follikeln, die in Kanäle und anschließend in 12-20 Hauptkanäle münden, die wiederum in die Harnröhre münden, wenn sie die Prostata durchqueren. Es gibt auch eine kleine Anzahl von flachen Zellen, die neben den Basalmembranen der Drüsen sitzen und als Stammzellen fungieren. ⓘ
Das Bindegewebe der Prostata besteht aus faserigem Gewebe und glatter Muskulatur. Das faserige Gewebe trennt die Drüse in Läppchen. Es befindet sich auch zwischen den Drüsen und besteht aus zufällig angeordneten glatten Muskelbündeln, die mit der Blase in Verbindung stehen. ⓘ
Mit der Zeit sammeln sich in der Drüse verdickte Sekrete an, die Corpora amylacea genannt werden. ⓘ
Mikroskopische Drüsen der Prostata ⓘ
Gen- und Proteinexpression
Etwa 20.000 proteinkodierende Gene werden in menschlichen Zellen exprimiert, und fast 75 % dieser Gene werden in der normalen Prostata exprimiert. Etwa 150 dieser Gene werden in der Prostata spezifischer exprimiert, wobei etwa 20 Gene sehr prostataspezifisch sind. Die entsprechenden spezifischen Proteine werden in den Drüsen- und Sekretionszellen der Prostata exprimiert und haben Funktionen, die für die Eigenschaften der Samenflüssigkeit wichtig sind, darunter prostataspezifische Proteine wie das prostataspezifische Antigen (PSA) und die saure Phosphatase der Prostata. ⓘ
Entwicklung
Beim sich entwickelnden Embryo befindet sich am hinteren Ende eine Öffnung, die Kloake. Diese teilt sich in der vierten bis siebten Woche in einen Sinus urogenitalis und den Beginn des Analkanals, wobei sich zwischen diesen beiden Eingeweiden eine Wand bildet, die als Septum urorectale bezeichnet wird. Der Sinus urogenitalis teilt sich in drei Teile, wobei der mittlere Teil die Harnröhre bildet; der obere Teil ist am größten und wird zur Harnblase, während der untere Teil je nach dem biologischen Geschlecht des Embryos wechselt. ⓘ
Der prostatische Teil der Harnröhre entwickelt sich aus dem mittleren, pelvinen Teil des Sinus urogenitalis, der endodermalen Ursprungs ist. Gegen Ende des dritten Lebensmonats des Embryos bilden sich aus dem prostatischen Teil der Harnröhre Auswüchse, die in das umgebende Mesenchym einwachsen. Die Zellen, die diesen Teil der Harnröhre auskleiden, differenzieren sich in das Drüsenepithel der Prostata. Das zugehörige Mesenchym differenziert sich in das dichte Bindegewebe und die glatte Muskulatur der Prostata. ⓘ
Durch Kondensation von Mesenchym, Harnröhre und Wolffschen Gängen entsteht die erwachsene Prostata, ein zusammengesetztes Organ, das aus mehreren fest miteinander verschmolzenen drüsigen und nichtdrüsigen Komponenten besteht. Um richtig zu funktionieren, benötigt die Prostata männliche Hormone (Androgene), die für die männlichen Geschlechtsmerkmale verantwortlich sind. Das wichtigste männliche Hormon ist Testosteron, das hauptsächlich von den Hoden produziert wird. Das Dihydrotestosteron (DHT), ein Stoffwechselprodukt des Testosterons, reguliert in erster Linie die Prostata. Die Prostata vergrößert sich mit der Zeit, bis zum vierten Lebensjahrzehnt. ⓘ
Funktion
Die Prostata sondert Flüssigkeit ab, die Teil des Spermas wird. Sperma ist die Flüssigkeit, die von Männern während des Geschlechtsakts ausgestoßen (ejakuliert) wird. Beim Samenerguss werden die Spermien vom Samenleiter über die Samenleiter, die sich in der Prostata befinden, in die männliche Harnröhre geleitet. Die Ejakulation ist der Ausstoß von Sperma aus der Harnröhre. Das Sperma wird durch Kontraktionen der glatten Muskulatur der Samenleiter und der Samenblasen in die Harnröhre befördert, nachdem sie vor allem an der Eichel stimuliert wurden. Die Stimulation sendet Nervensignale über die inneren Pudendusnerven an die obere Lendenwirbelsäule; die Nervensignale, die die Kontraktion verursachen, wirken über die hypogastrischen Nerven. Nachdem die Samenflüssigkeit in die Harnröhre gelangt ist, wird sie durch Kontraktion des Bulbocavernosus-Muskels ejakuliert. Zu den Sekreten der Prostata gehören proteolytische Enzyme, saure Prostataphosphatase, Fibrinolysin, Zink und prostataspezifisches Antigen. Zusammen mit den Sekreten aus den Samenbläschen bilden sie den größten Teil der Samenflüssigkeit. ⓘ
Manche Männer können allein durch die Stimulation der Prostata zum Orgasmus kommen, zum Beispiel durch Prostatamassage oder Analverkehr. Dies hat dazu geführt, dass der an die Prostata angrenzende Bereich der Rektalwand im Volksmund (wenn auch ungenau) als "männlicher G-Punkt" bezeichnet wird. ⓘ
Die Formveränderungen der Prostata, die den mechanischen Wechsel zwischen Urinieren und Ejakulation erleichtern, werden hauptsächlich durch die beiden längs der prostatischen Harnröhre verlaufenden Muskelsysteme gesteuert. Dabei handelt es sich um den Harnröhren-Dilatator (musculus dilatator urethrae) auf der Vorderseite der Harnröhre, der sich beim Wasserlassen zusammenzieht und dadurch die Prostata in ihrer vertikalen Dimension verkürzt und kippt und so den prostatischen Abschnitt der Harnröhre erweitert, und um den Muskel, der die Harnröhre in den ejakulatorischen Zustand versetzt (musculus ejaculatorius), auf ihrer Rückseite. ⓘ
Bei einer Operation, z.B. wegen einer benignen Prostatahyperplasie (BPH), variiert die Schädigung oder Schonung dieser beiden Muskelsysteme erheblich, je nach Wahl der Operationsart und der Details des Verfahrens der gewählten Technik. Dementsprechend unterschiedlich sind die Auswirkungen auf das Wasserlassen und die Ejakulation nach der Operation. (Siehe auch: Chirurgie der benignen Prostatahyperplasie). ⓘ
Innervation
Die Prostata wird durch Sympathikus und Parasympathikus innerviert. Die sympathischen Fasern entstammen dem Plexus hypogastricus inferior. Sie innervieren die Ausführungsgänge und die glatten Muskelzellen. Die parasympathischen Fasern entstammen den Rückenmarkssegmenten S2–S5. Sie verlaufen als Nervi splanchnici pelvici ebenfalls zum Plexus hypogastricus inferior. Sie enden unter der Basalmembran des Epithels. ⓘ
Klinische Bedeutung
Entzündung

Prostatitis ist eine Entzündung der Vorsteherdrüse. Sie kann durch eine Infektion mit Bakterien oder andere nicht-infektiöse Ursachen verursacht werden. Eine Prostataentzündung kann Schmerzen beim Wasserlassen oder beim Samenerguss, Leistenschmerzen, Schwierigkeiten beim Wasserlassen oder konstitutionelle Symptome wie Fieber oder Müdigkeit verursachen. Wenn die Prostata entzündet ist, vergrößert sie sich und ist bei der digitalen rektalen Untersuchung empfindlich zu berühren. In einer Urinkultur können die verursachenden Bakterien wachsen. ⓘ
Akute Prostatitis und chronische bakterielle Prostatitis werden mit Antibiotika behandelt. Die chronische nichtbakterielle Prostatitis oder das chronische Beckenschmerzsyndrom des Mannes wird mit einer Vielzahl von Mitteln behandelt, darunter Alphablocker, nichtsteroidale Entzündungshemmer und Amitriptylin, Antihistaminika und andere Anxiolytika. Andere Behandlungen, die nicht medikamentös sind, können Physiotherapie, Psychotherapie, Nervenmodulatoren und Operationen umfassen. In jüngerer Zeit hat sich eine Kombination aus Triggerpunkt- und Psychotherapie auch bei Prostatitis der Kategorie III als wirksam erwiesen. ⓘ
Vergrößerte Prostata
Eine vergrößerte Prostata wird als Prostatomegalie bezeichnet, wobei die benigne Prostatahyperplasie (BPH) die häufigste Ursache ist. Unter BPH versteht man eine Vergrößerung der Prostata durch eine Zunahme der Zellen, aus denen die Prostata besteht (Hyperplasie), die nicht auf eine bösartige Erkrankung zurückzuführen ist. Sie tritt sehr häufig bei älteren Männern auf. Sie wird oft diagnostiziert, wenn die Prostata so stark vergrößert ist, dass das Wasserlassen schwierig wird. Zu den Symptomen gehören häufiger Harndrang (Häufigkeit des Urinierens) oder ein längeres Zögern beim Wasserlassen (Harnverhalten). Wenn die Prostata zu groß wird, kann sie die Harnröhre verengen und den Urinfluss behindern, so dass das Wasserlassen schmerzhaft und schwierig oder in extremen Fällen sogar unmöglich wird, was zu einem Harnverhalt führt. Im Laufe der Zeit kann ein chronischer Harnverhalt dazu führen, dass sich die Blase vergrößert und es zu einem Rückfluss von Urin in die Nieren kommt (Hydronephrose). ⓘ
BPH kann mit Medikamenten, einem minimalinvasiven Verfahren oder in extremen Fällen mit einer Operation zur Entfernung der Prostata behandelt werden. In der Regel beginnt die Behandlung mit einem Alpha-1-Adrenorezeptor-Antagonisten wie Tamsulosin, der den Tonus der glatten Muskulatur in der Harnröhre, die durch die Prostata verläuft, herabsetzt, so dass der Urin leichter hindurchfließen kann. Bei anhaltenden Symptomen kann ein Eingriff in Betracht gezogen werden. Dabei wird ein Instrument durch die Harnröhre eingeführt, um Prostatagewebe zu entfernen, das auf den oberen Teil der Harnröhre drückt und den Urinfluss behindert. Zu den minimalinvasiven Verfahren gehören die transurethrale Nadelablation der Prostata und die transurethrale Mikrowellen-Thermotherapie. Im Anschluss an diese ambulanten Eingriffe kann ein vorübergehender Stent eingesetzt werden, um ein normales, freiwilliges Wasserlassen zu ermöglichen, ohne die Reizsymptome zu verschlimmern. ⓘ
Krebs
Prostatakrebs ist eine der häufigsten Krebsarten bei älteren Männern im Vereinigten Königreich, in den USA, Nordeuropa und Australien und eine der häufigsten Todesursachen bei älteren Männern weltweit. Häufig treten keine Symptome auf; wenn sie jedoch auftreten, kann es sich um häufiges Wasserlassen, Harndrang, Zögern und andere mit BPH verbundene Symptome handeln. In seltenen Fällen können solche Krebserkrankungen zu Gewichtsverlust, Harnverhalt oder Symptomen wie Rückenschmerzen aufgrund von Metastasen führen, die sich außerhalb der Prostata ausgebreitet haben. ⓘ
Eine digitale rektale Untersuchung und die Messung des prostataspezifischen Antigens (PSA) sind in der Regel die ersten Untersuchungen, die zur Abklärung von Prostatakrebs durchgeführt werden. Die PSA-Werte sind schwer zu interpretieren, da ein hoher Wert bei einer Person ohne Krebs und ein niedriger Wert bei einer Person mit Krebs vorhanden sein kann. Die nächste Untersuchung ist häufig die Entnahme einer Biopsie, um die Tumoraktivität und die Invasivität zu beurteilen. Aufgrund des erheblichen Risikos einer Überdiagnose bei einem weit verbreiteten Screening in der Allgemeinbevölkerung ist das Prostatakrebs-Screening umstritten. Wird ein Tumor bestätigt, können bildgebende Verfahren wie eine Kernspintomographie oder eine Knochenszintigraphie durchgeführt werden, um das Vorhandensein von Tumormetastasen in anderen Teilen des Körpers zu überprüfen. ⓘ
Prostatakrebs, der nur in der Prostata vorkommt, wird häufig entweder durch eine chirurgische Entfernung der Prostata oder durch eine Strahlentherapie oder durch das Einbringen kleiner radioaktiver Partikel aus Jod-125 oder Palladium-103, der so genannten Brachytherapie, behandelt. Krebs, der sich auf andere Teile des Körpers ausgebreitet hat, wird in der Regel auch mit einer Hormontherapie behandelt, um dem Tumor die Sexualhormone (Androgene) zu entziehen, die die Vermehrung anregen. Dies geschieht häufig durch den Einsatz von GnRH-Analoga oder Mitteln, die die Rezeptoren blockieren, an denen Androgene wirken, wie z. B. Bicalutamid; gelegentlich kann stattdessen auch eine chirurgische Entfernung der Hoden vorgenommen werden. Wenn der Krebs nicht auf die Hormonbehandlung anspricht oder nach der Behandlung weiter fortschreitet, kann er mit einer Chemotherapie wie Docetaxel behandelt werden. Auch eine Strahlentherapie kann eingesetzt werden, um die mit den knöchernen Läsionen verbundenen Schmerzen zu lindern. ⓘ
Manchmal wird beschlossen, Prostatakrebs nicht zu behandeln. Wenn der Krebs klein und lokal begrenzt ist, kann beschlossen werden, die Krebsaktivität in regelmäßigen Abständen zu überwachen ("aktive Überwachung") und die Behandlung aufzuschieben. Wenn eine Person aufgrund von Gebrechlichkeit oder anderen medizinischen Bedingungen oder Gründen eine Lebenserwartung von weniger als zehn Jahren hat, dann können die Auswirkungen einer Behandlung die wahrgenommenen Vorteile überwiegen. ⓘ
Chirurgie
Ein chirurgischer Eingriff zur Entfernung der Prostata wird als Prostatektomie bezeichnet und in der Regel zur Behandlung von auf die Prostata begrenztem Krebs oder einer Prostatavergrößerung durchgeführt. Sie kann als offene Operation oder als laparoskopische (Schlüsselloch-)Operation durchgeführt werden. Diese Eingriffe werden unter Vollnarkose durchgeführt. Bei Krebs wird in der Regel eine radikale Prostatektomie durchgeführt, d. h. die Samenblasen werden entfernt und der Samenleiter wird ebenfalls abgebunden. Ein Teil der Prostata kann auch innerhalb der Harnröhre entfernt werden, was als transurethrale Resektion der Prostata (TURP) bezeichnet wird. Die offene Operation kann über einen Dammschnitt oder über einen Schnitt in der Mittellinie vom Bauchnabel bis zum Schambein erfolgen. Die offene Operation kann bevorzugt werden, wenn der Verdacht besteht, dass Lymphknoten befallen sind und diese während eines Eingriffs entfernt oder biopsiert werden müssen. Ein perinealer Zugang erfordert keine Lymphknotenentfernung und kann zu weniger Schmerzen und einer schnelleren Genesung nach der Operation führen. Bei der TURP wird ein Schlauch über den Penis in die Harnröhre eingeführt und das Prostatagewebe mit Hilfe von Hitze, Strom oder Laser entfernt. ⓘ
Dabei kann die gesamte Prostata entfernt werden. Zu den Komplikationen, die durch die Operation entstehen können, gehören Harninkontinenz. Erektionsstörungen aufgrund der Schädigung von Nerven während der Operation, insbesondere wenn der Krebs sehr nahe an den Nerven liegt. Wenn die Samenleiter abgebunden und die Samenblasen entfernt werden, wie beispielsweise bei einer radialen Prosatektomie, kommt es während des Orgasmus nicht zur Ejakulation. Dies bedeutet, dass der Mann unfruchtbar wird. Manchmal kann es vorkommen, dass der Orgasmus nicht stattfinden kann oder schmerzhaft ist. Die Penislänge kann sich verändern, wenn der Teil der Harnröhre, der sich innerhalb der Prostata befindet, ebenfalls entfernt wird. Es kann auch zu allgemeinen chirurgischen Komplikationen kommen, wie Infektionen, Blutungen, unbeabsichtigte Schäden an benachbarten Organen oder im Bauchraum sowie die Bildung von Blutgerinnseln. ⓘ
Geschichte
Die Prostata wurde erstmals von dem venezianischen Anatomen Niccolò Massa in Anatomiae libri introductorius (Einführung in die Anatomie) 1536 formell beschrieben und von dem flämischen Anatomen Andreas Vesalius in Tabulae anatomicae sex (sechs anatomische Tabellen) 1538 illustriert. Massa bezeichnete es als "Drüsenfleisch, auf dem der Blasenhals ruht", und Vesalius als "Drüsenkörper". Das erste Mal, dass ein ähnliches Wort wie Prostata" zur Beschreibung der Drüse verwendet wurde, wird André du Laurens im Jahr 1600 zugeschrieben, der es als einen Begriff beschrieb, der zu dieser Zeit bereits von Anatomen verwendet wurde. Der Begriff wurde jedoch bereits 1549 von dem französischen Chirurgen Ambroise Pare verwendet. ⓘ
Du Laurens beschrieb damals ein Organpaar (und nicht das einzelne zweilappige Organ), und der verwendete lateinische Begriff prostatae war eine Fehlübersetzung des altgriechischen Begriffs parastatai, der die Samenblasen bezeichnete; es wird jedoch behauptet, dass die Chirurgen im antiken Griechenland und Rom die Prostata zumindest als anatomische Einheit gesehen haben müssen. Der Begriff prostatae wurde anstelle des grammatikalisch korrekten prostator (Singular) und prostatores (Plural) verwendet, weil das Geschlecht des altgriechischen Begriffs als weiblich angesehen wurde, obwohl es in Wirklichkeit männlich war. ⓘ
Die Tatsache, dass es sich bei der Prostata um ein einziges und nicht um zwei Organe handelt, war eine Idee, die im frühen 18. Jahrhundert populär wurde, ebenso wie der englische Begriff Prostata, der William Cheselden zugeschrieben wird und das Organ beschreibt. Eine Monographie von Everard Home aus dem Jahr 1811 mit dem Titel "Practical observations on the treatment of the diseases of the prostate gland" (Praktische Beobachtungen zur Behandlung von Erkrankungen der Prostata) war für die Geschichte der Prostata von Bedeutung, da sie die anatomischen Teile der Prostata, einschließlich des Mittellappens, beschrieb und benannte. Die Idee der fünf Lappen der Prostata wurde nach anatomischen Studien des amerikanischen Urologen Oswald Lowsley im Jahr 1912 populär. John E. McNeal schlug die Idee der "Zonen" erstmals 1968 vor; McNeal stellte fest, dass die relativ homogene Schnittfläche einer erwachsenen Prostata in keiner Weise "Lappen" ähnelt und führte so zur Beschreibung der "Zonen". ⓘ
Prostatakrebs wurde erstmals 1853 von dem Chirurgen John Adams in einer Rede vor der Medical and Chiurgical Society of London beschrieben und im späten 19. Jahrhundert zunehmend beschrieben. Prostatakrebs galt zunächst als seltene Krankheit, was wahrscheinlich auf die kürzere Lebenserwartung und die schlechteren Erkennungsmethoden im 19. Die ersten Behandlungen von Prostatakrebs waren Operationen zur Beseitigung der Harnwegsobstruktion. Samuel David Gross wird die erste Erwähnung einer Prostatektomie zugeschrieben, die er als "zu absurd, um ernsthaft in Erwägung gezogen zu werden" bezeichnete. Die erste Entfernung von Prostatakrebs (radikale perineale Prostatektomie) wurde 1904 von Hugh H. Young am Johns Hopkins Hospital durchgeführt; eine Teilentfernung der Drüse wurde 1867 von Theodore Billroth vorgenommen. ⓘ
Die transurethrale Resektion der Prostata (TURP) ersetzte Mitte des 20. Jahrhunderts die radikale Prostatektomie zur symptomatischen Linderung der Obstruktion, da sie die Erektionsfähigkeit des Penis besser erhalten konnte. Die radikale retropubische Prostatektomie wurde 1983 von Patrick Walsh entwickelt. 1941 veröffentlichte Charles B. Huggins Studien, in denen er Östrogen einsetzte, um die Testosteronproduktion bei Männern mit metastasierendem Prostatakrebs zu hemmen. Für diese Entdeckung der "chemischen Kastration" erhielt Huggins 1966 den Nobelpreis für Physiologie oder Medizin. ⓘ
Die Rolle des Gonadotropin-Releasing-Hormons (GnRH) bei der Fortpflanzung wurde von Andrzej W. Schally und Roger Guillemin bestimmt, die beide 1977 für diese Arbeit den Nobelpreis für Physiologie oder Medizin erhielten. In der Folge wurden GnRH-Rezeptor-Agonisten wie Leuprorelin und Goserelin entwickelt und zur Behandlung von Prostatakrebs eingesetzt. Die Strahlentherapie für Prostatakrebs wurde Anfang des 20. Jahrhunderts entwickelt und bestand zunächst aus intraprostatischen Radiumimplantaten. Die externe Strahlentherapie wurde populärer, als Mitte des 20. Jahrhunderts stärkere Röntgenstrahlungsquellen verfügbar wurden. Die Brachytherapie mit implantierten Seeds (für Prostatakrebs) wurde erstmals 1983 beschrieben. Die systemische Chemotherapie bei Prostatakrebs wurde erstmals in den 1970er Jahren untersucht. Zu der anfänglichen Behandlung mit Cyclophosphamid und 5-Fluorouracil gesellten sich bald zahlreiche andere systemische Chemotherapien. ⓘ
Siehe auch den Hauptartikel zur Urologie. ⓘ
Giovanni Battista Morgagni beschrieb 1761 in seinem Buch De sedibus et causis morborum per anatomen indagatis die Prostatahyperplasie. Die erste vollständige Entfernung der Prostata (Prostatektomie) zur Behandlung des Prostatakarzinoms wurde 1889 durch Vincenz Czerny in Heidelberg durchgeführt. Während er den Weg über den Damm wählte, führte Fuller ihn 1898 erstmals über einen Bauchschnitt aus. Diese Eingriffe begründeten den Beginn der Prostatachirurgie. Die erste Prostatektomie in Frankreich führte der Chirurg Antoine Gosset (1872–1944) durch. ⓘ
Andere Tiere
Die Prostata gibt es nur bei Säugetieren. Die Prostatadrüsen der männlichen Beuteltiere sind proportional größer als die der plazentalen Säugetiere. Das Vorhandensein einer funktionsfähigen Prostata bei Einhufern ist umstritten, und wenn Einhufer eine funktionsfähige Prostata besitzen, leisten sie möglicherweise nicht den gleichen Beitrag zum Samenerguss wie bei anderen Säugetieren. ⓘ
Die Struktur der Prostata ist unterschiedlich und reicht von tubuloalveolar (wie beim Menschen) bis hin zu verzweigt röhrenförmig. Bei Hunden, Füchsen und Wildschweinen ist die Drüse besonders gut entwickelt, während sie bei anderen Säugetieren, wie z. B. Stieren, klein und unauffällig sein kann. Bei anderen Tieren, wie Beuteltieren und kleinen Wiederkäuern, ist die Prostata disseminiert, d. h. sie ist nicht spezifisch als eigenständiges Gewebe lokalisierbar, sondern im gesamten relevanten Teil der Harnröhre vorhanden; bei anderen Tieren, wie Rothirschen und amerikanischen Elchen, kann sie als spezifisches Organ und in disseminierter Form vorhanden sein. Bei einigen Beuteltierarten ändert sich die Größe der Prostata saisonal. Die Prostata ist die einzige akzessorische Drüse, die bei männlichen Hunden vorkommt. Hunde können in einer Stunde so viel Prostataflüssigkeit produzieren wie ein Mensch an einem Tag. Sie scheiden diese Flüssigkeit zusammen mit ihrem Urin aus, um ihr Revier zu markieren. Außerdem sind Hunde neben dem Menschen die einzige Spezies, bei der eine signifikante Häufigkeit von Prostatakrebs beobachtet wurde. Bei Walen, Delfinen und Schweinswalen besteht die Prostata aus diffusen Harnröhrendrüsen und ist von einem sehr kräftigen Kompressionsmuskel umgeben. ⓘ
Die Prostatadrüse hat ihren Ursprung im Gewebe der Harnröhrenwand. Das bedeutet, dass die Harnröhre, ein komprimierbarer Schlauch, der zum Wasserlassen verwendet wird, mitten durch die Prostata verläuft. Dies führt bei einigen Säugetieren, einschließlich der männlichen Menschen, zu einem evolutionären Konstruktionsfehler. Die Prostata ist anfällig für Infektionen und Vergrößerungen im späteren Leben, wodurch die Harnröhre eingeengt wird und das Wasserlassen langsam und schmerzhaft wird. ⓘ
Die Prostatasekrete variieren von Art zu Art. Sie bestehen im Allgemeinen aus einfachen Zuckern und sind oft leicht alkalisch. ⓘ
Skene-Drüse
Da die Skene-Drüse und die männliche Prostata ähnlich funktionieren, indem sie prostataspezifisches Antigen (PSA), ein bei Männern im Ejakulat gebildetes Protein, und prostataspezifische saure Phosphatase absondern, wird die Skene-Drüse manchmal als "weibliche Prostata" bezeichnet. Obwohl sie homolog zur männlichen Prostata ist (sie entwickelt sich aus denselben embryologischen Geweben), sind verschiedene Aspekte ihrer Entwicklung im Vergleich zur männlichen Prostata weitgehend unbekannt und Gegenstand der Forschung. ⓘ
Physiologie
In der Prostata wird ein Teil der Samenflüssigkeit produziert, die bei der Ejakulation ausgestoßen wird. Dieses Sekret bildet zusammen mit den Samenzellen aus dem Hoden, dem Sekret der Samenblase (vesicula seminalis) und dem Sekret der Bulbourethraldrüse das Sperma. Die Funktion der Prostata wird über das Hormon Testosteron reguliert. ⓘ
Das Sekret der Prostata ist leicht sauer (pH-Wert etwa 6,4), dünnflüssig und trübe und gibt dem Sperma den charakteristischen Geruch. Das Sekret enthält zahlreiche Enzyme, die die Spermien für die Befruchtung benötigen. ⓘ
Das Polyamin Spermin fördert die Beweglichkeit und die Befruchtungsfähigkeit der Samenzellen. Weiterhin sind im Prostatasekret Phosphatase, Zitronensäure, Cholesterin und Zink enthalten. ⓘ
Als Corpora amylacea oder Prostatakörperchen werden Beimengungen von Prostatasekret im Harnsediment bezeichnet. ⓘ
Untersuchungsmethoden

Die Untersuchungsmöglichkeiten der Prostata sind zwar mittlerweile recht vielfältig geworden, aber eine Hauptfragestellung, nämlich ob die Prostata durch einen bösartigen Tumor befallen ist oder nicht, ist nach wie vor zumindest mit den nichtinvasiven Methoden wie dem Ultraschall oder der Computertomographie nur unsicher zu beantworten. Die Prostata des älteren Mannes neigt zur Knotenbildung, und es fällt schwer, mit nichtinvasiven Maßnahmen gutartige von bösartigen Knoten zu unterscheiden. Die Elastographie ist ein neues bildgebendes Verfahren, das Tumorareale aufzeigen und gezielt Gewebeproben entnehmen kann. Auch das sogenannte HistoScanning ist ein neues, ebenfalls ultraschallgestütztes Verfahren zur Detektion von Tumorarealen, um eine gezieltere Prostatabiopsie zu ermöglichen. Bisher ist dieses Verfahren jedoch nur an wenigen Kliniken in Deutschland verfügbar. ⓘ
Die Prostata kann mit einem Finger rektal ertastet werden. Als bildgebende Verfahren finden bisher Ultraschall, Magnetresonanztomographie (MRT) und Computertomographie (CT) Anwendung. Als spezielles bildgebendes Verfahren zur Diagnose von Prostatakrebs steht die Positronen-Emissions-Tomographie (PET) zur Verfügung, beispielsweise mit 18F-Cholin als radioaktiv markierter Substanz (Tracer), einer Ammoniumverbindung mit dem radioaktiven Fluor-Isotop 18F. Bei Verdacht auf Veränderungen kann eine Biopsie der Vorsteherdrüse mit einer sogenannten Prostatastanze vorgenommen werden. Mit der Elastographie kann wegen der unterschiedlichen Härte Krebsgewebe von Normalgewebe unterschieden werden, so dass gezielt Gewebeproben entnommen werden können. Das HistoScanning misst nicht die Elastizität des Gewebes, sondern durchmustert das Gewebe und greift auf eine große Prostata-Gewebedatenbank zurück, indem mit Hilfe eines Computers ein Datenvergleich mit den Ultraschalldaten und der Datenbank erfolgt. Krebsverdächtige Strukturen werden dabei farblich gekennzeichnet und ermöglichen so eine gezielte Punktion bei der Biopsie. ⓘ
Zur weiteren Diagnostik können Laborwerte wie das prostataspezifische Antigen (PSA, erhöht bei allen Erkrankungen der Prostata – allerdings auch, teils für mehrere Tage, nach jeder mechanischen Beanspruchung im Beckenbereich, etwa durch Sport, v. a. Fahrradfahren, Sex oder medizinische Maßnahmen, wie digitale-rektale Untersuchung (DRU), transrektale Prostatasonographie, oder Blasenkatheter), die Aktivität der sauren Prostataphosphatase (erhöht bei Prostatakarzinom) und allgemeine Entzündungsmarker wie CRP und Leukozytenzahl herangezogen werden. Im Weiteren steht eine Protein-Muster-Diagnostik aus Urin zur Verfügung. ⓘ
Die Tastuntersuchung der Prostata und der regionären Lymphknoten zur Früherkennung von Prostatakrebs (ab dem 45. Lebensjahr) gehört zum Leistungskatalog der gesetzlichen Krankenkassen. Viele Arztpraxen bieten darüber hinaus weitere Untersuchungen als individuelle Gesundheitsleistung (IGeL) an. Wegen der unsicheren Ergebnisse, unnötiger Verunsicherung der Patienten und dem Risiko der Überdiagnostik und Überbehandlung empfehlen die maßgeblichen medizinischen Fachgesellschaften diese weitergehenden Untersuchungen zur Früherkennung ausdrücklich nicht, sondern nur die Information der Patienten – mit Vor- und Nachteilen – dass solche Untersuchungen möglich sind. Für die Hausarztpraxis wird sogar empfohlen, dass die Ärzte diese Möglichkeit nicht von sich aus ansprechen, sondern nur dann, wenn ein Patient einen entsprechenden Wunsch äußert. ⓘ