Lymphödem
| Lymphödem ⓘ | |
|---|---|
| Andere Namen | Lymphödem, lymphatische Obstruktion, lymphatische Insuffizienz |
 | |
| Lymphödem der unteren Extremitäten | |
| Fachgebiet | Gefäßmedizin, Rheumatologie, Physikalische Medizin und Rehabilitation Allgemeine Chirurgie, Plastische Chirurgie |
| Diagnostische Methode | Anhand der Symptome |
| Differentialdiagnose | Lipodystrophie, Veneninsuffizienz |
Das Lymphödem, auch bekannt als Lymphödem und lymphatisches Ödem, ist eine lokal begrenzte Schwellung, die durch ein beeinträchtigtes Lymphsystem verursacht wird. Das Lymphsystem fungiert als wichtiger Teil des körpereigenen Immunsystems und führt interstitielle Flüssigkeit in den Blutkreislauf zurück. Lymphödeme sind am häufigsten eine Komplikation von Krebsbehandlungen oder parasitären Infektionen, können aber auch bei einer Reihe von genetischen Erkrankungen auftreten. Obwohl es unheilbar und fortschreitend ist, kann eine Reihe von Behandlungen die Symptome verbessern. Bei einem Lymphödem besteht ein hohes Infektionsrisiko, da das Lymphsystem beeinträchtigt ist. ⓘ
Obwohl es keine Heilung gibt, kann eine Behandlung die Ergebnisse verbessern. Dazu gehören in der Regel Kompressionstherapie, gute Hautpflege, Bewegung und manuelle Lymphdrainage (MLD), die zusammen als kombinierte Entstauungstherapie bekannt ist. Diuretika sind nicht sinnvoll. ⓘ

Anzeichen und Symptome

Die häufigste Erscheinungsform eines Lymphödems ist eine Weichteilschwellung, ein Ödem. Mit dem Fortschreiten der Erkrankung können sich Ödeme und Hautveränderungen wie Verfärbungen, verruköse (warzenartige) Hyperplasie, Hyperkeratose, Papillomatose, Hautverdickungen und Geschwüre verschlimmern. Außerdem besteht ein erhöhtes Risiko für eine Infektion der Haut, die als Erysipel bezeichnet wird. ⓘ
Komplikationen
Wenn die Beeinträchtigung des Lymphsystems so groß wird, dass die Lymphflüssigkeit die Fähigkeit des Lymphsystems, sie zu transportieren, übersteigt, sammelt sich eine abnormale Menge eiweißhaltiger Flüssigkeit im Gewebe. Unbehandelt führt diese stagnierende, eiweißreiche Flüssigkeit dazu, dass die Gewebekanäle größer und zahlreicher werden, was die Verfügbarkeit von Sauerstoff verringert. Dies beeinträchtigt die Wundheilung und bietet einen reichhaltigen Nährboden für das Wachstum von Bakterien, die zu Infektionen, Zellulitis, Lymphangitis, Lymphadenitis und in schweren Fällen zu Hautgeschwüren führen können. Lymphödempatienten müssen unbedingt auf die Symptome einer Infektion achten und sich sofort behandeln lassen, da wiederkehrende Infektionen oder Zellulitis nicht nur gefährlich sind, sondern das Lymphsystem weiter schädigen und einen Teufelskreis in Gang setzen. ⓘ
In seltenen Fällen kann ein Lymphödem zu einer Krebserkrankung, dem Lymphangiosarkom, führen, wobei der Mechanismus der Krebsentstehung noch nicht geklärt ist. Das Lymphödem-assoziierte Lymphangiosarkom wird als Stewart-Treves-Syndrom bezeichnet. Das Lymphangiosarkom tritt am häufigsten bei langjährigen Lymphödemen auf. Die Inzidenz von Angiosarkomen wird auf 0,45 % bei Patienten geschätzt, die 5 Jahre nach einer radikalen Mastektomie leben. Lymphödeme treten auch im Zusammenhang mit einer niedriggradigen Form von Krebs auf, dem retiformen Hämangioendotheliom (einem niedriggradigen Angiosarkom). ⓘ
Lymphödeme können entstellend sein und zu einem schlechten Körperbild führen, das psychische Probleme verursachen kann. Die Komplikationen eines Lymphödems können zu Schwierigkeiten bei den Aktivitäten des täglichen Lebens führen. ⓘ
Ursachen
Lymphödeme können vererbt werden (primär) oder durch eine Verletzung der Lymphgefäße verursacht werden (sekundär). ⓘ
Schädigung der Lymphknoten
Am häufigsten tritt das Lymphödem nach einer Lymphknotendissektion, einer Operation und/oder einer Strahlentherapie auf, bei der das Lymphsystem durch die Behandlung von Krebs, insbesondere Brustkrebs, geschädigt wurde. Bei vielen Krebspatienten tritt dieser Zustand erst Monate oder sogar Jahre nach Abschluss der Therapie auf. Ein Lymphödem kann auch im Zusammenhang mit Unfällen oder bestimmten Krankheiten oder Problemen auftreten, die die Funktion des Lymphsystems beeinträchtigen können. In tropischen Endemiegebieten der Welt ist eine häufige Ursache eines sekundären Lymphödems die Filariose, eine parasitäre Infektion. Es kann auch durch eine Schädigung des Lymphsystems infolge von Infektionen wie Zellulitis verursacht werden. ⓘ
Primäre Lymphödeme können angeboren sein oder sporadisch auftreten. Mehrere Syndrome werden mit primären Lymphödemen in Verbindung gebracht, darunter das Turner-Syndrom, die Milroy-Krankheit und das Klippel-Trenaunay-Weber-Syndrom. Im Allgemeinen geht man davon aus, dass es durch fehlende oder missgebildete Lymphknoten und/oder Lymphbahnen verursacht wird. Ein Lymphödem kann bereits bei der Geburt vorhanden sein, sich mit Beginn der Pubertät entwickeln (praecox) oder erst viele Jahre später im Erwachsenenalter auftreten (tarda). Bei Männern ist das primäre Lymphödem der unteren Gliedmaßen am häufigsten und tritt an einem oder beiden Beinen auf. Einige Fälle von Lymphödemen können mit anderen Gefäßanomalien einhergehen. ⓘ
Das sekundäre Lymphödem betrifft sowohl Männer als auch Frauen. Bei Frauen tritt es am häufigsten in den oberen Gliedmaßen nach einer Brustkrebsoperation auf, insbesondere nach einer axillären Lymphknotendissektion, und zwar im Arm auf der Seite des Körpers, auf der die Operation durchgeführt wurde. Lymphödeme der Brust und des Rumpfes können ebenfalls auftreten, werden aber nicht erkannt, da die Schwellung in diesem Bereich nach der Operation auftritt und die Symptome (Orangenhaut und/oder Hohlwarze) mit einer postoperativen Fettnekrose verwechselt werden können. In den westlichen Ländern ist das sekundäre Lymphödem in den meisten Fällen auf eine Krebsbehandlung zurückzuführen. Zwischen 38 und 89 % der Brustkrebspatientinnen haben ein Lymphödem aufgrund einer axillären Lymphknotendissektion und/oder Bestrahlung. Einseitige Lymphödeme treten bei bis zu 41 % der Patientinnen nach gynäkologischem Krebs auf. Bei Männern wurde eine 5-66%ige Inzidenz von Lymphödemen bei Patienten berichtet, deren Inzidenz davon abhängt, ob zusätzlich zur Strahlentherapie ein Staging oder eine radikale Entfernung der Lymphdrüsen durchgeführt wurde. ⓘ
Lymphödeme im Kopf- und Halsbereich können durch eine Operation oder eine Strahlentherapie bei Zungen- oder Kehlkopfkrebs verursacht werden. Es kann auch in den unteren Gliedmaßen oder in der Leiste nach einer Operation bei Dickdarm-, Eierstock- oder Gebärmutterkrebs auftreten, bei der die Entfernung von Lymphknoten oder eine Strahlentherapie erforderlich ist. Operationen oder Behandlungen bei Prostata-, Dickdarm- und Hodenkrebs können zu einem sekundären Lymphödem führen, insbesondere wenn Lymphknoten entfernt oder geschädigt wurden. ⓘ
Das Auftreten eines sekundären Lymphödems bei Patienten, die eine Krebsoperation hinter sich haben, wurde auch mit Flugreisen in Verbindung gebracht (wahrscheinlich aufgrund des verminderten Kabinendrucks oder der relativen Unbeweglichkeit). Für Krebsüberlebende kann daher das Tragen einer vorgeschriebenen und richtig angepassten Kompressionskleidung dazu beitragen, Schwellungen während des Fluges zu verringern. ⓘ
Einige Fälle von Lymphödemen der unteren Gliedmaßen wurden mit der Einnahme von Tamoxifen in Verbindung gebracht, und zwar aufgrund von Blutgerinnseln und tiefen Venenthrombosen, die mit diesem Medikament in Verbindung gebracht werden können. Bevor eine Behandlung des Lymphödems eingeleitet werden kann, muss das Blutgerinnsel oder die TVT aufgelöst werden. ⓘ
Zu den infektiösen Ursachen gehört die lymphatische Filariose. ⓘ
Bei der Geburt
Das hereditäre Lymphödem ist ein primäres Lymphödem - eine Schwellung, die durch Anomalien im Lymphsystem entsteht, die von Geburt an vorhanden sind. Die Schwellung kann an einer einzelnen betroffenen Gliedmaße, an mehreren Gliedmaßen, an den Genitalien oder im Gesicht auftreten. Sie wird manchmal pränatal durch eine Nackentransparenzuntersuchung oder postnatal durch eine Lymphszintigraphie diagnostiziert. Die häufigste Form ist die Meige-Krankheit, die gewöhnlich in der Pubertät auftritt. Eine weitere Form des hereditären Lymphödems ist die Milroy-Krankheit, die durch Mutationen im VEGFR3-Gen verursacht wird. Hereditäre Lymphödeme treten häufig als Syndrome auf und sind mit dem Turner-Syndrom, dem Lymphödem-Distichiasis-Syndrom, dem Yellow-Nail-Syndrom und dem Klippel-Trénaunay-Weber-Syndrom assoziiert. ⓘ
Eine definierte genetische Ursache für hereditäre Lymphödeme ist der GATA2-Mangel. Bei diesem Mangel handelt es sich um eine Gruppierung mehrerer Erkrankungen, die durch einen gemeinsamen Defekt verursacht werden, nämlich durch familiäre oder sporadische inaktivierende Mutationen in einem der beiden elterlichen GATA2-Gene. Diese autosomal-dominanten Mutationen bewirken eine Verringerung, d. h. eine Haploinsuffizienz, der zellulären Spiegel des Genprodukts GATA2. Das GATA2-Protein ist ein Transkriptionsfaktor, der für die embryonale Entwicklung, den Erhalt und die Funktionalität von blutbildenden, lymphatischen und anderen gewebebildenden Stammzellen entscheidend ist. Infolge dieser Mutationen sind die zellulären Spiegel von GATA2 unzureichend, und die Betroffenen entwickeln im Laufe der Zeit hämatologische, immunologische, lymphatische und/oder andere Störungen. Die durch den GATA2-Mangel verursachten Defekte in den Lymphgefäßen und -klappen liegen der Entwicklung von Lymphödemen zugrunde, die vor allem in den unteren Extremitäten auftreten, aber auch an anderen Stellen wie dem Gesicht oder den Hoden (d. h. Hydrozele). Diese Form des Mangels wird in Verbindung mit einer Schallempfindungsschwerhörigkeit, die ebenfalls auf eine fehlerhafte Entwicklung des Lymphsystems zurückzuführen sein kann, manchmal als Emberger-Syndrom bezeichnet. ⓘ
Die Inzidenz des primären Lymphödems wird mit etwa 1 bis 3 Geburten pro 10.000 Geburten angegeben, wobei das Verhältnis von Frauen zu Männern 3,5:1 beträgt. In Nordamerika liegt die Inzidenz des primären Lymphödems bei etwa 1,15 Geburten pro 100.000 Geburten und ist im Vergleich zum sekundären Lymphödem relativ selten. ⓘ
Entzündliche Lymphödeme
Das beidseitige entzündliche Lymphödem der unteren Extremitäten (BLEIL) ist eine besondere Form des Lymphödems, die bei akutem und längerem Stehen auftritt, wie z. B. bei neuen Rekruten während der Grundausbildung. Als mögliche Ursachen werden eine venöse Stauung und eine entzündliche Vaskulitis vermutet. ⓘ
Physiologie
Die Lymphe wird aus der Flüssigkeit gebildet, die aus dem Blutkreislauf herausgefiltert wird und Proteine, Zelltrümmer, Bakterien usw. enthält. Die Sammlung dieser Flüssigkeit erfolgt durch die anfänglichen Lymphsammler, bei denen es sich um blinde, endothelial ausgekleidete Gefäße mit gefensterten Öffnungen handelt, durch die Flüssigkeiten und zellgroße Partikel eintreten können. Im Lumen der Lymphgefäße angekommen, wird die Flüssigkeit durch immer größere Gefäße geleitet, die zunächst mit rudimentären Ventilen versehen sind, um einen Rückfluss zu verhindern, und die sich später zu vollständigen Ventilen entwickeln, ähnlich wie die Venenklappen. Sobald die Lymphe in die vollständig ventilierten Lymphgefäße eintritt, wird sie durch eine rhythmische, peristaltische Bewegung der glatten Muskelzellen in den Lymphgefäßwänden gepumpt. Diese Peristaltik ist die Hauptantriebskraft, die die Lymphe innerhalb der Gefäßwände bewegt. Die Häufigkeit und Stärke der Kontraktion wird durch das sympathische Nervensystem reguliert. Die Lymphbewegung kann durch den Druck der nahen Muskelkontraktion, den arteriellen Pulsdruck und den Unterdruck, der während der Atmung in der Brusthöhle entsteht, beeinflusst werden, aber diese passiven Kräfte tragen nur zu einem geringen Teil zum Lymphtransport bei. Die gesammelte Flüssigkeit wird in immer größere Gefäße und durch Lymphknoten gepumpt, die Ablagerungen entfernen und die Flüssigkeit auf gefährliche Mikroben kontrollieren. Die Lymphe endet im Ductus thoracicus oder im rechten Lymphgefäß, die in den Blutkreislauf münden. ⓘ
Diagnose
Die Diagnose wird in der Regel anhand von Anzeichen und Symptomen gestellt, wobei Tests zum Ausschluss anderer möglicher Ursachen durchgeführt werden. Eine genaue Diagnose und Stadieneinteilung kann bei der Behandlung helfen. Ein geschwollenes Glied kann verschiedene Ursachen haben, die unterschiedliche Behandlungen erfordern. Die Diagnose eines Lymphödems basiert derzeit auf der Anamnese, der körperlichen Untersuchung und der Messung der Gliedmaßen. Bildgebende Untersuchungen wie Lymphszintigraphie und Indocyaningrün-Lymphographie sind nur dann erforderlich, wenn eine Operation in Betracht gezogen wird. Die ideale Methode für die Einteilung des Lymphödems zur Festlegung der am besten geeigneten Behandlung ist jedoch umstritten, da es mehrere verschiedene vorgeschlagene Protokolle gibt. Lymphödeme können sowohl an den oberen als auch an den unteren Extremitäten und in einigen Fällen auch an Kopf und Hals auftreten. Die Beurteilung der Extremitäten beginnt zunächst mit einer visuellen Inspektion. Dabei werden die Farbe, das Vorhandensein von Haaren, sichtbare Venen, die Größe und eventuelle Wunden oder Ulzerationen festgestellt. Das Fehlen von Haaren kann auf ein arterielles Durchblutungsproblem hinweisen. Bei Schwellungen wird im weiteren Verlauf der Umfang der Extremitäten als Referenz gemessen. In frühen Stadien eines Lymphödems kann das Hochlagern der Gliedmaßen die Schwellung verringern oder beseitigen. Durch Abtasten des Handgelenks oder des Knöchels kann der Grad der Schwellung bestimmt werden; zur Beurteilung gehört auch eine Überprüfung der Pulse. Die Axillar- oder Leistenknoten können aufgrund der Schwellung vergrößert sein. Eine Vergrößerung der Knoten, die länger als drei Wochen anhält, kann auf eine Infektion oder eine andere Erkrankung, z. B. eine Folgeerkrankung einer Brustkrebsoperation, hinweisen, die eine weitere ärztliche Behandlung erfordert. ⓘ
Die Diagnose oder Früherkennung eines Lymphödems ist schwierig. Die ersten Anzeichen können subjektive Beobachtungen sein, wie ein Schweregefühl in der betroffenen Extremität. Diese können symptomatisch für ein Lymphödem im Frühstadium sein, bei dem die Lymphansammlung gering ist und sich nicht durch Veränderungen des Volumens oder des Umfangs nachweisen lässt. Wenn das Lymphödem fortschreitet, basiert die endgültige Diagnose in der Regel auf einer objektiven Messung der Unterschiede zwischen der betroffenen oder gefährdeten Extremität und der gegenüberliegenden, nicht betroffenen Extremität, z. B. des Volumens oder des Umfangs. Es gibt kein allgemein anerkanntes Kriterium für eine eindeutige Diagnose, obwohl häufig ein Volumenunterschied von 200 ml zwischen den Gliedmaßen oder ein Unterschied von 4 cm (an einer einzigen Messstelle oder in bestimmten Abständen entlang der Gliedmaße) verwendet wird. Die Bioimpedanzmessung (die die Flüssigkeitsmenge in einer Extremität misst) bietet eine höhere Empfindlichkeit als die bestehenden Methoden. ⓘ
Chronische venöse Stauungsveränderungen können ein frühes Lymphödem imitieren, doch sind die Veränderungen bei venöser Stauung häufiger beidseitig und symmetrisch. Auch Lipödeme können ein Lymphödem imitieren, wobei jedoch typischerweise die Füße, beginnend an den medialen Malleoli (Knöchelhöhe), von Lipödemen verschont bleiben. Im Rahmen der Erstuntersuchung vor der Diagnose eines Lymphödems kann es erforderlich sein, andere potenzielle Ursachen für Schwellungen der unteren Extremitäten auszuschließen, z. B. Nierenversagen, Hypoalbuminämie, kongestive Herzinsuffizienz, proteinverlustende Nephropathie, pulmonale Hypertonie, Adipositas, Schwangerschaft und medikamenteninduzierte Ödeme. ⓘ
Klassifizierung
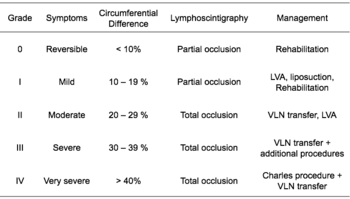
Laut dem Fünften WHO-Sachverständigenausschuss für Filariose ist die gängigste Methode zur Klassifizierung von Lymphödemen die folgende: (Dieselbe Klassifizierungsmethode kann sowohl für primäre als auch für sekundäre Lymphödeme verwendet werden) Das Staging-System der International Society of Lymphology (ISL) basiert ausschließlich auf subjektiven Symptomen und ist daher anfällig für eine erhebliche Verzerrung durch Beobachter. Bildgebende Verfahren sind als nützliche Ergänzung zum ISL-Staging vorgeschlagen worden, um die Diagnose zu klären. Der Lymphödemexperte Dr. Ming-Huei Cheng hat ein Cheng's Lymphedema Grading Tool entwickelt, um den Schweregrad von Lymphödemen an den Extremitäten auf der Grundlage objektiver Messungen zu beurteilen und geeignete Optionen für die Behandlung bereitzustellen. ⓘ
I. Einstufung
- Grad 1: Spontan reversibel bei Hochlagerung. Meistens Lochfraßödeme.
- Grad 2: Nicht spontan reversibel bei Hochlagerung. Meistens nicht-litische Ödeme.
- Grad 3: Grobe Zunahme des Volumens und des Umfangs eines Lymphödems des Grades 2 mit den acht unten aufgeführten Schweregraden auf der Grundlage der klinischen Beurteilung. ⓘ
II. Stadieneinteilung
Wie vom Fünften WHO-Sachverständigenausschuss für Filariose beschrieben und von der Amerikanischen Gesellschaft für Lymphologie befürwortet, hilft das Staging-System bei der Bestimmung des Schweregrads eines Lymphödems. Mit Hilfe medizinischer Bildgebungsgeräte wie MRT oder CT kann der Arzt die Stadieneinteilung vornehmen und therapeutische oder medizinische Maßnahmen ergreifen:
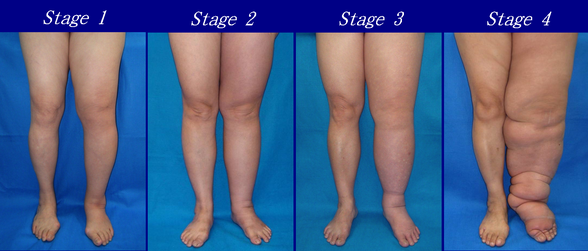
- Stadium 0: Die Lymphgefäße haben einen Schaden erlitten, der noch nicht sichtbar ist. Die Transportkapazität ist ausreichend für die zu entfernende Lymphmenge. Es liegt kein Lymphödem vor.
- Stadium 1: Die Schwellung nimmt tagsüber zu und verschwindet über Nacht, wenn der Patient flach im Bett liegt. Das Gewebe befindet sich noch im Stadium der Lochfraßbildung: Wenn man mit den Fingerspitzen auf die betroffene Stelle drückt, gibt sie nach und kehrt sich beim Anheben um. Wenn der Patient am Morgen aufwacht, ist die Gliedmaße oder der betroffene Bereich in der Regel normal oder fast normal groß. Eine Behandlung ist in diesem Stadium nicht unbedingt erforderlich.
- Stadium 2: Die Schwellung ist nicht über Nacht reversibel und verschwindet nicht ohne angemessene Behandlung. Das Gewebe hat jetzt eine schwammige Konsistenz und gilt als nicht löchrig: Wenn man mit den Fingerspitzen darauf drückt, federt der betroffene Bereich zurück, ohne sich einzudrücken. Die Fibrose, die bei Lymphödemen im Stadium 2 auftritt, markiert den Beginn der Verhärtung der Gliedmaßen und der zunehmenden Größe.
- Stadium 3: Die Schwellung ist irreversibel und die Gliedmaße(n) oder der betroffene Bereich werden in der Regel immer größer. Das Gewebe ist hart (fibrotisch) und unempfindlich; einige Patienten erwägen eine rekonstruktive Operation, das so genannte "Debulking". Dies ist jedoch nach wie vor umstritten, da die Risiken den Nutzen überwiegen können und die weitere Schädigung des Lymphsystems das Lymphödem sogar noch verschlimmern kann.
- Stadium 4: Größe und Umfang der betroffenen Extremität(en) nehmen merklich zu. Es bilden sich Beulen, Klumpen oder Vorsprünge (auch Knötchen genannt) auf der Haut.
- Stadium 5: Die betroffene(n) Gliedmaße(n) wird (werden) stark vergrößert; eine oder mehrere tiefe Hautfalten sind bei Patienten in diesem Stadium weit verbreitet.
- Stadium 6: Kleine längliche oder kleine runde Knötchen häufen sich und bilden moosartige Formen auf den Gliedmaßen. Die Beweglichkeit des Patienten wird zunehmend erschwert.
- Stadium 7: Die Person wird "behindert" und ist nicht mehr in der Lage, tägliche Routinetätigkeiten wie Gehen, Baden und Kochen selbständig auszuführen. Unterstützung durch die Familie und das Gesundheitssystem ist erforderlich. ⓘ
Stadien
Lymphödeme können auch nach ihrem Schweregrad eingeteilt werden (in der Regel in Bezug auf eine gesunde Extremität):
- Grad 1 (leichte Ödeme): Befallen sind die distalen Teile wie Unterarm und Hand oder Unterschenkel und Fuß. Der Umfangsunterschied beträgt weniger als 4 cm und andere Gewebeveränderungen sind noch nicht vorhanden.
- Grad 2 (mäßige Ödeme): Betrifft eine ganze Gliedmaße oder den entsprechenden Quadranten des Rumpfes. Die Umfangsdifferenz beträgt 4-6 cm. Es sind Gewebeveränderungen, wie z. B. Lochfraß, erkennbar. Der Patient kann ein Erysipel entwickeln.
- Grad 3a (schwere Ödeme): Das Lymphödem ist in einer Extremität und dem dazugehörigen Rumpfquadranten vorhanden. Die zirkumferentielle Differenz ist größer als 6 Zentimeter. Erhebliche Hautveränderungen wie Verhornungen oder Keratosen, Zysten und/oder Fisteln sind vorhanden. Außerdem kann es bei dem Patienten zu wiederholten Anfällen von Erysipel kommen.
- Grad 3b (massive Ödeme): Dieselben Symptome wie bei Grad 3a, außer dass zwei oder mehr Extremitäten betroffen sind.
- Grad 4 (gigantische Ödeme): In diesem Stadium des Lymphödems sind die betroffenen Extremitäten aufgrund einer fast vollständigen Blockade der Lymphbahnen riesig. ⓘ
Unterscheidung
Lymphödeme sind nicht zu verwechseln mit Ödemen, die durch eine venöse Insuffizienz entstehen, die durch eine Beeinträchtigung des venösen und nicht des lymphatischen Abflusses verursacht wird. Eine unbehandelte Veneninsuffizienz kann sich jedoch zu einer kombinierten venös-lymphatischen Störung entwickeln. ⓘ
Behandlung
Es gibt zwar keine Heilung, aber eine Behandlung kann die Ergebnisse verbessern. Dazu gehören in der Regel Kompressionstherapie, gute Hautpflege, Bewegung und manuelle Lymphdrainage (MLD), die zusammen als kombinierte Entstauungstherapie bezeichnet wird. Die MLD ist bei leichten bis mittelschweren Erkrankungen am wirksamsten. Bei Lymphödemen im Zusammenhang mit Brustkrebs ist die MLD sicher und kann einen zusätzlichen Nutzen zu Kompressionsverbänden bieten, um Schwellungen zu reduzieren. Die meisten Menschen mit Lymphödemen können mit konservativen Behandlungsmethoden behandelt werden. Diuretika sind nicht sinnvoll. Ein chirurgischer Eingriff wird im Allgemeinen nur dann vorgenommen, wenn andere Maßnahmen keine Besserung bringen. ⓘ
Kompression
Kleidungsstücke

Sobald bei einer Person ein Lymphödem diagnostiziert wird, ist die Kompression ein wichtiger Faktor bei der Behandlung des Leidens. Die Kleidungsstücke sollen oft den ganzen Tag über getragen werden, können aber zum Schlafen ausgezogen werden, sofern nicht anders verordnet. Elastische Kompressionskleidung wird nach der vollständigen Entstauungstherapie an der betroffenen Extremität getragen, um den Ödemabbau aufrechtzuerhalten. Unelastische Kleidungsstücke dienen der Eindämmung und Reduktion. Die verfügbaren Modelle, Optionen und Preise variieren stark. Ein professioneller Anpasser oder zertifizierter Lymphödemtherapeut kann helfen, die beste Option für den Patienten zu finden. ⓘ
Bandagieren
Bei der Kompressionsbandagierung, auch Wickel genannt, werden Lagen von Polsterungen und Kurzzugbinden auf die betroffenen Bereiche aufgelegt. Kurzzugbinden sind Langzugbinden (wie sie normalerweise zur Behandlung von Verstauchungen verwendet werden) vorzuziehen, da die Langzugbinden nicht die richtige therapeutische Spannung erzeugen können, die für eine sichere Reduzierung des Lymphödems erforderlich ist, und sogar zu einem Tourniquet-Effekt führen können. Kompressionsverbände bieten einen Widerstand, der das Abpumpen von Flüssigkeit aus dem betroffenen Bereich während der Bewegung unterstützt. Diese Gegenkraft führt zu einem verstärkten Lymphabfluss und damit zu einer Verkleinerung des geschwollenen Bereichs. ⓘ
Intermittierende pneumatische Kompressionstherapie
Bei der intermittierenden pneumatischen Kompressionstherapie (IPC) wird eine mehrkammerige pneumatische Manschette mit überlappenden Zellen verwendet, um die Bewegung der Lymphflüssigkeit zu fördern. Die Pumpentherapie sollte zusätzlich zu anderen Behandlungen wie Kompressionsverbänden und manueller Lymphdrainage eingesetzt werden. Die Pumpentherapie wurde in der Vergangenheit häufig zur Kontrolle von Lymphödemen eingesetzt. In einigen Fällen trägt die Pumpentherapie dazu bei, fibrotisches Gewebe aufzuweichen und damit möglicherweise einen effizienteren Lymphabfluss zu ermöglichen. Allerdings wird berichtet, dass die Pumpentherapie zu einer erhöhten Inzidenz von Ödemen in der Nähe der betroffenen Extremität führt, wie z. B. Genitalödeme, die nach einer Pumpentherapie in der unteren Extremität auftreten. Aus der aktuellen Literatur geht hervor, dass die IPC-Behandlung in Verbindung mit Kinesiotape (KT) bei der Gesamtverringerung des Lymphödems und der Erhöhung der Schulter-ROM wirksamer ist als die traditionelle IPC-Behandlung in Verbindung mit einer vollständigen Entstauungstherapie. Kinesiotape (KT) ist ein elastischer Baumwollstreifen mit einem Acrylkleber, der üblicherweise verwendet wird, um Beschwerden und Behinderungen im Zusammenhang mit Sportverletzungen zu lindern. Im Zusammenhang mit Lymphödemen vergrößert sich dadurch der Raum zwischen der Dermis und dem Muskel, was den natürlichen Abfluss von Lymphflüssigkeit fördert. Die Anwendung von IPC-Behandlungen mit KT-Tape sowie die anschließende Lymphdrainage haben nachweislich den Umfang der lymphatischen Gliedmaßen bei Patientinnen mit Lymphödemen nach einer Brustkrebsentfernung deutlich verringert. ⓘ
Bewegung
Bei Patientinnen mit Lymphödemen oder mit dem Risiko, ein Lymphödem zu entwickeln, führte Widerstandstraining nach einer Brustkrebsbehandlung nicht zu einer Zunahme der Schwellung und in einigen Fällen zu einer Abnahme, zusätzlich zu anderen möglichen positiven Auswirkungen auf die kardiovaskuläre Gesundheit. Außerdem waren Widerstandstraining und andere Formen der körperlichen Betätigung nicht mit einem erhöhten Risiko für die Entwicklung eines Lymphödems bei Personen verbunden, die zuvor eine Brustkrebsbehandlung erhalten hatten. Bei sportlicher Betätigung sollte Kompressionskleidung getragen werden (möglicherweise mit Ausnahme des Schwimmens). ⓘ
Die physiotherapeutische Behandlung von Patientinnen mit Lymphödemen kann Triggerpunkt-Lockerung, Weichteilmassage, Haltungsverbesserung, Patientenschulung zum Konditionsmanagement, Kräftigungs- und Dehnungsübungen umfassen. Die Übungen können im Laufe der Zeit an Intensität und Schwierigkeit zunehmen, beginnend mit passiven Bewegungen, um den Bewegungsumfang zu vergrößern, und fortschreitend bis zur Verwendung von externen Gewichten und Widerstand in verschiedenen Körperhaltungen. ⓘ
Chirurgie
Die Behandlung von Lymphödemen erfolgt in der Regel konservativ, in einigen Fällen wird jedoch auch ein chirurgischer Eingriff vorgeschlagen. ⓘ
Die sauggestützte Lipektomie (SAL), auch bekannt als Liposuktion bei Lymphödemen, kann bei chronischen, nicht löchrigen Ödemen zur Verbesserung beitragen. Bei dem Verfahren werden Fett und Eiweiß entfernt, und es wird eine fortgesetzte Kompressionstherapie durchgeführt. ⓘ
Für vaskularisierte Lymphknotentransfers (VLNT) und lymphovenöse Bypässe gibt es vorläufige Belege (Stand 2017), sie sind jedoch mit einer Reihe von Komplikationen verbunden. ⓘ
Lasertherapie
Die Low-Level-Lasertherapie (LLLT) wurde im November 2006 von der US Food and Drug Administration (FDA) für die Behandlung von Lymphödemen zugelassen. ⓘ
Nach Angaben des Nationalen Krebsinstituts der USA kann die LLLT bei einigen Frauen ein Lymphödem wirksam reduzieren. Es wurde festgestellt, dass zwei Zyklen der Laserbehandlung das Volumen des betroffenen Arms bei etwa einem Drittel der Personen mit einem Lymphödem nach einer Mastektomie drei Monate nach der Behandlung verringerten. ⓘ
Epidemiologie
Weltweit sind etwa 200 Millionen Menschen von Lymphödemen betroffen. ⓘ
Ätiologische Klassifikation
Das Lymphödem ist differentialdiagnostisch abzugrenzen vom Lipödem und von der Lipohypertrophie. Man unterscheidet beim Lymphödem die primäre von der sekundären Form:
- Bei der primären Form (selten) sind die Lymphgefäße und/oder Lymphknoten aufgrund einer Entwicklungsstörung nicht oder nur teilweise oder mit einer Fehlbildung angelegt. Ganze Extremitäten oder Körperregionen können hier betroffen sein. Das völlige Fehlen der Lymphgefäße einer ganzen Körperregion ist nicht mit dem Leben vereinbar und führt schon im Mutterleib oder kurz nach der Geburt zum Tod. Es gibt auch angeborene Formen (hereditäres Lymphödem), s. Milroy-Krankheit und Meige-Krankheit, früher als Nonne-Milroy-Meige-Syndrom bezeichnet. ⓘ
- Beim sekundären Lymphödem (Mehrzahl der Fälle) sind die Abflussbahnen mechanisch insuffizient als Folge von entweder pathologischen Veränderungen wie z. B. Tumorerkrankungen, Traumata, Lymphangitiden (Entzündung aufgrund von Viren, Bakterien, Pilzen, Parasiten etc., auch im rheumatischen Formenkreis), chronisch-venöse Insuffizienz (CVI), Diabetes mellitus, oder aufgrund von iatrogenen Eingriffen wie z. B. OP-Narben, radiologischen Bestrahlungen, Entfernung von Lymphknoten nach Tumorentfernung, Venenentnahme zur Bypass-OP. ⓘ
Diagnostik

- Stemmersches Zeichen: Lässt sich eine Hautfalte über der 2. und 3. Zehe überhaupt nicht oder nur sehr schwer abheben, ist das ein eindeutiges Zeichen für ein Lymphödem. Dasselbe gilt für Arme und Hände. Man spricht von einem positiven Stemmerschen Zeichen. Es kommt im weiteren Verlauf zu einer Verdickung der Zehen mit annähernd 4-kantigem Aussehen.
- Ultraschall (Duplexsonografie): Mit einer Ultraschalluntersuchung können die Veränderungen des Haut- und Unterhautgewebes genau beurteilt werden. Sie gibt Aufschluss darüber, ob es sich um eine Erkrankung der Lymphgefäße oder der Venen handelt.
- Lymphografie/Lymphszintigrafie ⓘ
Therapie
Therapie der Wahl ist die Komplexe Physikalische Entstauungstherapie (KPE). Hierunter werden zusammengefasst:
- Manuelle Lymphdrainage: Die manuelle Lymphdrainage ist eine spezielle Drainagetechnik mit der das Lymphgewebe erweicht und die gestaute Lymphflüssigkeit in Richtung Bauch- und Brustraum befördert wird ohne die Durchblutung zu verstärken. Mit unterschiedlichem Druck werden die Haut und das Unterhautfettgewebe drainiert. Mit speziellen Griffen regt der Therapeut die Eigenbewegung der Lymphgefäße an, womit er den Transport der Lymphe begünstigt. Bei konsequenter Anwendung – je nach Schweregrad einmal oder mehrmals pro Woche – wird das Ödemvolumen gemindert. Der therapeutische Effekt hält etwa 24 Stunden an. Deshalb muss ergänzend eine Kompressionsbehandlung erfolgen.
- Maschinelle Lymphdrainage: Spezielle Lymphpumpen werden an Beinstiefel oder Armmanschetten angeschlossen. Die Manschetten, die über mehrere verschiedene Luftkammern verfügen, werden dann mit Druck beaufschlagt. Die unterste Kammer hat den höchsten Druck. Es beginnt dann ein Zyklus, in dem die Kammern sequentiell aufgepumpt werden.
- Hautpflege
- Kompressionsbandage/Kompressionsstrümpfe: Mit Kompressionsbandagen werden die betroffenen Arme oder Beine umwickelt. Der äußere Druck unterstützt den Abtransport der Lymphflüssigkeit und damit den Abbau des Lymphstaus. Eine fachgerechte Bandagierung umfasst neben Kompressionsbinden auch Vliespolster und Schaumstoffplatten zur Abpolsterung. Wenn die Schwellneigung abnimmt, können die Bandagen durch Kompressionsärmel oder -strümpfe ersetzt werden. Das sind speziell angefertigte Handschuhe, Kompressionsärmel oder Fußkappen und Beinstrümpfe aus festem Flachstrickmaterial, das nur für die Behandlung von Lymphödemen und nicht für die von Venenerkrankungen geeignet ist.
- Spezielle Bewegungstherapie in Kompression: Regelmäßige Bewegungsübungen fördern den Lymphfluss und bauen den Lymphstau ab. Dabei werden Kompressionsbandagen oder -strümpfe getragen, um die Wirkung der entstauenden Übungen zu steigern. Der Therapeut entwickelt für den Patienten ein geeignetes Übungsprogramm, das u. a. davon abhängt, an welcher Stelle das Lymphödem ist. ⓘ
Des Weiteren können im Rahmen der Supermikrochirurgie Lymphabstromwege wiederhergestellt werden und dadurch dauerhaft die Lymphwassereinlagerungen reduziert werden. ⓘ
Keine alleinige Therapieoption sind Diuretika (entwässernde Medikamente). Eine alleinige Behandlung mit Diuretika vermindert zunächst und primär das vaskuläre Flüssigkeitsvolumen. Der onkotische Sog des Plasmas wird nur kurzzeitig aufgebaut und verändert die Eiweiß- und Proteinkonzentration des Ödems nicht positiv. So wird man einen Jo-Jo-Effekt beobachten können. Um die gewünschte Wirkung des Diuretikums zu erhalten, wird man das Diuretikum ständig und in steigender Konzentration verabreichen müssen. Weiterhin beachte man, dass ein Diuretikum den Lymphtransportmechanismus beeinträchtigt. ⓘ
Vorsichtsmaßnahmen
Als Vorsichtsmaßnahmen werden alle jene Tätigkeiten verstanden, die die Entstehung eines Lymphödems verhindern. Jede Verletzung des betroffenen Armes/Beines muss unbedingt vermieden werden. Dazu gehört auch das Vermeiden von Injektionen, Blutabnahmen, Mückenstichen, Sonnenbränden usw. Selbst einschnürende Kleidung kann ein Lymphödem auslösen. Bei dieser Erkrankung gilt: „Einmal Lymphödem, immer Lymphödem“. Umso mehr ist den Verhaltensregeln bzw. Vorsichtsmaßnahmen Beachtung zu schenken. ⓘ