Gentherapie
| Teil einer Serie über ⓘ |
| Gentechnologie |
|---|
 |
| Gentechnisch veränderte Organismen |
|
| Geschichte und Regulierung |
|
| Verfahren |
|
| Anwendungen |
|
| Kontroversen |
|
Die Gentherapie ist ein medizinischer Bereich, der sich mit der genetischen Veränderung von Zellen befasst, um eine therapeutische Wirkung zu erzielen oder eine Krankheit zu behandeln, indem defektes genetisches Material repariert oder rekonstruiert wird. Der erste Versuch, die menschliche DNA zu verändern, wurde 1980 von Martin Cline unternommen, doch der erste erfolgreiche Gentransfer beim Menschen, der von den National Institutes of Health genehmigt wurde, fand im Mai 1989 statt. Die erste therapeutische Anwendung des Gentransfers sowie die erste direkte Einfügung menschlicher DNA in das Kerngenom wurde von French Anderson in einem im September 1990 begonnenen Versuch durchgeführt. Man geht davon aus, dass damit viele genetische Störungen geheilt oder im Laufe der Zeit behandelt werden können. ⓘ
Zwischen 1989 und Dezember 2018 wurden über 2.900 klinische Studien durchgeführt, von denen sich mehr als die Hälfte in Phase I befanden. 2017 kamen mit Luxturna von Spark Therapeutics (durch RPE65-Mutation verursachte Blindheit) und Kymriah von Novartis (chimäre Antigenrezeptor-T-Zelltherapie) die ersten von der FDA zugelassenen Gentherapien auf den Markt. Seitdem haben neben den Gentherapeutika anderer Unternehmen auch Medikamente wie Zolgensma von Novartis und Patisiran von Alnylam die FDA-Zulassung erhalten. Bei den meisten dieser Ansätze werden Adeno-assoziierte Viren (AAV) und Lentiviren für die Insertion von Genen in vivo bzw. ex vivo eingesetzt. AAVs zeichnen sich durch die Stabilisierung des viralen Kapsids, eine geringere Immunogenität, die Fähigkeit, sowohl sich teilende als auch sich nicht teilende Zellen zu transduzieren, das Potenzial zur ortsspezifischen Integration und zur Erzielung einer Langzeitexpression bei der In-vivo-Behandlung aus. (Gorell et al. 2014) ASO/iRNA-Ansätze, wie sie von Alnylam und Ionis Pharmaceuticals verfolgt werden, erfordern nichtvirale Verabreichungssysteme und nutzen alternative Mechanismen für den Transport zu Leberzellen über GalNAc-Transporter. ⓘ
Das Konzept der Gentherapie besteht darin, ein genetisches Problem an seinem Ursprung zu beheben. Wenn beispielsweise eine Mutation in einem bestimmten Gen die Produktion eines funktionsuntüchtigen Proteins verursacht, das (in der Regel rezessiv) zu einer Erbkrankheit führt, könnte die Gentherapie eingesetzt werden, um eine Kopie dieses Gens einzubringen, die die schädliche Mutation nicht enthält und dadurch ein funktionsfähiges Protein produziert. Diese Strategie wird als Genersatztherapie bezeichnet und zur Behandlung von erblichen Netzhauterkrankungen eingesetzt. ⓘ
Während das Konzept der Genersatztherapie vor allem für rezessive Krankheiten geeignet ist, wurden neue Strategien vorgeschlagen, mit denen auch Krankheiten mit dominantem Vererbungsmuster behandelt werden können.
- Die Einführung des CRISPR-Gen-Editierens hat neue Türen für seine Anwendung und Nutzung in der Gentherapie geöffnet, da es anstelle des reinen Ersatzes eines Gens die Korrektur des jeweiligen Gendefekts ermöglicht. Lösungen für medizinische Hürden, wie die Ausrottung latenter Reservoire des Humanen Immundefizienzvirus (HIV) und die Korrektur der Mutation, die die Sichelzellenkrankheit verursacht, könnten in Zukunft als therapeutische Option zur Verfügung stehen.
- Die prothetische Gentherapie zielt darauf ab, Körperzellen in die Lage zu versetzen, Funktionen zu übernehmen, die sie physiologischerweise nicht ausüben. Ein Beispiel dafür ist die so genannte Gentherapie zur Wiederherstellung der Sehkraft, die bei Patienten mit Netzhauterkrankungen im Endstadium eingesetzt werden soll. Bei Netzhauterkrankungen im Endstadium sind die Photorezeptoren, die primären lichtempfindlichen Zellen der Netzhaut, unwiderruflich verloren. Mit Hilfe der prothetischen Gentherapie werden lichtempfindliche Proteine in die verbleibenden Zellen der Netzhaut eingebracht, um sie lichtempfindlich zu machen und sie so in die Lage zu versetzen, visuelle Informationen an das Gehirn weiterzuleiten. Die klinischen Versuche laufen. (NCT02556736, NCT03326336 auf clinicaltrials.gov) ⓘ
Nicht alle medizinischen Verfahren, bei denen das Erbgut eines Patienten verändert wird, können als Gentherapie bezeichnet werden. Bei Knochenmarktransplantationen und Organtransplantationen im Allgemeinen wurde festgestellt, dass fremde DNA in den Patienten eingebracht wird. ⓘ
Eine Gentherapie umfasst die Korrektur krankheitsbedingter Gene durch die Anwendung rekombinanter DNA-Techniken mit dem Ziel, durch die Veränderung des Genoms eines Menschen genetisch bedingte Krankheiten (Erbkrankheiten) zu behandeln oder diesen vorzubeugen. Mittels rekombinanter Nukleinsäuren wie DNA oder RNA wird die Nukleinsäuresequenz beim Menschen reguliert, repariert, ersetzt, hinzugefügt oder entfernt. So wird beispielsweise ein intaktes Gen in das Genom der Zielzelle eingefügt, um ein defektes Gen zu ersetzen, das ursächlich für die Entstehung der Krankheit ist. Die eingebrachten Gene dienen dabei als therapeutisch wirksame Stoffe (Gentherapeutika). Der Transfer kann auch außerhalb des Körpers (ex vivo) erfolgen. ⓘ
Handelt es sich dabei um (somatische) Körperzellen, spricht man von somatischer Gentherapie (Gentransplantation). Die Therapie bleibt auf den Empfänger beschränkt, es findet keine Weitervererbung statt. Dies unterscheidet sich von der Keimbahntherapie (Keimbahn-Gentherapie), bei der Gene in Keimzellen oder Embryonalzellen eines frühen Entwicklungsstadiums eingebracht werden. Die Keimbahntherapie am Menschen ist aus ethischen Gründen in Deutschland aufgrund § 5 des Embryonenschutzgesetzes verboten. ⓘ
In den letzten Jahren wird versucht, ein defektes Gen mit einer präziseren Methode, dem Genome Editing, zu reparieren. Während es unzählige experimentelle klinische Studien gibt, sind im Jahr 2020 nur acht Therapien durch die amerikanische FDA und/oder die europäische Arzneimittel-Agentur (EMA) für die Klinik zugelassen. Als weltweit erstes Gentherapeutikum wurde 2003 in China Gendicine als Krebsmedikament eingeführt, das aber wegen fehlender Unterlagen in anderen Ländern nicht zugelassen wurde. Näheres siehe Gendicine. ⓘ
Innerhalb Europas gehören Gentherapeutika zur Gruppe der Arzneimittel für neuartige Therapien (ATMPs). Eine Übersicht über die in den USA zugelassenen Gentherapeutika findet sich auf der Webseite der Food and Drug Administration (FDA). Bei einer Impfung mit genetischen Impfstoffen wie DNA-, RNA- oder viralen Vektorimpfstoffen wird dagegen das Genom nicht verändert, weshalb Impfstoffe gegen Infektionskrankheiten keine Gentherapeutika sind. Sie werden auch arzneimittelrechtlich nicht zu den Gentherapeutika gerechnet. ⓘ
Hintergrund
Die Gentherapie wurde 1972 von Autoren konzipiert, die zur Vorsicht mahnten, bevor sie mit gentherapeutischen Studien am Menschen begannen. ⓘ
Der erste - erfolglose - Versuch einer Gentherapie (und der erste medizinische Transfer von Fremdgenen in den Menschen, abgesehen von Organtransplantationen) wurde von Martin Cline am 10. Juli 1980 unternommen. Cline behauptete, dass eines der Gene in seinen Patienten sechs Monate später aktiv war, obwohl er diese Daten nie veröffentlichte oder verifizieren ließ, und selbst wenn er Recht hätte, ist es unwahrscheinlich, dass es bei der Behandlung der Beta-Thalassämie nennenswerte positive Auswirkungen hatte. ⓘ
Nach umfangreichen Tierversuchen in den 1980er Jahren und einem Versuch mit bakteriellem Gen-Tagging am Menschen im Jahr 1989 wurde die erste Gentherapie, die allgemein als Erfolg anerkannt wurde, in einem Versuch demonstriert, der am 14. September 1990 begann, als Ashanthi DeSilva wegen ADA-SCID behandelt wurde. ⓘ
Die erste somatische Behandlung, die eine dauerhafte genetische Veränderung bewirkt, wurde 1993 eingeleitet. Ziel war es, bösartige Hirntumore zu heilen, indem mit Hilfe rekombinanter DNA ein Gen übertragen wurde, das die Tumorzellen empfindlich für ein Medikament macht, das wiederum die Tumorzellen zum Absterben bringt. ⓘ
Die Polymere werden entweder in Proteine übersetzt, greifen in die Expression des Zielgens ein oder korrigieren möglicherweise genetische Mutationen. Bei der häufigsten Form wird DNA verwendet, die für ein funktionelles, therapeutisches Gen kodiert, um ein mutiertes Gen zu ersetzen. Das Polymermolekül ist in einem "Vektor" verpackt, der das Molekül in die Zellen trägt. ⓘ
Frühe klinische Misserfolge führten zur Ablehnung der Gentherapie. Klinische Erfolge seit 2006 haben die Aufmerksamkeit der Forscher wieder geweckt, auch wenn es sich 2014 noch weitgehend um eine experimentelle Technik handelte. Dazu gehören die Behandlung der Netzhauterkrankungen Lebersche kongenitale Amaurose und Choroideremie, X-chromosomales SCID, ADA-SCID, Adrenoleukodystrophie, chronische lymphatische Leukämie (CLL), akute lymphatische Leukämie (ALL), multiples Myelom, Hämophilie und die Parkinson-Krankheit. Zwischen 2013 und April 2014 haben US-Unternehmen über 600 Millionen Dollar in diesen Bereich investiert. ⓘ
Die erste kommerzielle Gentherapie, Gendicine, wurde 2003 in China für die Behandlung bestimmter Krebsarten zugelassen. Im Jahr 2011 wurde Neovasculgen in Russland als erstes Gentherapeutikum seiner Klasse zur Behandlung von peripheren Arterienerkrankungen, einschließlich der Ischämie kritischer Gliedmaßen, zugelassen. Im Jahr 2012 wurde Glybera, ein Medikament zur Behandlung einer seltenen Erbkrankheit, dem Lipoprotein-Lipase-Mangel, als erstes Medikament für den klinischen Einsatz sowohl in Europa als auch in den Vereinigten Staaten zugelassen, nachdem es von der Europäischen Kommission genehmigt worden war. ⓘ
Nach den ersten Fortschritten in der Gentechnik bei Bakterien, Zellen und Kleintieren begannen Wissenschaftler zu überlegen, wie man sie in der Medizin einsetzen könnte. Dabei wurden vor allem zwei Ansätze in Betracht gezogen: der Ersatz oder die Unterbrechung defekter Gene. Die Wissenschaftler konzentrierten sich auf Krankheiten, die durch einzelne Gendefekte verursacht werden, wie zystische Fibrose, Hämophilie, Muskeldystrophie, Thalassämie und Sichelzellenanämie. Glybera behandelt eine solche Krankheit, die durch einen Defekt in der Lipoproteinlipase verursacht wird. ⓘ
Die DNA muss verabreicht werden, die geschädigten Zellen erreichen, in die Zelle eindringen und ein Protein entweder exprimieren oder stören. Es wurden mehrere Verabreichungsmethoden untersucht. Beim ersten Ansatz wurde die DNA in ein künstlich hergestelltes Virus eingebaut, um die DNA in ein Chromosom einzubringen. Es wurden auch Ansätze mit nackter DNA erforscht, insbesondere im Zusammenhang mit der Entwicklung von Impfstoffen. ⓘ
Im Allgemeinen konzentrierten sich die Bemühungen auf die Verabreichung eines Gens, das die Expression eines benötigten Proteins bewirkt. In jüngster Zeit hat das zunehmende Verständnis der Nukleasefunktion zu einem direkteren DNA-Editing geführt, bei dem Techniken wie Zinkfingernukleasen und CRISPR zum Einsatz kommen. Der Vektor baut die Gene in die Chromosomen ein. Die exprimierten Nukleasen schalten dann Gene im Chromosom aus und ersetzen sie. Seit 2014 werden bei diesen Ansätzen den Patienten Zellen entnommen, ein Chromosom editiert und die transformierten Zellen den Patienten zurückgegeben. ⓘ
Gene Editing ist ein möglicher Ansatz zur Veränderung des menschlichen Genoms, um genetische Krankheiten, Viruserkrankungen und Krebs zu behandeln. Ab 2020 werden diese Ansätze in klinischen Versuchen untersucht. ⓘ

Zelltypen
Die Gentherapie kann in zwei Typen unterteilt werden: ⓘ
Somatisch
Bei der somatischen Gentherapie (SCGT) werden die therapeutischen Gene in eine beliebige Zelle übertragen, die keine Gamete, Keimzelle, Gametozyte oder undifferenzierte Stammzelle ist. Solche Veränderungen wirken sich nur auf den einzelnen Patienten aus und werden nicht an die Nachkommen vererbt. Die somatische Gentherapie ist die wichtigste Form der Grundlagen- und klinischen Forschung, bei der therapeutische DNA (entweder in das Genom integriert oder als externes Episom oder Plasmid) zur Behandlung von Krankheiten eingesetzt wird. ⓘ
In den USA werden derzeit über 600 klinische Studien mit SCGT durchgeführt. Die meisten konzentrieren sich auf schwere genetische Störungen, darunter Immundefekte, Hämophilie, Thalassämie und Mukoviszidose. Solche Einzelgenerkrankungen sind gute Kandidaten für die somatische Zelltherapie. Die vollständige Korrektur einer genetischen Störung oder der Ersatz mehrerer Gene ist noch nicht möglich. Nur einige wenige Versuche befinden sich im fortgeschrittenen Stadium. ⓘ
Keimbahn
Bei der Keimbahn-Gentherapie (GGT) werden Keimzellen (Spermien oder Eizellen) durch das Einbringen funktioneller Gene in ihr Genom verändert. Die Veränderung einer Keimzelle führt dazu, dass alle Zellen des Organismus das veränderte Gen enthalten. Die Veränderung ist somit vererbbar und wird an spätere Generationen weitergegeben. Australien, Kanada, Deutschland, Israel, die Schweiz und die Niederlande verbieten die GGT für die Anwendung beim Menschen aus technischen und ethischen Gründen, u. a. wegen unzureichender Kenntnisse über mögliche Risiken für künftige Generationen und wegen höherer Risiken im Vergleich zur SCGT. In den USA gibt es keine bundesstaatlichen Kontrollen, die sich speziell mit der genetischen Veränderung des Menschen befassen (abgesehen von den FDA-Vorschriften für Therapien im Allgemeinen). ⓘ
Vektoren
Das Einbringen von DNA in Zellen kann mit verschiedenen Methoden erfolgen. Die beiden Hauptklassen sind rekombinante Viren (manchmal auch biologische Nanopartikel oder virale Vektoren genannt) und nackte DNA oder DNA-Komplexe (nichtvirale Methoden). ⓘ
Viren
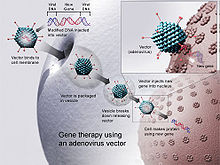
Um sich zu vermehren, schleusen Viren ihr genetisches Material in die Wirtszelle ein und bringen die zelluläre Maschinerie des Wirts dazu, es als Bauplan für virale Proteine zu verwenden. Retroviren gehen noch einen Schritt weiter, indem sie ihr genetisches Material in das Genom der Wirtszelle kopieren lassen. Die Wissenschaftler machen sich dies zunutze, indem sie das genetische Material eines Virus durch therapeutische DNA ersetzen. (Der Begriff "DNA" ist vielleicht eine zu starke Vereinfachung, denn einige Viren enthalten RNA, und die Gentherapie könnte auch diese Form annehmen). Eine Reihe von Viren wurde für die Gentherapie beim Menschen eingesetzt, darunter Retroviren, Adenoviren, Herpes simplex, Vaccinia und Adeno-assoziierte Viren. Wie das genetische Material (DNA oder RNA) in Viren kann auch die therapeutische DNA so konzipiert sein, dass sie lediglich als vorübergehender Bauplan dient, der auf natürliche Weise abgebaut wird, oder (zumindest theoretisch) in das Genom des Wirts eindringt und in infizierten Zellen zu einem dauerhaften Bestandteil der DNA des Wirts wird. ⓘ
Nicht-virale Vektoren
Nichtvirale Vektoren für die Gentherapie bieten gegenüber viralen Methoden gewisse Vorteile, wie etwa die Produktion in großem Maßstab und die geringe Immunogenität des Wirts. Allerdings führten nichtvirale Methoden zunächst zu einer geringeren Transfektion und Genexpression und damit zu einer geringeren therapeutischen Wirksamkeit. Neuere Technologien versprechen, diese Probleme zu lösen, da sie eine bessere zellspezifische Ausrichtung und Kontrolle des subzellulären Traffics ermöglichen. ⓘ
Zu den Methoden der nicht-viralen Gentherapie gehören die Injektion von nackter DNA, Elektroporation, die Genkanone, Sonoporation, Magnetofektion, die Verwendung von Oligonukleotiden, Lipoplexen, Dendrimeren und anorganischen Nanopartikeln. ⓘ
Neuere Ansätze, wie sie von Unternehmen wie Ligandal verfolgt werden, bieten die Möglichkeit, zellspezifische Targeting-Technologien für eine Vielzahl von Gentherapiemodalitäten zu entwickeln, darunter RNA, DNA und Gen-Editing-Tools wie CRISPR. Andere Unternehmen wie Arbutus Biopharma und Arcturus Therapeutics bieten nicht-virale, nicht-zellspezifische Ansätze an, die hauptsächlich Lebertrophismus aufweisen. In den letzten Jahren haben Start-ups wie Sixfold Bio, GenEdit und Spotlight Therapeutics begonnen, das Problem der nicht-viralen Genübertragung zu lösen. Nichtvirale Techniken bieten die Möglichkeit der wiederholten Verabreichung und eine bessere Anpassbarkeit der genetischen Nutzlasten, die in Zukunft wahrscheinlich die viralen Verabreichungssysteme ablösen werden. ⓘ
Unternehmen wie Editas Medicine, Intellia Therapeutics, CRISPR Therapeutics, Casebia, Cellectis, Precision Biosciences, bluebird bio und Sangamo haben nicht-virale Gen-Editierungstechniken entwickelt, verwenden jedoch häufig noch Viren für die Bereitstellung von Gen-Insertionsmaterial nach der Genomspaltung durch geführte Nukleasen. Diese Unternehmen konzentrieren sich auf das Gene Editing und stehen noch immer vor großen Hürden bei der Bereitstellung. ⓘ
BioNTech, Moderna Therapeutics und CureVac konzentrieren sich auf die Einbringung von mRNA-Nutzlasten, die zwangsläufig mit nichtviralen Einbringungsproblemen verbunden sind. ⓘ
Alnylam, Dicerna Pharmaceuticals und Ionis Pharmaceuticals konzentrieren sich auf die Verabreichung von siRNA (Antisense-Oligonukleotide) zur Genunterdrückung, wofür ebenfalls nicht-virale Verabreichungssysteme erforderlich sind. ⓘ
Im akademischen Bereich arbeiten mehrere Labors an der Verabreichung von PEGylierten Partikeln, die Serumproteinkoronen bilden und vor allem eine LDL-Rezeptor-vermittelte Aufnahme in Zellen in vivo aufweisen. ⓘ
In vivo versus ex vivo-Therapien
Bei der In-vivo-Gentherapie wird dem Patienten ein Vektor (in der Regel ein Virus) zugeführt, der dann die gewünschte biologische Wirkung erzielt, indem er das genetische Material (z. B. für ein fehlendes Protein) in die Zellen des Patienten einschleust. Bei Ex-vivo-Gentherapien, wie z. B. CAR-T-Therapien, werden die eigenen Zellen des Patienten (autolog) oder gesunde Spenderzellen (allogen) außerhalb des Körpers (also ex vivo) mit Hilfe eines Vektors so verändert, dass sie ein bestimmtes Protein, z. B. einen chimären Antigenrezeptor, exprimieren. ⓘ
Die In-vivo-Gentherapie wird als einfacher angesehen, da sie keine Entnahme von mitotischen Zellen erfordert. Ex-vivo-Gentherapien sind jedoch besser verträglich und weniger mit schweren Immunreaktionen verbunden. Der Tod von Jesse Gelsinger bei einem Versuch mit einer Adenovirus-vermittelten Behandlung des Ornithin-Transcarbamylase-Mangels aufgrund einer systemischen Entzündungsreaktion führte zu einem vorübergehenden Stopp der Gentherapieversuche in den Vereinigten Staaten. Ab 2021 gelten sowohl In-vivo- als auch Ex-vivo-Therapien als sicher. ⓘ
Gendoping
Sportler können gentherapeutische Technologien einsetzen, um ihre Leistung zu verbessern. Es ist nicht bekannt, dass Gendoping vorkommt, aber mehrere Gentherapien können solche Auswirkungen haben. Kayser et al. argumentieren, dass Gendoping das Spielfeld ebnen könnte, wenn alle Athleten den gleichen Zugang erhalten. Kritiker behaupten, dass jeder therapeutische Eingriff zu nicht-therapeutischen/verbessernden Zwecken die ethischen Grundlagen von Medizin und Sport gefährdet. ⓘ
Menschliche Gentechnik
Die Gentechnik könnte zur Heilung von Krankheiten, aber auch zur Veränderung des Aussehens, des Stoffwechsels und sogar zur Verbesserung körperlicher und geistiger Fähigkeiten wie Gedächtnis und Intelligenz eingesetzt werden. Zu den ethischen Forderungen in Bezug auf die Keimbahntechnik gehört die Überzeugung, dass jeder Fötus ein Recht darauf hat, genetisch unverändert zu bleiben, dass Eltern das Recht haben, ihre Nachkommen genetisch zu verändern, und dass jedes Kind das Recht hat, frei von vermeidbaren Krankheiten geboren zu werden. Für Eltern könnte die Gentechnik als eine weitere Technik zur Verbesserung des Kindes angesehen werden, die zu Diät, Sport, Erziehung, Ausbildung, Kosmetik und plastischer Chirurgie hinzukommt. Ein anderer Theoretiker behauptet, dass moralische Bedenken die Keimbahntechnik einschränken, aber nicht verbieten. ⓘ
Eine kürzlich erschienene Ausgabe der Zeitschrift Bioethics widmete sich den moralischen Fragen im Zusammenhang mit der Keimbahn-Gentechnik beim Menschen. ⓘ
Zu den möglichen Regelungsmodellen gehören ein vollständiges Verbot, die Bereitstellung für jedermann oder die Selbstregulierung der Fachwelt. Das Council on Ethical and Judicial Affairs der American Medical Association erklärte, dass "genetische Eingriffe zur Verbesserung von Merkmalen nur in stark eingeschränkten Situationen als zulässig angesehen werden sollten: (1) klarer und bedeutender Nutzen für den Fötus oder das Kind; (2) kein Kompromiss mit anderen Merkmalen oder Eigenschaften; und (3) gleicher Zugang zur Gentechnologie, unabhängig von Einkommen oder anderen sozioökonomischen Merkmalen". ⓘ
Schon in der Geschichte der Biotechnologie (1990) gab es Wissenschaftler, die sich gegen Versuche wandten, die menschliche Keimbahn mit diesen neuen Instrumenten zu verändern, und diese Bedenken haben sich mit dem Fortschritt der Technologie fortgesetzt. Mit dem Aufkommen neuer Techniken wie CRISPR drängte eine Gruppe von Wissenschaftlern im März 2015 auf ein weltweites Moratorium für den klinischen Einsatz von Gen-Editing-Technologien, um das menschliche Genom so zu verändern, dass es vererbt werden kann. Im April 2015 lösten Forscher eine Kontroverse aus, als sie über Ergebnisse der Grundlagenforschung zur Bearbeitung der DNA nicht lebensfähiger menschlicher Embryonen mit CRISPR berichteten. Ein Ausschuss der Nationalen Akademie der Wissenschaften und der Nationalen Akademie der Medizin der Vereinigten Staaten unterstützte 2017 die Bearbeitung des menschlichen Genoms mit Einschränkungen, sobald Antworten auf Sicherheits- und Effizienzprobleme gefunden worden sind, "aber nur für schwerwiegende Bedingungen unter strenger Aufsicht." ⓘ
Behandlung von genetischen Krankheiten
Gentherapieansätze, bei denen ein fehlerhaftes Gen durch ein gesundes Gen ersetzt wird, wurden für die Behandlung einiger genetischer Krankheiten vorgeschlagen und werden derzeit untersucht. Krankheiten wie die Sichelzellenkrankheit, die durch autosomal rezessive Störungen verursacht werden, bei denen der normale Phänotyp oder die normale Zellfunktion einer Person in den Zellen, die an der Krankheit leiden, durch eine normale Kopie des mutierten Gens wiederhergestellt werden kann, können gute Kandidaten für eine gentherapeutische Behandlung sein. Die Risiken und der Nutzen der Gentherapie bei Sichelzellkrankheit sind nicht bekannt. ⓘ
Liste der Gentherapien zur Behandlung von Krankheiten
Einige Gentherapien wurden von der US-amerikanischen Food and Drug Administration (FDA) und der Europäischen Arzneimittelagentur (EMA) sowie in Russland und China zugelassen. ⓘ
| INN | Markenname | Typ | Hersteller | Ziel | FDA zugelassen | EMA zugelassen ⓘ |
|---|---|---|---|---|---|---|
| idecabtagene vicleucel | Abecma | Ex vivo | Celgene | Multiples Myelom | 26. März 2021 | Nein |
| lisocabtagene maraleucel | Breyanzi | Ex vivo | Juno-Therapeutika | B-Zell-Lymphom | 5. Februar 2021 | Nein |
| talimogene laherparepvec | Imlygisch | In vivo | Amgen | Melanom | 27. Oktober 2015 | 16. Dezember 2015 |
| voretigene neparvovec | Luxturna | In vivo | Spark-Therapeutika | Biallelische RPE65-Mutation in Verbindung mit kongenitaler Leber-Amaurose | 18. Dezember 2017 | 22. November 2018 |
| onasemnogene abeparvovec | Zolgensma | In vivo | Novartis Gentherapien | Spinale Muskelatrophie Typ I | 24. Mai 2019 | 26. März 2020 |
| alipogene tiparvovec | Glybera | In vivo | Chiesi Farmaceutici | Lipoproteinlipase-Mangel | Nein | Zurückgezogen |
| atidarsagene autotemcel | Libmeldy
(Arylsulfatase A-Gen, das für autologe CD34+-Zellen kodiert) |
Ex vitro | Orchard Therapeutika | Metachromatische Leukodystrophie | Nein | 17. Dezember 2020 |
| brexucabtagene autoleucel | Tecartus | Ex vitro | Kite Pharma | Mantelzell-Lymphom und akute lymphoblastische Leukämie | 24. Juli 2020 | 14. Dezember 2020 |
| axicabtagene ciloleucel | Yescarta | Großzelliges B-Zell-Lymphom | 18. Oktober 2017 | 23. August 2018 | ||
| betibeglogene autotemcel | Zynteglo | Beta-Thalassämie | 29. Mai 2019 | |||
| Kambiogenplasmid | Neovasculgen | vaskulärer endothelialer Wachstumsfaktor periphere Arterienerkrankung | ||||
| elivaldogenes Autotemcel | Skysona | zerebrale Adrenoleukodystrophie | 16. Juli 2021 | |||
| gendicin | Plattenepithelkarzinom im Kopf- und Halsbereich | |||||
| autologes CD34+ | Strimvelis | Adenosin-Deaminase-Mangel (ADA-SCID) | 26. Mai 2016 | |||
| tisagenlecleucel | Kymriah | B-Zell-lymphoblastische Leukämie | 22. August 2018 |
Unerwünschte Wirkungen, Kontraindikationen und Hürden für die Anwendung
Einige der ungelösten Probleme sind:
- Kurzlebigkeit - Bevor eine Gentherapie zu einer dauerhaften Heilung einer Erkrankung führen kann, muss die in die Zielzellen eingebrachte therapeutische DNA funktionsfähig bleiben und die Zellen, die die therapeutische DNA enthalten, müssen stabil sein. Probleme bei der Integration der therapeutischen DNA in das Genom und die schnelle Teilung vieler Zellen verhindern, dass die Therapie langfristige Vorteile bringt. Die Patienten benötigen mehrere Behandlungen.
- Immunreaktion - Jedes Mal, wenn ein fremdes Objekt in menschliches Gewebe eingeführt wird, wird das Immunsystem dazu angeregt, den Eindringling zu bekämpfen. Es ist möglich, das Immunsystem so zu stimulieren, dass die Wirksamkeit der Gentherapie verringert wird. Die verstärkte Reaktion des Immunsystems auf Viren, die es schon einmal gesehen hat, verringert die Wirksamkeit wiederholter Behandlungen.
- Probleme mit viralen Vektoren - Virale Vektoren bergen das Risiko von Toxizität, Entzündungsreaktionen und Problemen mit der Genkontrolle und dem Targeting.
- Multigene Erkrankungen - Einige häufig auftretende Erkrankungen wie Herzkrankheiten, Bluthochdruck, Alzheimer, Arthritis und Diabetes werden durch Variationen in mehreren Genen beeinflusst, was die Gentherapie erschwert.
- Einige Therapien können die Weismann-Schranke (zwischen Soma und Keimbahn), die die Hoden schützt, durchbrechen und möglicherweise die Keimbahn verändern, was in Ländern, die diese Praxis verbieten, gegen die Vorschriften verstoßen würde.
- Insertionsmutagenese - Wenn die DNA an einer sensiblen Stelle im Genom integriert wird, z. B. in ein Tumorsuppressorgen, könnte die Therapie einen Tumor hervorrufen. Dies ist bei klinischen Versuchen für Patienten mit X-chromosomalem schweren kombinierten Immundefekt (X-SCID) geschehen, bei denen hämatopoetische Stammzellen mit einem korrigierenden Transgen unter Verwendung eines Retrovirus transduziert wurden, was bei 3 von 20 Patienten zur Entwicklung einer T-Zell-Leukämie führte. Eine mögliche Lösung besteht darin, ein funktionelles Tumorsuppressor-Gen in die zu integrierende DNA einzufügen. Dies könnte problematisch sein, denn je länger die DNA ist, desto schwieriger ist es, sie in das Zellgenom zu integrieren. Die CRISPR-Technologie ermöglicht es den Forschern, sehr viel präzisere Genomveränderungen an exakten Stellen vorzunehmen.
- Kosten - Alipogene tiparvovec oder Glybera zum Beispiel war 2013 mit Kosten von 1,6 Millionen Dollar pro Patient das teuerste Medikament der Welt. ⓘ
Todesfälle
Im Rahmen von Gentherapieversuchen wurden drei Todesfälle von Patienten gemeldet, die das Feld einer genauen Prüfung unterziehen. Der erste war Jesse Gelsinger, der 1999 aufgrund einer Abstoßungsreaktion des Immunsystems starb. Ein X-SCID-Patient starb 2003 an Leukämie. Im Jahr 2007 starb ein Patient mit rheumatoider Arthritis an einer Infektion; die anschließende Untersuchung ergab, dass der Tod nicht auf die Gentherapie zurückzuführen war. ⓘ
Vorschriften
Die Vorschriften zur genetischen Veränderung sind Teil der allgemeinen Leitlinien für die biomedizinische Forschung am Menschen. Es gibt keine internationalen Verträge, die in diesem Bereich rechtsverbindlich sind, aber es gibt Empfehlungen für nationale Gesetze von verschiedenen Gremien. ⓘ
Die Erklärung von Helsinki (Ethische Grundsätze für die medizinische Forschung am Menschen) wurde 2008 von der Generalversammlung des Weltärztebundes geändert. Dieses Dokument enthält Grundsätze, die Ärzte und Forscher berücksichtigen müssen, wenn sie Menschen als Forschungssubjekte einbeziehen. Die Erklärung zur Gentherapieforschung, die 2001 von der Human Genome Organization (HUGO) initiiert wurde, bietet eine rechtliche Grundlage für alle Länder. Das Dokument der HUGO betont die Freiheit des Menschen und die Einhaltung der Menschenrechte und gibt Empfehlungen für die somatische Gentherapie, einschließlich der Wichtigkeit, die Bedenken der Öffentlichkeit gegenüber dieser Forschung zu berücksichtigen. ⓘ
Vereinigte Staaten
Es gibt keine Bundesgesetze, die Protokolle oder Beschränkungen für die menschliche Gentechnik festlegen. Dieses Thema wird durch sich überschneidende Vorschriften lokaler und bundesstaatlicher Behörden geregelt, darunter das Department of Health and Human Services, die FDA und das Recombinant DNA Advisory Committee der NIH. Forscher, die Bundesmittel für einen Antrag auf Zulassung eines neuen Arzneimittels beantragen (was bei der somatischen Humangenetik häufig der Fall ist), müssen die internationalen und bundesstaatlichen Richtlinien zum Schutz von Menschen einhalten. ⓘ
Die NIH sind die Hauptaufsichtsbehörde für staatlich finanzierte Forschung im Bereich der Gentherapie. Es wird empfohlen, dass auch privat finanzierte Forschung diese Vorschriften befolgt. Die NIH finanzieren Forschungsarbeiten zur Entwicklung oder Verbesserung gentechnischer Verfahren und zur Bewertung der Ethik und Qualität der laufenden Forschung. Die NIH führen ein obligatorisches Register für gentechnische Forschungsprotokolle beim Menschen, in dem alle vom Bund finanzierten Projekte erfasst sind. ⓘ
Ein NIH-Beratungsausschuss hat eine Reihe von Richtlinien zur Genmanipulation veröffentlicht. In den Richtlinien werden die Sicherheit im Labor, menschliche Versuchspersonen und verschiedene Arten von Experimenten, die genetische Veränderungen beinhalten, behandelt. Mehrere Abschnitte beziehen sich speziell auf die Humangenetik, darunter Abschnitt III-C-1. In diesem Abschnitt werden die erforderlichen Prüfverfahren und andere Aspekte beschrieben, die bei der Beantragung einer Genehmigung für den Beginn klinischer Forschung mit Gentransfer in einen menschlichen Patienten zu beachten sind. Das Protokoll für einen klinischen Gentherapieversuch muss vor Beginn des klinischen Versuchs vom Recombinant DNA Advisory Committee der NIH genehmigt werden; dies unterscheidet sich von jeder anderen Art von klinischem Versuch. ⓘ
Wie bei anderen Medikamenten regelt die FDA die Qualität und Sicherheit von Gentherapieprodukten und überwacht deren klinische Anwendung. Für die therapeutische Veränderung des menschlichen Genoms gelten die gleichen Vorschriften wie für jede andere medizinische Behandlung. Forschung am Menschen, z. B. klinische Versuche, müssen von der FDA und einem Institutional Review Board geprüft und genehmigt werden. ⓘ
Geschichte
1970er Jahre und früher
1972 verfassten Friedmann und Roblin einen Artikel in Science mit dem Titel "Gene therapy for human genetic disease?". Rogers (1970) wurde für seinen Vorschlag zitiert, exogene gute DNA zu verwenden, um die defekte DNA bei Menschen mit Gendefekten zu ersetzen. ⓘ
1980s
1984 wurde ein Retrovirus-Vektorsystem entwickelt, mit dem fremde Gene effizient in die Chromosomen von Säugetieren eingebracht werden konnten. ⓘ
1990s
Die erste genehmigte klinische Gentherapieforschung in den USA fand am 14. September 1990 an den National Institutes of Health (NIH) unter der Leitung von William French Anderson statt. Die vierjährige Ashanti DeSilva wurde wegen eines Gendefekts behandelt, der bei ihr einen Adenosin-Deaminase-Mangel (ADA-SCID), eine schwere Schwäche des Immunsystems, verursachte. Das defekte Gen der Blutzellen der Patientin wurde durch die funktionelle Variante ersetzt. Ashantis Immunsystem wurde durch die Therapie teilweise wiederhergestellt. Die Produktion des fehlenden Enzyms wurde vorübergehend angeregt, aber die neuen Zellen mit funktionalen Genen wurden nicht gebildet. Nur mit den regelmäßigen Injektionen, die alle zwei Monate durchgeführt wurden, führte sie ein normales Leben. Die Wirkung war zwar erfolgreich, aber nur vorübergehend. ⓘ
Die Krebs-Gentherapie wurde 1992/93 eingeführt (Trojan et al. 1993). Die Behandlung des Glioblastoma multiforme, eines bösartigen Hirntumors mit stets tödlichem Ausgang, erfolgte mit einem Vektor, der Antisense-IGF-I-RNA exprimiert (klinischer Versuch, genehmigt durch NIH-Protokoll Nr. 1602 am 24. November 1993 und durch die FDA 1994). Diese Therapie stellt auch den Beginn der immunogenen Krebstherapie dar, einer Behandlung, die sich aufgrund des Antitumor-Mechanismus der IGF-I-Antisense-RNA, der mit starken immunologischen und apoptotischen Phänomenen verbunden ist, als wirksam erweist. ⓘ
1992 führte Claudio Bordignon an der Universität Vita-Salute San Raffaele das erste gentherapeutische Verfahren durch, bei dem hämatopoetische Stammzellen als Vektoren zur Übertragung von Genen zur Korrektur von Erbkrankheiten eingesetzt wurden. Im Jahr 2002 führte diese Arbeit zur Veröffentlichung der ersten erfolgreichen gentherapeutischen Behandlung von ADA-SCID. Der Erfolg einer multizentrischen Studie zur Behandlung von Kindern mit SCID (schwere kombinierte Immunschwäche oder "Bubble Boy"-Krankheit) aus den Jahren 2000 und 2002 wurde in Frage gestellt, als zwei der zehn im Pariser Studienzentrum behandelten Kinder einen leukämieähnlichen Zustand entwickelten. Die klinischen Versuche wurden 2002 vorübergehend eingestellt, aber nach einer behördlichen Überprüfung des Protokolls in den USA, dem Vereinigten Königreich, Frankreich, Italien und Deutschland wieder aufgenommen. ⓘ
1993 wurde Andrew Gobea nach einem pränatalen genetischen Screening mit SCID geboren. Unmittelbar nach der Geburt wurde Blut aus der Plazenta und der Nabelschnur seiner Mutter entnommen, um Stammzellen zu gewinnen. Das Allel, das für die Adenosin-Deaminase (ADA) kodiert, wurde gewonnen und in ein Retrovirus eingefügt. Retroviren und Stammzellen wurden gemischt, woraufhin die Viren das Gen in die Chromosomen der Stammzellen einfügten. Stammzellen, die das funktionierende ADA-Gen enthielten, wurden in Andrews Blut injiziert. Außerdem wurden wöchentlich Injektionen des ADA-Enzyms verabreicht. Vier Jahre lang bildeten die von den Stammzellen produzierten T-Zellen (weiße Blutkörperchen) ADA-Enzyme unter Verwendung des ADA-Gens. Nach vier Jahren war eine weitere Behandlung erforderlich. ⓘ
Der Tod von Jesse Gelsinger im Jahr 1999 behinderte die Gentherapieforschung in den USA. Infolgedessen setzte die FDA mehrere klinische Versuche aus, bis die ethischen und verfahrenstechnischen Praktiken neu bewertet wurden. ⓘ
2000s
Die modifizierte Krebs-Gentherapiestrategie der Antisense-IGF-I-RNA (NIH n˚ 1602) unter Verwendung des Antisense-/Triple-Helix-Anti-IGF-I-Ansatzes wurde 2002 im Rahmen der klinischen Gentherapiestudien n˚ 635 und 636 von Wiley zugelassen. Der Ansatz hat vielversprechende Ergebnisse bei der Behandlung von sechs verschiedenen bösartigen Tumoren gezeigt: Glioblastom, Leber-, Dickdarm-, Prostata-, Gebärmutter- und Eierstockkrebs (Collaborative NATO Science Programme on Gene Therapy USA, Frankreich, Polen n˚ LST 980517 unter Leitung von J. Trojan) (Trojan et al., 2012). Diese Antisense-/Triple-Helix-Gentherapie hat sich als effizient erwiesen, da der Mechanismus gleichzeitig die IGF-I-Expression auf der Translations- und der Transkriptionsebene stoppt und so die antitumoralen, immunologischen und apoptotischen Phänomene verstärkt. ⓘ
2002
Die Sichelzellkrankheit kann bei Mäusen behandelt werden. Bei den Mäusen - die im Wesentlichen denselben Defekt haben, der auch beim Menschen auftritt - wurde ein viraler Vektor verwendet, um die Produktion von fetalem Hämoglobin (HbF) zu induzieren, das normalerweise kurz nach der Geburt nicht mehr gebildet wird. Beim Menschen lindert die Verwendung von Hydroxyharnstoff zur Stimulierung der HbF-Produktion vorübergehend die Sichelzellensymptome. Die Forscher wiesen nach, dass diese Behandlung ein dauerhafteres Mittel zur Steigerung der therapeutischen HbF-Produktion darstellt. ⓘ
Mit einem neuen gentherapeutischen Ansatz wurden Fehler in der Boten-RNA, die von defekten Genen stammt, repariert. Diese Technik hat das Potenzial, Thalassämie, zystische Fibrose und einige Krebsarten zu behandeln. ⓘ
Die Forscher entwickelten Liposomen mit einem Durchmesser von 25 Nanometern, die therapeutische DNA durch Poren in der Kernmembran transportieren können. ⓘ
2003
Im Jahr 2003 schleuste ein Forscherteam zum ersten Mal Gene in das Gehirn ein. Sie verwendeten Liposomen, die mit einem Polymer namens Polyethylenglykol beschichtet waren, das im Gegensatz zu viralen Vektoren klein genug ist, um die Blut-Hirn-Schranke zu überwinden. ⓘ
Kurze Stücke doppelsträngiger RNA (kurze, interferierende RNAs oder siRNAs) werden von Zellen verwendet, um RNA einer bestimmten Sequenz abzubauen. Wenn eine siRNA so gestaltet ist, dass sie mit der RNA übereinstimmt, die von einem fehlerhaften Gen kopiert wurde, wird das abnormale Proteinprodukt dieses Gens nicht produziert. ⓘ
Gendicine ist eine Krebs-Gentherapie, bei der das Tumorsuppressorgen p53 mit Hilfe eines manipulierten Adenovirus übertragen wird. Im Jahr 2003 wurde es in China für die Behandlung von Plattenepithelkarzinomen im Kopf- und Halsbereich zugelassen. ⓘ
2006
Im März gaben Forscher den erfolgreichen Einsatz der Gentherapie zur Behandlung von zwei erwachsenen Patienten mit X-chromosomaler chronischer Granulomatose bekannt, einer Krankheit, die myeloische Zellen befällt und das Immunsystem schädigt. Die Studie ist die erste, die zeigt, dass die Gentherapie das myeloische System behandeln kann. ⓘ
Im Mai berichtete ein Team über eine Möglichkeit, das Immunsystem daran zu hindern, ein neu eingebrachtes Gen abzustoßen. Ähnlich wie bei der Organtransplantation ist die Gentherapie mit diesem Problem behaftet. Normalerweise erkennt das Immunsystem das neue Gen als fremd und stößt die Zellen, die es tragen, ab. Die Forschung nutzte ein neu entdecktes Netzwerk von Genen, die durch Moleküle, so genannte microRNAs, reguliert werden. Diese natürliche Funktion machte das therapeutische Gen in den Zellen des Immunsystems selektiv unkenntlich und schützte es vor der Entdeckung. Mäuse, die mit dem Gen infiziert wurden, das eine microRNA-Zielsequenz für Immunzellen enthält, stießen das Gen nicht ab. ⓘ
Im August behandelten Wissenschaftler erfolgreich ein metastasierendes Melanom bei zwei Patienten mit Hilfe von Killer-T-Zellen, die genetisch auf den Angriff auf die Krebszellen ausgerichtet sind. ⓘ
Im November berichteten Forscher über den Einsatz von VRX496, einer gentechnischen Immuntherapie zur Behandlung von HIV, die einen lentiviralen Vektor verwendet, um ein Antisense-Gen gegen die HIV-Hülle zu übertragen. In einer klinischen Studie der Phase I wurden fünf Personen mit chronischer HIV-Infektion behandelt, die auf mindestens zwei antiretrovirale Therapien nicht angesprochen hatten. Eine einmalige intravenöse Infusion von autologen CD4-T-Zellen, die genetisch mit VRX496 modifiziert waren, wurde gut vertragen. Bei allen Patienten blieb die Viruslast stabil oder ging zurück; vier der fünf Patienten hatten stabile oder erhöhte CD4-T-Zellzahlen. Bei allen fünf Patienten blieb die Immunantwort auf HIV-Antigene und andere Krankheitserreger stabil oder nahm zu. Dies war die erste Bewertung eines lentiviralen Vektors, der in einer klinischen US-Studie am Menschen eingesetzt wurde. ⓘ
2007
Im Mai gaben die Forscher den ersten Gentherapieversuch für eine erbliche Netzhauterkrankung bekannt. Die erste Operation wurde Anfang 2007 an einem 23-jährigen Briten, Robert Johnson, durchgeführt. ⓘ
2008
Lebersche Kongenitale Amaurose ist eine angeborene Funktionsstörung des Pigmentepithels der Netzhaut, die auf mindestens 270 verschiedene Gendefekte zurückgeführt werden kann. Da die Netzhaut für gezielte gentherapeutische Eingriffe leicht zugänglich ist und immunologische Reaktionen selten sind, ist die Gentherapie eine Möglichkeit, das Erblinden zu vermeiden. Für die Mutation im RPE65-Gen, das am Zellstoffwechsel der Netzhaut eine wichtige Rolle spielt, ist eine Gentherapie mit Voretigen Neparvovec (Handelsname: Luxturna; Hersteller: Spark Therapeutics, eine Tochter von Roche) möglich, die von der US-Behörde für Lebens- und Arzneimittel (FDA) und der Europäischen Arzneimittel-Agentur (EMA) zugelassen ist. Bei dieser Therapie wird mit einem Adeno-assoziierten Virus ein intaktes RPE65-Gen in die Netzhaut eingebracht, so dass der fortschreitende Abbau der Netzhaut über Jahre gestoppt wird. ⓘ
Das CEP290-Gen, dessen Mutation auch Lebersche Kongenitale Amaurose auslöst, ist für das Adeno-assoziierte Virus zu groß. Daher wird versucht, mit Genome Editing dieses direkt in den Zellen zu reparieren. Präklinische Versuche an Mäusen und Javaneraffen waren erfolgreich, so dass entsprechende Versuche an Patienten gerechtfertigt sind. Eine Pressemitteilung der Oregon Health & Science University vom März 2020 berichtet über entsprechende Therapien beim Menschen. ⓘ
Die Lebersche kongenitale Amaurose ist eine erbliche Erblindungskrankheit, die durch Mutationen im RPE65-Gen verursacht wird. Die Ergebnisse einer kleinen klinischen Studie an Kindern wurden im April veröffentlicht. Die Verabreichung eines rekombinanten adeno-assoziierten Virus (AAV), das RPE65 trägt, führte zu positiven Ergebnissen. Im Mai berichteten zwei weitere Gruppen über positive Ergebnisse in unabhängigen klinischen Versuchen mit Gentherapie zur Behandlung der Krankheit. In allen drei klinischen Versuchen erlangten die Patienten ihre Sehfähigkeit ohne erkennbare Nebenwirkungen zurück. ⓘ
2009
Im September gelang es Forschern, Totenkopfäffchen trichromatisches Sehen zu verleihen. Im November 2009 konnten Forscher eine tödliche genetische Störung namens Adrenoleukodystrophie bei zwei Kindern aufhalten, indem sie einen Lentivirus-Vektor einsetzten, um eine funktionierende Version des Gens ABCD1, das bei dieser Störung mutiert ist, zu übertragen. ⓘ
2010s
2010
In einem Artikel vom April wurde berichtet, dass eine Gentherapie bei Hunden die Achromatopsie (Farbenblindheit) durch gezielte Behandlung der Zapfenphotorezeptoren behebt. Bei zwei jungen Hunden wurden die Zapfenfunktion und das Tagessehen für mindestens 33 Monate wiederhergestellt. Bei älteren Hunden war die Therapie weniger wirksam. ⓘ
Im September wurde bekannt gegeben, dass ein 18-jähriger männlicher Patient in Frankreich mit Beta-Thalassämie major erfolgreich behandelt worden war. Beta-Thalassämie major ist eine erbliche Blutkrankheit, bei der das Beta-Hämoglobin fehlt und die Patienten lebenslang auf regelmäßige Bluttransfusionen angewiesen sind. Bei dem Verfahren wurde ein lentiviraler Vektor verwendet, um das menschliche β-Globin-Gen in gereinigte Blut- und Knochenmarkzellen zu übertragen, die dem Patienten im Juni 2007 entnommen wurden. Die Hämoglobinwerte des Patienten lagen stabil bei 9 bis 10 g/dL. Etwa ein Drittel des Hämoglobins enthielt die durch den viralen Vektor eingeführte Form, und es waren keine Bluttransfusionen erforderlich. Weitere klinische Versuche waren geplant. Knochenmarktransplantationen sind die einzige Möglichkeit zur Heilung der Thalassämie, aber 75 % der Patienten finden keinen passenden Spender. ⓘ
Die Krebsimmuntherapie mit einem modifizierten Antigen-, Antisense- und Triple-Helix-Ansatz wurde 2010/11 an der Universität La Sabana in Bogota eingeführt (Ethikausschuss vom 14. Dezember 2010, Nr. P-004-10). Unter Berücksichtigung des ethischen Aspekts der Gendiagnostik und Gentherapie, die auf IGF-I abzielt, wurden IGF-I-exprimierende Tumore, d. h. Lungen- und Epidermiskrebs, behandelt (Trojan et al. 2016). ⓘ
2011
In den Jahren 2007 und 2008 wurde ein Mann (Timothy Ray Brown) durch wiederholte hämatopoetische Stammzelltransplantation (siehe auch allogene Stammzelltransplantation, allogene Knochenmarktransplantation, Allotransplantation) mit der Doppel-Delta-32-Mutation, die den CCR5-Rezeptor deaktiviert, von HIV geheilt. Diese Heilung wurde 2011 von der medizinischen Fachwelt anerkannt. Sie erforderte eine vollständige Entfernung des vorhandenen Knochenmarks, was sehr schwächend ist. ⓘ
Im August wurde bestätigt, dass zwei von drei Probanden einer Pilotstudie von chronischer lymphatischer Leukämie (CLL) geheilt worden waren. Bei der Therapie wurden gentechnisch veränderte T-Zellen eingesetzt, die Zellen angreifen, die das CD19-Protein exprimieren, um die Krankheit zu bekämpfen. Im Jahr 2013 gaben die Forscher bekannt, dass 26 von 59 Patienten eine vollständige Remission erreicht hatten und der ursprüngliche Patient tumorfrei geblieben war. ⓘ
Die humane HGF-Plasmid-DNA-Therapie von Kardiomyozyten wird als potenzielle Behandlung der koronaren Herzkrankheit sowie zur Behandlung von Herzschäden nach einem Myokardinfarkt untersucht. ⓘ
Im Jahr 2011 wurde Neovasculgen in Russland als erstes Gentherapeutikum seiner Klasse zur Behandlung von peripheren Arterienerkrankungen, einschließlich der Ischämie kritischer Gliedmaßen, zugelassen; es liefert das für VEGF kodierende Gen. Neovasculogen ist ein Plasmid, das für den CMV-Promotor und die 165-Aminosäuren-Form von VEGF kodiert. ⓘ
2012
Die FDA genehmigte im Juli klinische Studien der Phase I an Patienten mit Thalassämie major in den USA für 10 Teilnehmer. Die Studie wird voraussichtlich bis 2015 fortgesetzt. ⓘ
Im Juli 2012 empfahl die Europäische Arzneimittel-Agentur die Zulassung einer gentherapeutischen Behandlung - zum ersten Mal in Europa oder den Vereinigten Staaten. Bei der Behandlung wird Alipogene tiparvovec (Glybera) eingesetzt, um den Mangel an Lipoproteinlipase auszugleichen, der zu schwerer Pankreatitis führen kann. Die Empfehlung wurde im November 2012 von der Europäischen Kommission gebilligt, und Ende 2014 begann die Markteinführung. Die Kosten für Alipogene tiparvovec beliefen sich 2012 auf rund 1,6 Mio. USD pro Behandlung und wurden 2015 auf 1 Mio. USD korrigiert, womit es zu diesem Zeitpunkt das teuerste Medikament der Welt war. Seit 2016 haben nur die in klinischen Studien behandelten Patienten und ein Patient, der den vollen Preis für die Behandlung bezahlt hat, das Medikament erhalten. ⓘ
Im Dezember 2012 wurde berichtet, dass 10 von 13 Patienten mit Multiplem Myelom drei Monate nach der Injektion einer Behandlung mit gentechnisch veränderten T-Zellen, die auf die Proteine NY-ESO-1 und LAGE-1 abzielen, die nur auf krebsartigen Myelomzellen vorkommen, in Remission waren "oder sehr nahe daran". ⓘ
2013
Im März berichteten Forscher, dass drei von fünf erwachsenen Patienten mit akuter lymphatischer Leukämie (ALL) fünf Monate bis zwei Jahre lang in Remission waren, nachdem sie mit gentechnisch veränderten T-Zellen behandelt worden waren, die Zellen mit CD19-Genen auf ihrer Oberfläche angriffen, d. h. alle B-Zellen, ob krebsartig oder nicht. Die Forscher gingen davon aus, dass das Immunsystem der Patienten nach ein paar Monaten normale T- und B-Zellen bilden würde. Außerdem wurde ihnen Knochenmark gespendet. Ein Patient erlitt einen Rückfall und starb, ein anderer starb an einem Blutgerinnsel, das nichts mit der Krankheit zu tun hatte. ⓘ
Nach ermutigenden Phase-I-Versuchen gaben die Forscher im April bekannt, dass sie mit klinischen Phase-II-Versuchen (mit den Bezeichnungen CUPID2 und SERCA-LVAD) an 250 Patienten in mehreren Krankenhäusern zur Bekämpfung von Herzkrankheiten beginnen werden. Die Therapie soll die Konzentration von SERCA2, einem Protein in den Herzmuskeln, erhöhen und so die Muskelfunktion verbessern. Die US-Arzneimittelbehörde FDA (Food and Drug Administration) verlieh dem Produkt den Status eines Therapiedurchbruchs, um das Prüfungs- und Zulassungsverfahren zu beschleunigen. Im Jahr 2016 wurde berichtet, dass die CUPID-2-Studie keine Verbesserung gebracht hat. ⓘ
Im Juli berichteten Forscher über vielversprechende Ergebnisse bei sechs Kindern mit zwei schweren Erbkrankheiten, die mit einem teilweise deaktivierten Lentivirus behandelt worden waren, um ein fehlerhaftes Gen zu ersetzen, und zwar nach 7-32 Monaten. Drei der Kinder litten an metachromatischer Leukodystrophie, bei der die Kinder kognitive und motorische Fähigkeiten verlieren. Die anderen Kinder hatten das Wiskott-Aldrich-Syndrom, das sie anfällig für Infektionen, Autoimmunkrankheiten und Krebs macht. Folgeversuche mit Gentherapie bei weiteren sechs Kindern mit Wiskott-Aldrich-Syndrom wurden ebenfalls als vielversprechend eingestuft. ⓘ
Im Oktober berichteten Forscher, dass zwei Kinder, die mit der schweren kombinierten Immunschwächekrankheit (ADA-SCID) geboren wurden, 18 Monate zuvor mit gentechnisch veränderten Stammzellen behandelt worden waren und dass ihr Immunsystem Anzeichen einer vollständigen Genesung zeigte. Bei drei weiteren Kindern wurden Fortschritte erzielt. Im Jahr 2014 wurden weitere 18 Kinder mit ADA-SCID durch Gentherapie geheilt. ADA-SCID-Kinder haben kein funktionierendes Immunsystem und werden manchmal auch als "Bubble-Kinder" bezeichnet. ⓘ
Ebenfalls im Oktober berichteten Forscher, dass sie Anfang 2011 sechs Menschen mit Hämophilie mit einem Adeno-assoziierten Virus behandelt hatten. Mehr als zwei Jahre später produzierten alle sechs den Gerinnungsfaktor. ⓘ
2014
Im Januar berichteten Forscher, dass sechs Choroideremie-Patienten mit einem adenoassoziierten Virus mit einer Kopie von REP1 behandelt worden waren. In einem Zeitraum von sechs Monaten bis zwei Jahren verbesserte sich bei allen die Sehkraft. Bis 2016 waren 32 Patienten mit positiven Ergebnissen behandelt worden, und die Forscher waren zuversichtlich, dass die Behandlung von Dauer sein würde. Choroideremie ist eine vererbte genetische Augenkrankheit, für die es keine zugelassene Behandlung gibt und die zum Verlust des Sehvermögens führt. ⓘ
Im März berichteten Forscher, dass 12 HIV-Patienten seit 2009 im Rahmen einer Studie mit einem gentechnisch veränderten Virus mit einer seltenen Mutation (CCR5-Mangel) behandelt wurden, die bekanntermaßen vor HIV schützt - mit vielversprechenden Ergebnissen. ⓘ
Klinische Versuche zur Gentherapie der Sichelzellenkrankheit wurden 2014 begonnen. ⓘ
Im Februar erhielt LentiGlobin BB305, ein Gentherapeutikum, das sich in der klinischen Erprobung zur Behandlung der Beta-Thalassämie befindet, den FDA-Status "Durchbruch", nachdem mehrere Patienten auf die häufigen Bluttransfusionen verzichten konnten, die normalerweise zur Behandlung der Krankheit erforderlich sind. ⓘ
Im März brachten Forscher ein rekombinantes Gen, das für einen breit neutralisierenden Antikörper kodiert, in Affen ein, die mit Affen-HIV infiziert waren. Diese Technik wird als Immunprophylaxe durch Gentransfer (IGT) bezeichnet. Tierversuche für Antikörper gegen Ebola, Malaria, Grippe und Hepatitis waren bereits im Gange. ⓘ
Im März forderten Wissenschaftler, darunter die Erfinderin von CRISPR, Jennifer Doudna, ein weltweites Moratorium für die Keimbahn-Gentherapie und schrieben: "Wissenschaftler sollten es vermeiden, in laxen Gerichtsbarkeiten auch nur den Versuch einer Keimbahn-Genomveränderung für die klinische Anwendung beim Menschen zu unternehmen", bis die vollständigen Auswirkungen "zwischen wissenschaftlichen und staatlichen Organisationen diskutiert sind". ⓘ
Im Oktober gaben Forscher bekannt, dass sie ein kleines Mädchen, Layla Richards, mit einer experimentellen Behandlung behandelt hatten, bei der T-Zellen eines Spenders eingesetzt wurden, die mit TALEN gentechnisch verändert wurden, um Krebszellen anzugreifen. Ein Jahr nach der Behandlung war sie immer noch frei von ihrem Krebs (einer hochaggressiven Form der akuten lymphoblastischen Leukämie [ALL]). Kinder mit hochaggressiver ALL haben normalerweise eine sehr schlechte Prognose, und Laylas Krankheit galt vor der Behandlung als unheilbar. ⓘ
Im Dezember forderten Wissenschaftler der wichtigsten Akademien der Welt ein Moratorium für die vererbbare Bearbeitung des menschlichen Genoms, einschließlich der CRISPR-Cas9-Technologien, aber die Grundlagenforschung, einschließlich der Genbearbeitung bei Embryonen, sollte fortgesetzt werden. ⓘ
2015
Forscher haben einen Jungen mit Epidermolysis bullosa erfolgreich mit Hauttransplantaten behandelt, die aus seinen eigenen Hautzellen gezüchtet wurden, die gentechnisch verändert wurden, um die Mutation zu reparieren, die seine Krankheit verursacht hat. ⓘ
2016
Im April billigte der Ausschuss für Humanarzneimittel der Europäischen Arzneimittel-Agentur eine gentherapeutische Behandlung namens Strimvelis, und die Europäische Kommission genehmigte sie im Juni. Damit werden Kinder behandelt, die mit einem Adenosin-Deaminase-Mangel geboren werden und kein funktionierendes Immunsystem haben. Dies war die zweite gentherapeutische Behandlung, die in Europa zugelassen wurde. ⓘ
Im Oktober berichteten chinesische Wissenschaftler, dass sie mit einer Studie begonnen haben, bei der T-Zellen von 10 erwachsenen Patienten mit Lungenkrebs genetisch verändert und die veränderten T-Zellen wieder in den Körper der Patienten injiziert wurden, um die Krebszellen anzugreifen. Den T-Zellen wurde das PD-1-Protein (das die Immunantwort stoppt oder verlangsamt) mithilfe von CRISPR-Cas9 entfernt. ⓘ
Eine systematische Cochrane-Überprüfung aus dem Jahr 2016, in der die Daten von vier Studien zur topischen Gentherapie mit dem CFTR-Regulator (Cystic Fibrosis Transmembrane Conductance Regulator) untersucht wurden, spricht nicht für die klinische Anwendung als Nebel, der in die Lunge zur Behandlung von Mukoviszidose-Patienten mit Lungeninfektionen eingeblasen wird. Eine der vier Studien ergab schwache Hinweise darauf, dass eine liposomenbasierte CFTR-Gentransfertherapie bei Menschen mit Mukoviszidose zu einer leichten Verbesserung der Atemwege führen kann. Diese schwache Evidenz reicht jedoch nicht aus, um eine klinische Empfehlung für eine routinemäßige CFTR-Gentherapie auszusprechen. ⓘ
2017
Im Februar gab Kite Pharma die Ergebnisse einer klinischen Studie mit CAR-T-Zellen bei etwa hundert Menschen mit fortgeschrittenem Non-Hodgkin-Lymphom bekannt. ⓘ
Im März berichteten französische Wissenschaftler über die klinische Erforschung der Gentherapie zur Behandlung der Sichelzellenkrankheit. ⓘ
Im August genehmigte die FDA Tisagenlecleucel zur Behandlung der akuten lymphatischen Leukämie. Tisagenlecleucel ist eine adoptive Zelltransfertherapie zur Behandlung der akuten lymphoblastischen B-Zell-Leukämie. Dabei werden T-Zellen einer krebskranken Person entnommen, gentechnisch so verändert, dass sie einen spezifischen T-Zell-Rezeptor (einen chimären T-Zell-Rezeptor oder "CAR-T") bilden, der auf den Krebs reagiert, und der Person zurückgegeben. Die T-Zellen werden so manipuliert, dass sie sich gegen ein Protein namens CD19 richten, das häufig auf B-Zellen vorkommt. Dies ist die erste Form der Gentherapie, die in den Vereinigten Staaten zugelassen wurde. Im Oktober wurde eine ähnliche Therapie namens axicabtagene ciloleucel für Non-Hodgkin-Lymphome zugelassen. ⓘ
Im Oktober behauptete der Biophysiker und Biohacker Josiah Zayner, die erste in-vivo-Bearbeitung des menschlichen Genoms in Form einer selbst verabreichten Therapie durchgeführt zu haben. ⓘ
Am 13. November kündigten Mediziner der Firma Sangamo Therapeutics mit Sitz in Richmond, Kalifornien, die erste körpereigene Gen-Editierungstherapie beim Menschen an. Die Behandlung, mit der eine gesunde Version des fehlerhaften Gens, das das Hunter-Syndrom verursacht, dauerhaft eingefügt werden soll, wurde dem 44-jährigen Brian Madeux verabreicht und ist Teil der weltweit ersten Studie zur dauerhaften Veränderung der DNA im menschlichen Körper. Der Erfolg der Geneinfügung wurde später bestätigt. Klinische Versuche von Sangamo, bei denen das Gene Editing mittels Zinkfingernuklease (ZFN) eingesetzt wird, laufen derzeit. ⓘ
Im Dezember wurden die Ergebnisse der Behandlung von neun Hämophilie-A-Patienten mit einem Adeno-assoziierten Virus und dem Blutgerinnungsfaktor VIII veröffentlicht. Bei sechs der sieben Patienten, die eine hohe Dosis erhielten, stieg die Konzentration des Blutgerinnungsfaktors VIII auf ein normales Niveau an. Die niedrigen und mittleren Dosierungen hatten keine Auswirkungen auf die Blutgerinnungswerte der Patienten. ⓘ
Im Dezember erteilte die FDA die Zulassung für Luxturna, die erste In-vivo-Gentherapie für die Behandlung von Blindheit aufgrund von Leberscher kongenitaler Amaurose. Der Preis für diese Behandlung beträgt 850.000 US-Dollar für beide Augen. ⓘ
2019
Im Mai genehmigte die FDA Onasemnogene Abeparvovec (Zolgensma) zur Behandlung der spinalen Muskelatrophie bei Kindern unter zwei Jahren. Der Listenpreis von Zolgensma wurde auf 2,125 Millionen US-Dollar pro Dosis festgesetzt, womit es das teuerste Medikament aller Zeiten ist. ⓘ
Im Mai erteilte die EMA die Zulassung für Betibeglogene Autotemcel (Zynteglo) zur Behandlung der Beta-Thalassämie für Menschen ab zwölf Jahren. ⓘ
Im Juli kündigten Allergan und Editas Medicine eine klinische Studie der Phase I/II mit AGN-151587 zur Behandlung von Leber congenital amaurosis 10 an. Dies ist die erste Studie einer CRISPR-basierten In-vivo-Gene-Editing-Therapie beim Menschen, bei der das Editing im menschlichen Körper stattfindet. Die erste Injektion des CRISPR-Cas-Systems wurde im März 2020 bestätigt. ⓘ
2020s
2020
Im Mai wurde Onasemnogene abeparvovec (Zolgensma) von der Europäischen Union für die Behandlung von spinaler Muskelatrophie bei Menschen zugelassen, die entweder klinische Symptome von SMA Typ 1 aufweisen oder die nicht mehr als drei Kopien des SMN2-Gens besitzen, unabhängig von Körpergewicht oder Alter. ⓘ
Im August berichtete Audentes Therapeutics, dass drei von 17 Kindern mit X-chromosomaler myotubulärer Myopathie, die an der klinischen Prüfung des AAV8-basierten Gentherapieverfahrens AT132 teilgenommen hatten, gestorben sind. Es wurde vermutet, dass die Behandlung, deren Dosierung sich nach dem Körpergewicht richtet, eine unverhältnismäßig toxische Wirkung auf schwerere Patienten hat, da die drei verstorbenen Patienten schwerer waren als die anderen. Die Studie wurde auf Eis gelegt. ⓘ
Am 15. Oktober gab der Ausschuss für Humanarzneimittel (CHMP) der Europäischen Arzneimittel-Agentur (EMA) ein positives Gutachten ab, in dem er die Erteilung einer Genehmigung für das Inverkehrbringen des Arzneimittels Libmeldy (autologe, mit CD34+-Zellen angereicherte Population, die hämatopoetische Stamm- und Vorläuferzellen enthält, die ex vivo mit einem lentiviralen Vektor transduziert wurden, der für das menschliche Arylsulfatase-A-Gen kodiert) empfiehlt, eine Gentherapie zur Behandlung von Kindern mit der "spät-infantilen" (LI) oder "früh-jugendlichen" (EJ) Form der metachromatischen Leukodystrophie (MLD). Der Wirkstoff von Libmeldy besteht aus den eigenen Stammzellen des Kindes, die so verändert wurden, dass sie funktionierende Kopien des ARSA-Gens enthalten. Wenn die veränderten Zellen dem Patienten als einmalige Infusion zurückgespritzt werden, sollen die Zellen beginnen, das ARSA-Enzym zu produzieren, das den Aufbau von Sulfatiden in den Nervenzellen und anderen Zellen des Körpers des Patienten abbaut. Libmeldy wurde im Dezember 2020 für die medizinische Verwendung in der EU zugelassen. ⓘ
Am 15. Oktober meldete Lysogene, ein französisches Biotechnologieunternehmen, den Tod eines Patienten, der LYS-SAF302, eine experimentelle Gentherapie zur Behandlung von Mukopolysaccharidose Typ IIIA (Sanfilippo-Syndrom Typ A), erhalten hatte. ⓘ
2021
Im Mai wurde über eine neue Methode berichtet, bei der eine veränderte Version des HIV-Virus als Lentivirus-Vektor bei der Behandlung von 50 Kindern mit ADA-SCID eingesetzt wird, wobei bei 48 von ihnen positive Ergebnisse erzielt wurden. Diese Methode dürfte sicherer sein als Retrovirus-Vektoren, die üblicherweise in früheren Studien zu SCID verwendet wurden, bei denen in der Regel die Entwicklung von Leukämie beobachtet wurde, und wurde bereits 2019 eingesetzt, allerdings bei einer kleineren Gruppe mit X-SCID. ⓘ
Im Juni wurde in einer klinischen Studie an sechs Patienten mit Transthyretin-Amyloidose berichtet, dass die Konzentration des fehlgefalteten Transthretin (TTR)-Proteins im Serum durch CRISPR-basierte Inaktivierung des TTR-Gens in Leberzellen verringert werden konnte, wobei eine durchschnittliche Verringerung von 52 % und 87 % in der Gruppe mit der niedrigsten und der Gruppe mit der höchsten Dosis beobachtet wurde, und zwar in vivo, ohne dass dem Patienten Zellen entnommen werden mussten, um sie zu bearbeiten und später wieder zu injizieren. ⓘ
Im Juli wurden die Ergebnisse einer kleinen Gentherapie-Phase-I-Studie veröffentlicht, in der die Wiederherstellung von Dopamin bei sieben Patienten im Alter von 4 bis 9 Jahren mit einem Mangel an aromatischer L-Aminosäure-Decarboxylase (AADC-Mangel) beobachtet wurde. ⓘ
2022
Im Februar wurde die erste Gentherapie für die Tay-Sachs-Krankheit angekündigt, bei der ein Adeno-assoziiertes Virus verwendet wird, um die korrekte Anweisung für das HEXA-Gen auf die Gehirnzellen zu übertragen, das die Krankheit verursacht. Nur zwei Kinder nahmen an einem Mitleidsversuch teil, bei dem Verbesserungen gegenüber dem natürlichen Krankheitsverlauf und keine vektorbedingten unerwünschten Ereignisse auftraten. ⓘ
Ab Mai 2022 wird Eladocagene exuparvovec von der Europäischen Kommission zur Zulassung empfohlen. ⓘ
Methoden
Für den Transfer gibt es verschiedene Methoden, um eine therapeutische Nukleinsäure in eine Zelle zu transportieren:
- Transduktion: Mit dieser am häufigsten verwendeten Methode bringt ein viraler Vektor (ein modifiziertes Virus) die therapeutische Nukleinsäure in die Zelle.
- Transfektion (chemisch): Die Nukleinsäure und eine elektrisch geladene Verbindung (z. B. Calciumphosphat) werden zu den Zellen gegeben. Die elektrisch geladene Verbindung bindet an die Zellmembran und wird endozytiert, wodurch die Nukleinsäure nach Perforation der endosomalen Membran ins Zytosol gelangen kann.
- Bei der Elektroporation macht ein Stromstoß die Zellmembran vorübergehend durchlässig, so dass die Nukleinsäure in die Zelle eindringen kann.
- Die Mikroinjektion bietet hohe Chancen für einen erfolgreichen Einbau des Gens (ca. 1:5), jedoch muss jede Zelle einzeln injiziert werden. ⓘ
Anwendungen am Patienten
In der von The Journal of Gene Medicine bereitgestellten Datenbank Gene Therapy Clinical Trials Worldwide werden über 2597 klinische Studien gelistet, die bisher in 38 Ländern durchgeführt wurden (Stand 2017). Die entsprechende Datenbank ist abrufbar. ⓘ
Behandlung von Erbkrankheiten
Ornithin-Transcarbamylase Defizienz
1999 erfuhr die Gentherapieforschung einen schweren Rückschlag. Bei einer von der Universität von Pennsylvania durchgeführten, von James M. Wilson geleiteten Versuchsreihe kam es zu schwerwiegenden Komplikationen, die zum Tod des Patienten führte. Der 18-jährige Jesse Gelsinger litt am angeborenen Ornithin-Transcarbamylase-Defizit, einem Harnstoffzyklusdefekt, der durch erhöhtem Ammoniumgehalt im Blut in schweren Fällen kurz nach der Geburt zu irreversiblen Gehirnschäden führt. Diese Stoffwechselstörung beruht auf Mutationen im Ornithin-Transcarbamylase-Gens, deren Auswirkungen sehr unterschiedlich sein können. Jesse Gelsinger hatte eine relativ milde Form, die mit proteinarmer Diät partiell kontrolliert werden konnte. Im Alter von 18 Jahren willigte er in eine gentherapeutische Behandlung mit einem adenoviralen Vektor ein, um in seine Leberzellen ein normales OTC-Gen einzubringen. Im Verlauf der Therapie entwickelte Jesse Gelsinger eine heftige Immunantwort gegen adenovirale Proteine in deren Folge er an Multiorganversagen verstarb. Dieser Todesfall löste eine heftige und kontroverse Diskussion über gentherapeutische Behandlungen aus. Hierbei standen neben grundsätzlichen ethischen Problemen auch Vorwürfe zu den finanziellen und karrierefördernden Interessen der beteiligten Forscher im Raum. ⓘ
Spinale Muskelatrophie
Die Spinale Muskelatrophie (SMA) ist ein genetisch bedingter Muskelschwund, der durch den fortschreitenden Abbau von Nervenzellen im Vorderhorn des Rückenmarks verursacht wird. Der Defekt im SMN1-Gen kann durch das Auslösen eines alternativen Spleißens des verwandten SMN2-Gens behoben werden, da dieses dann ein dem SMN1-Genprodukt ähnliches Protein bildet. Seit 2016 ist das Einführen des Antisense-Oligonukleotids Nusinersen, (Spinraza, Hersteller: Biogen), durch die FDA zugelassen. Eine entsprechende Zulassung von der EMA liegt seit 2017 vor. Da dieses Oligonukleotid die Blut-Hirn-Schranke nicht passieren kann, muss es in die Rückenmarksflüssigkeit injiziert werden. Der therapeutische Effekt ist nur vorübergehend, so dass die Injektion alle 4 Monate wiederholt werden muss. Ein entsprechender Effekt kann durch die tägliche orale Gabe von Risdiplam (Handelsname: Evrysdi, Hersteller: Genentech resp. in Deutschland / EU: Roche) erreicht werden. Als niedermolekulares Molekül passiert es nicht nur die Blut-Hirn-Schranke und gelangt so ins Rückenmark, sondern es erreicht auch durch die Blutbahn andere Organe und kann so auch Funktionsstörungen beheben, die das durch Fehlen von SMN1-Protein in diesen Organen bestehen. Das Medikament ist seit 2020 in den USA zugelassen. Die Zulassung in der EU erfolgte im März 2021. ⓘ
Seit 2019 ist durch die FDA auch ein Einbringen eines funktionsfähigen SMN1-Gens zugelassen. Bei dieser Behandlung mit Zolgensma (INN: Onasemnogen-Abeparvovec, Hersteller: Novartis) resp. Novartis Gene Therapies wird das SMN1-Gen einmalig mit einem Adeno-assoziierten viralen Vektor eingebracht. Eine Zulassung ist 2020 auch in der EU erfolgt. Im August 2019 warf die Gesundheitsbehörde der USA Novartis vor, Testergebnisse im Zulassungsverfahren verschwiegen zu haben. Im Januar 2020 kündigte Novartis an, 100 Behandlungen zu verlosen. Patientenvereinigungen und EU Gesundheitsminister haben dieses Lotterieverfahren kritisiert, da es im Gesundheitssystem als nicht ethisch angesehen wird. ⓘ
Der Hersteller Novartis gab am 18. März 2021 wegen aufgetretener Nebenwirkungen mit einem Todesfall einen Rote-Hand-Brief zu Zolgensma heraus. Insbesondere in den ersten Wochen nach der Behandlung trat die Thrombotische Mikroangiopathie (TMA), eine akute und lebensbedrohliche Erkrankung, die durch Thrombozytopenie, hämolytische Anämie und akute Nierenschädigung gekennzeichnet ist, auf. Zur Gruppe der TMA Erkrankungen gehören das Hämolytische Urämische Syndrom (HUS) sowie die Thrombotisch-thrombozytopenische Purpura (TTP). ⓘ
Zolgensma wurde im Oktober 2021 mit dem Galenus-von-Pergamon-Preis in der Kategorie „Orphan Drugs“ ausgezeichnet. ⓘ
Mit Zolgensma beschäftigte sich der Gemeinsame Bundesausschuss (G-BA) bereits mehrfach. Das erste Nutzenbewertungsverfahren war Ende 2020 eingestellt worden, da die Umsätze sehr schnell über 50 Mio. Euro gestiegen waren. Das hieß: Das Orphan-Privileg fiel bei der Nutzenbewertung weg. Die gesetzlichen Vorgaben sehen in solchen Fällen einen direkten Vergleich gegenüber einer zweckmäßigen Vergleichstherapie vor. ⓘ
Im November 2021 hat der G-BA Zolgensma neu bewertet. Anhand der verfügbaren Daten hat er für keine Patientengruppe einen Zusatznutzen gegenüber der Vergleichstherapie feststellen können. Der G-BA nutzte dafür die vorhandene Studienlage und die vom Hersteller übermittelten Daten. Einen Zusatznutzen konnte Novartis damit nicht begründen. ⓘ
β-Thalassämie
Die β-Thalassämie ist eine Erbkrankheit, bei der das Hämoglobin beta-Gen HBB mutiert ist. Bei schweren Formen sind häufige Bluttransfusionen nötig, die aber langfristig toxisch sein können. Als Alternative ist eine allogene Transplantation von hämatopoetischen Stammzellen (Blutstammzellen) möglich, die aber einen eine geeigneten Spender voraussetzt. Seit dem Jahr 2018 war ein gentherapeutischer Ansatz versuchsweise zugelassen, bei dem CD34-Zellen entnommen werden und dann mit einem Lentiviralen Vektor mit dem intakten beta-Gen transduziert werden. Nach dieser ex vivo Behandlung mit Betibeglogen Autotemcel (Handelsname: Zynteglo) der Firma Bluebird Bio, wurden die gentherapeutisch modifizierten Zellen in die Blutbahn des Patienten injiziert, um sich im Knochenmark anzusiedeln und intaktes Hämoglobin zu produzieren. Obwohl die Resultate nach zwei Jahren zunächst noch positiv waren, gab es im Februar 2020 einen Vertriebsstopp für Zynteglo, das zunächst nur in Deutschland eingeführt worden war. Im April hat sich Bluebird Bio dann entschlossen, das Präparat aus dem Markt zu nehmen. Gründe dafür waren sowohl Nebenwirkungen als auch gescheiterte Preisverhandlungen. ⓘ
Da bei dieser Therapie ein viraler Vektor eingesetzt wird, der das transduzierte Gen an einen zufälligen Ort im Genom integriert, können langfristige Risiken wie zum Beispiel die Entwicklung von Krebs nicht ausgeschlossen werden. Ein neuer Ansatz, der durch Genome Editing erfolgt, kann dieses Risiko weitgehend vermeiden. In diesem Ansatz wird das Regulatorgen, das Gen das für den Transkriptionsfaktor BCL11A codiert, in den hämatopoetischen Stammzellen durch gezielte Mutation mit der CRISPR/Cas-Methode in seiner Aktivität eingeschränkt. Da BCL11A normalerweise die Aktivität des fetalen γ-Gens des Hämoglobins nach der Geburt hemmt, bleibt diese Absenkung der Expression des γ-Gens aus, so dass weiterhin fetales γ-Globin produziert wird, das die Funktion des defekten β-Globins im adulten Hämoglobin ersetzt. Zunächst sind mit dieser Methode 2 Patienten mit Erfolg therapiert worden, wobei ein Patient an der Sichelzellkrankheit litt. Diese Behandlung ist die erste Gentherapie bei der die CRISPR/Cas-Methode mit Erfolg eingesetzt wurde und ist in der Zwischenzeit an 19 Patienten eingesetzt worden. Eine Hauptschwierigkeit bei dieser Therapie ist das riskante Entfernen der hämatopoetischen Stammzellen, so dass zurzeit eine Behandlung nur bei Patienten mit schweren Symptomen angezeigt ist. ⓘ
Lipoproteinlipasedefizienz
Im Oktober 2012 erhielt Glybera (Alipogene tiparvovec) als erstes Gentherapeutikum in der westlichen Welt die Zulassung in der EU zur Behandlung des seltenen Leidens der familiären Lipoproteinlipase-Defizienz (LPLD) bei Erwachsenen. Bei dieser Krankheit ist das Lipoproteinlipase-Gen mutiert, so dass der Fettabbau im Fett und Skelettmuskel gestört ist, eine stark erhöhter Spiegel an Lipoproteinpartikel im Blut auftritt, das zu einer Weißfärbung führt. Lebensbedrohlich ist die in der Folge auftretende Entzündung des Pankreas (Pankreatitis). Durch eine intramuskuläre Injektion von Glybera, einem Adeno-assoziierten viralen Genkonstrukt mit einem funktionsfähigen Lipoproteinlipase-Gen, wird der Spiegel an Lipoproteinpartikel gesenkt und das Risiko einer Entzündung des Pankreas vermindert. Im April 2017 teilte die Firma uniQure mit, in der EU die Zulassung nicht zu verlängern, die somit am 25. Oktober 2017 endete. ⓘ
Zerebrale Adrenoleukodystrophie
Im Juli 2021 wurde in der EU Elivaldogene Autotemcel (Handelsname: Skysona; Hersteller: Bluebird Bio) zur Behandlung der frühen zerebralen Adrenoleukodystrophie (cerebral adrenoleukodystrophy, CALD) zugelassen. CALD ist die häufigste Form der Adrenoleukodystrophie (ALD), einer seltenen Krankheit, die etwa eines von 21.000 männlichen Neugeborenen betrifft. Sie wird durch Mutationen im Gen ABCD1 verursacht, welches für ein Proteins namens ALDP (Adrenoleukodystrophie-Protein) codiert. Patienten mit dieser Krankheit fehlt ALDP, das benötigt wird, um sehr langkettigen Fettsäuren (VLCFA) abzubauen. Ohne das Protein reichern sich VLCFA an, was zu Entzündungen und zur Zerstörung der Myelinscheide von Nervenzellen führt. Unbehandelt stirbt fast die Hälfte aller Patienten mit CALD innerhalb von 5 Jahren nach Auftreten erster Symptome. Derzeit gibt es kein Medikament, das für die Behandlung dieser Krankheit zugelassen ist. Die einzige therapeutische Maßnahme, die Ärzten bisher zur Verfügung steht, ist die Transplantation von Stammzellen eines Spenders. Im Juni 2022 stimmte ein Beratungsgremium der FDA mit 15:0 Stimmen dafür, dass die Vorteile der - in den USA noch experimentellen - Gentherapie die Risiken bei Patienten unter 18 Jahren überwiegen, die keine passenden Geschwister für eine Stammzelltransplantation haben. Damit ist der Weg frei für eine Zulassung auch in den USA. ⓘ
Mangel an aromatischer L-Aminosäure-Decarboxylase (AADC)
Ein AADC-Mangel ist eine äußerst seltene, vererbte Krankheit, die sich in der Regel im 1. Lebensjahr manifestiert. Sie wird durch Veränderungen des Gens verursacht, das das AADC-Enzym produziert. Das Enzym wird für die Herstellung bestimmter Substanzen benötigt, die für das normale Funktionieren des Gehirns und der Nerven wichtig sind, darunter Dopamin und Serotonin. Diese Moleküle werden von den Zellen des Gehirns und des Nervensystems zur Signalübertragung verwendet und sind für die Entwicklung der motorischen Funktionen entscheidend. Eladocagene Exuparvovec (Handelsname: Upstaza; Hersteller: PTC Therapeutics) wurde im Mai 2022 zur Behandlung des AADC-Mangels seitens des CHMP der EMA zur Zulassung vorgeschlagen. Eine anschließende Zulassung durch die Europäische Kommission ist reine Formsache. ⓘ
Hämophilie
Der CHMP empfahl im Juni 2022 die Erteilung einer bedingten Zulassung für Roctavian (Valoctocogen Roxaparvovec), der ersten Gentherapie zur Behandlung der schweren Hämophilie A. Valoctocogen Roxaparvovec ist ein Gentherapievektor auf der Basis des Adeno-assoziierten Virus Serotyp 5 (AAV5), der eine rekombinante Version des menschlichen Faktors VIII unter der Kontrolle eines leberspezifischen Promotors exprimiert. Der rekombinante Faktor VIII ersetzt den fehlenden Gerinnungsfaktor VIII, der benötigt wird, um die Gerinnungsfähigkeit des Blutes des Patienten wiederherzustellen. In der vorgestellten klinischen Studie erhöhte die Therapie die Faktor-VIII-Aktivitätswerte bei der Mehrzahl der Patienten signifikant, und die meisten Patienten benötigten 2 Jahre nach der Verabreichung keine Faktor-VIII-Ersatztherapie mehr. Zu den häufigsten Nebenwirkungen zählen hepatische Laboranomalien, Übelkeit und Kopfschmerzen. In der Regel kommt die Europäische Kommission einer solchen Empfehlung nach, somit dürfte Roctavian die erste zugelassene Gentherapie zur Behandlung der Hämophilie werden. ⓘ
Therapie des Auges
Lebersche Hereditäre Optikus-Neuropathie (LHON)
LHON ist eine seltene, mütterlicherseits vererbte mitochondriale Erbkrankheit, die zu einem rasch fortschreitenden bilateralen, schmerzlosem Sehverlust führt und für die es nach wie vor einen hohen medizinischen Bedarf gibt. LHON ist eine Form der Optikusneuropathie, die in erster Linie die retinalen Ganglienzellen (RGCs) betrifft, deren Axone den Sehnerv bilden und über das Chiasma opticum und den Sehnervengang ins Gehirn gelangen. RGCs befinden sich in der Nähe der inneren Oberfläche der Netzhaut und empfangen visuelle Informationen von Photorezeptoren über retinale Interneuronen. Über eine Injektion in den Glaskörper (intravitreale Injektion), der häufigste operative Eingriff am Auge, können gentherapeutische Medikamente unmittelbar an die Netzhaut herangebracht werden. Das Immunprivileg der Augen schafft dabei gute Voraussetzungen für eine Gentherapie. ⓘ
LHON war die erste menschliche Erbkrankheit, die mit Punktmutationen in der mitochondrialen DNA (mtDNA) in Verbindung gebracht wurde und gilt als die am häufigsten vererbte genetische mitochondriale Störung. Drei primäre Punktmutationen in der mtDNA sind bei etwa 90 % der Betroffenen für LHON verantwortlich: G3460A, G11778A und T14484C, die in den Genen ND1, ND4 bzw. ND6 liegen. Andererseits ist bekannt, dass die 11778-ND4-Mutation die schwerste klinische Form von LHON verursacht und mit der schlechtesten Sehprognose verbunden ist. ⓘ
Daher ist die Wiederherstellung des Wildtyps des ND4-Gens durch die noch experimentelle Gentherapie mit Lenadogen Nolparvovec (GenSight Biologics) eine vielversprechende therapeutische Option, die in drei randomisierten, kontrollierten Studien klinisch geprüft wurde. Lenadogene nolparvovec ist ein Adeno-assoziiertes Virus, das eine cDNA enthält, die für das menschliche mitochondriale ND4-Protein vom Wildtyp kodiert und zielt darauf ab, die zugrunde liegende genetische Mutation dauerhaft zu korrigieren. Die Wiederherstellung der Expression des ND4-Proteins führt zu einer verbesserten Aktivität und einem verbesserten Aufbau des Komplexes I der mitochondrialen Atmungskette und trägt dazu bei, die retinalen Ganglienzellen zu schützen und die Krankheit aufzuhalten oder umzukehren. ⓘ
Krebstherapie
Malignes Melanom
Das maligne Melanom ist ein hochgradig bösartiger Tumor der Pigmentzellen der Haut, der häufig Tochtergeschwülste (Metastasen) bildet. Seit 2015 ist in den USA und in der EU ein onkolytisches Virus als Therapieoption zugelassen, um ein nicht operables Melanom zu bekämpfen. Talimogen laherparepvec (Handelsname: Imlygic, Hersteller: Amgen) ist ein biotechnologisch so verändertes Herpes-simplex-Virus, dass es Melanomazellen infizieren und sich darin vermehren kann. Dies führt zur Zellyse, einer lokalen Entzündung und der Verbreitung von Immunzellen zu anderen Krebszellen. Es entstehen auf diese Weise tumorantigenspezifische T-Zellen, die auch andere metastasierte Melanomazellen eliminieren können. ⓘ
Mantelzell-Lymphom
Beim Mantelzell-Lymphom (MCL) handelt es sich um eine seltene, aber äußerst aggressive Variante des Non-Hodgkin-Lymphoms (NHL), das sich aus abnormalen B-Lymphozyten entwickelt. Brexucabtagen autoleucel (autologe Anti-CD19-transduzierte CD3-positive Zellen) (Handelsname: Tecartus; Hersteller: Kite Pharma) ist das dritte CAR-T-Zell-Medikament, das in der EU zugelassen wurde. Gemäß § 35a Abs. 1 Satz 11 SGB V gilt für sogenannte Orphan Drugs der medizinische Zusatznutzen durch die Zulassung als belegt. Das IQWiG bewertet daher in Auftrag des G-BA ausschließlich die Angaben zu den Patientenzahlen und den Kosten im Dossier des pharmazeutischen Unternehmers. ⓘ
Multiples Myelom
Ciltacabtagen autoleucel (Carvykti, Janssen-Cilag) ist eine genetisch modifizierte autologe T-Zell-Immuntherapie, die im Mai 2022 in der EU zugelassen wurde für die Behandlung von erwachsenen Patienten mit rezidiviertem und refraktärem multiplem Myelom, die mindestens drei vorherige Therapien erhalten haben, darunter ein immunmodulatorisches Mittel, einen Proteasominhibitor und einen Anti-CD38-Antikörper, bei denen es unter der letzten Therapie zu einer Krankheitsprogression gekommen ist. Carvykti ist ein „Arzneimittel für eine neuartige Therapie“ (advanced therapy medicinal product, ATMP), daher wurde es vom Ausschuss für neuartige Therapien (Committee for Advanced Therapies, CAT) bewertet. ⓘ
Problematik der Kosten von Gentherapeutika
Die hohen Kosten der zugelassenen gentherapeutischen Behandlungen gefährden einen erfolgreichen Einsatz in der Klinik. ⓘ
| Krankheit | Therapeutikum | Marktpreis | Patientenzahl
geschätzt (USA + EU) |
|---|---|---|---|
| ADA-SCID | Strimvelis (Orchard Therapeutics) | 594 000 € | 30-40 |
| Lebersche Kongenitale Amaurose | Luxturna (Spark Therapeutics) | 720 000 € | >2 000 |
| Spinale Muskelatrophie | Zolgensma (Novartis) | 1,8 Mio. € | >1 500 |
| β-Thalassämie | Zynteglo (Bluebird) | 1,58 Mio. € | >10.000 |
| Lipoproteinlipasedefizienz | Glybera (uniQuire) | 850 000 € | ? |
| Akute lymphatische Leukämie | Kymriah (Novartis) | 400 000 € | 1 000 |
| Diffuses großzelliges B-Zell-Lymphom | Kymriak (Novartis) | 315 000 € | 1 200 |
| Diffuses großzelliges B-Zell-Lymphom | Yescarta (Gilead) | 315 000 € | 1 200 |
| Melanom | Imlygic (Amgen) | 55 000 € | ? |
Ein Kriterium für die Preisfestlegung ist der Nutzen eines Therapeutikums für den Patienten und die Gesellschaft. Die Problematik besteht darin, dass in der Regel keine Kompetition da ist und die Zahl der Patienten, die für eine Therapie in der EU und in den USA in Frage kommen, klein ist, so dass aufwendige Kosten für Forschung und Entwicklungen stark ins Gewicht fallen. ⓘ
Firmen
- Novartis übernahm AveXis im Jahr 2018 für 8,7 Milliarden US-Dollar.
- Die in Philadelphia ansässige US-amerikanische Firma Spark Therapeutics wurde 2019 von Roche für 4,8 Mrd. US-Dollar übernommen. Die Übernahme erforderte eine Zustimmung der US-Kartellbehörde FTC; dadurch zog sich der Kauf über circa zehn Monate hin.
- Im November 2019 gründete Ferring ein neues Unternehmen FerGene zur Entwicklung und Vermarktung von – noch in der Entwicklung befindlichem – Nadofaragene firadenovec, vorgesehen zur Behandlung von Blasenkrebspatienten, die Non-Responder auf Bacillus Calmette-Guérin sind. Die FDA hat den Zulassungsantrag (Biologics License Application / BLA) angenommen und Priority Review für Nadofaragene firadenovec gewährt.
- Im November 2019 gab das japanische Pharmaunternehmen Astellas bekannt, dass es das auf die Gentherapie spezialisierte Unternehmen Audentes für 3 Milliarden US-Dollar übernehmen wird.
- Biogen gab im März 2021 bekannt, eine Gentherapie-Produktionsanlage im Research Triangle Park, North Carolina zu bauen. ⓘ