Schmerz
| Schmerzen ⓘ | |
|---|---|
 | |
| Eine Illustration von Schmerzen im Handgelenk | |
| Fachgebiet | Neurologie Schmerzmedizin |
| Symptome | Unangenehme sensorische und emotionale Empfindungen |
| Dauer | Hängt in der Regel von der Ursache ab |
| Arten | Physisch, psychologisch, psychogen |
| Medikation | Schmerzmittel |
Schmerz ist ein unangenehmes Gefühl, das oft durch intensive oder schädliche Reize hervorgerufen wird. Die International Association for the Study of Pain definiert Schmerz als "eine unangenehme sensorische und emotionale Erfahrung, die mit einer tatsächlichen oder potenziellen Gewebeschädigung verbunden ist oder dieser ähnelt". In der medizinischen Diagnostik wird der Schmerz als Symptom einer Grunderkrankung betrachtet. ⓘ
Schmerz motiviert die Person, sich aus schädigenden Situationen zurückzuziehen, ein geschädigtes Körperteil zu schützen, während es heilt, und ähnliche Erfahrungen in Zukunft zu vermeiden. Die meisten Schmerzen verschwinden, sobald der schädliche Reiz beseitigt ist und der Körper geheilt ist, aber sie können auch trotz der Beseitigung des Reizes und der offensichtlichen Heilung des Körpers fortbestehen. Manchmal treten Schmerzen auch auf, ohne dass ein Reiz, eine Schädigung oder eine Krankheit erkennbar ist. ⓘ
In den meisten Industrieländern ist der Schmerz der häufigste Grund für eine ärztliche Konsultation. Sie sind ein Hauptsymptom bei vielen Erkrankungen und können die Lebensqualität und das allgemeine Funktionieren beeinträchtigen. Einfache Schmerzmedikamente sind in 20 bis 70 % der Fälle hilfreich. Psychologische Faktoren wie soziale Unterstützung, kognitive Verhaltenstherapie, Aufregung oder Ablenkung können die Intensität oder Unangenehmlichkeit der Schmerzen beeinflussen. ⓘ
In einigen Debatten über ärztlich assistierten Suizid oder Euthanasie werden Schmerzen als Argument verwendet, um unheilbar kranken Menschen die Beendigung ihres Lebens zu ermöglichen. ⓘ
Schmerz ist eine komplexe Sinneswahrnehmung, die im Normalfall die Funktion eines Alarmsignals hat. In ihrer Stärke kann die Schmerzwahrnehmung von unangenehm bis unerträglich reichen. Chronischer Schmerz hat den Charakter eines Alarmsignales verloren und wird heute als ein eigenständiges Krankheitsbild (Chronisches Schmerzsyndrom) angesehen und behandelt. ⓘ
Etymologie und Synonyme
Der Ausdruck Schmerz, auch Weh genannt (von mittelhochdeutsch wē „Weh, Schmerz, Leid, Krankheit“; vergleiche auch „Wehe“), stammt über gleichfalls mittelhochdeutsch smërze von althochdeutsch smërzo ab und lässt sich auf die indogermanische Wurzel (s)mer(d)- („reiben, aufreiben, zerreiben“) zurückführen. Sinngleich sind niederländisch smerte, schwedisch smärta, westfriesisch smart (Letzteres bedeutet vor allem seelischen Schmerz, während der körperliche Schmerz durch pîn „Pein“, früher auch Wehtag genannt, ausgedrückt wird). Verwandte Wörter sind englisch smart (mittelenglisch smerte) „scharf, bitter“, altgriechisch σμερδαλέος, σμερδνός smerdaleos, smerdnos „schrecklich“, lateinisch mordere „beißen, kränken“, slawisch smrt (z. B. russisch смерть smert) und litauisch smertis „Tod“. ⓘ
Das veraltete Wort Pein geht wie das Adjektiv peinlich zurück auf mittelhochdeutsch pīne, pīn und althochdeutsch pīna. Dieses stammt wie auch englisch pain von lateinisch poena ab (mittellateinische Aussprache: pēna, dessen ē im Althochdeutschen zu ī geworden ist). Die wörtliche Übersetzung von poena, „Sühne, Strafe, Rache“, verweist auf subjektive Deutungen des Schmerzes. Beim primären Hyperparathyreoidismus fasst man die drei Hauptsymptome noch heute als „Stein-, Bein- und Magenpein“ zusammen für Nierensteinleiden, Knochen- und Magenschmerzen. ⓘ
Medizinische Fachausdrücke sind Dolor (von lateinisch dolor) sowie aus dem Griechischen Algesie (Gegenwort: Analgesie), in Wortverbindungen -algie, -algesie (alle von altgriechisch ἄλγος algos „Schmerz“) oder -odynie (von οδύνη odyne „Schmerz“). ⓘ
Das Wort peyn, das 1297 erstmals im Englischen bezeugt ist, stammt aus dem Altfranzösischen peine, das wiederum aus dem Lateinischen poena mit der Bedeutung "Strafe, Strafe" (im Spätlateinischen auch mit der Bedeutung "Pein, Mühsal, Leiden") und aus dem Griechischen ποινή (poine) mit der allgemeinen Bedeutung "gezahlter Preis, Strafe, Bestrafung" stammt. ⓘ
Klassifizierung
Die International Association for the Study of Pain (IASP, Internationale Gesellschaft zur Erforschung des Schmerzes, deutsche Sektion: Deutsche Schmerzgesellschaft) definiert Schmerz folgendermaßen:
„An unpleasant sensory and emotional experience associated with, or resembling that associated with, actual or potential tissue damage. Eine unangenehme Wahrnehmungs- und Gefühlserfahrung verbunden mit tatsächlicher oder möglicher Gewebeschädigung oder der Vorstellung einer solchen.“ ⓘ
Die International Association for the Study of Pain empfiehlt, die Schmerzen eines Patienten anhand bestimmter Merkmale zu beschreiben:
- betroffene Körperregion (z. B. Unterleib, untere Gliedmaßen),
- System, dessen Funktionsstörung den Schmerz verursacht (z. B. Nervensystem, Magen-Darm-Trakt),
- Dauer und Muster des Auftretens,
- Intensität und
- Ursache ⓘ
Chronisch versus akut
Schmerzen sind in der Regel vorübergehend, d. h. sie halten nur so lange an, bis der schädigende Reiz beseitigt ist oder die zugrunde liegende Schädigung oder Pathologie abgeheilt ist. Manche Schmerzzustände, wie rheumatoide Arthritis, periphere Neuropathie, Krebs und idiopathische Schmerzen, können jedoch jahrelang anhalten. Schmerzen, die lange anhalten, werden als "chronisch" oder "anhaltend" bezeichnet, während Schmerzen, die schnell abklingen, als "akut" bezeichnet werden. Traditionell beruht die Unterscheidung zwischen akuten und chronischen Schmerzen auf einem willkürlichen Zeitintervall zwischen dem Auftreten und dem Verschwinden der Schmerzen; die beiden am häufigsten verwendeten Marker sind 3 und 6 Monate seit dem Auftreten der Schmerzen, obwohl einige Theoretiker und Forscher den Übergang von akuten zu chronischen Schmerzen bei 12 Monaten ansetzen: 93 Andere verwenden "akut" für Schmerzen, die weniger als 30 Tage andauern, "chronisch" für Schmerzen, die länger als sechs Monate andauern, und "subakut" für Schmerzen, die zwischen einem und sechs Monaten andauern. Eine gängige alternative Definition von "chronischen Schmerzen", die keine willkürlich festgelegte Dauer beinhaltet, lautet: "Schmerzen, die über den erwarteten Zeitraum der Heilung hinausgehen". Chronische Schmerzen können als "krebsbedingt" oder "gutartig" eingestuft werden. ⓘ
Allodynie
Allodynie ist ein Schmerz, der als Reaktion auf einen normalerweise schmerzlosen Reiz empfunden wird. Er hat keine biologische Funktion und wird nach Reizen in dynamisch-mechanisch, punktuell und statisch unterschieden. ⓘ
Phantomschmerz
Phantomschmerzen sind Schmerzen, die in einem Körperteil empfunden werden, der amputiert wurde oder von dem das Gehirn keine Signale mehr empfängt. Es handelt sich dabei um eine Form des neuropathischen Schmerzes. ⓘ
Die Prävalenz von Phantomschmerzen bei Amputierten der oberen Gliedmaßen liegt bei fast 82 %, bei Amputierten der unteren Gliedmaßen bei 54 %. Eine Studie ergab, dass acht Tage nach der Amputation 72 % der Patienten unter Phantomschmerzen litten, und sechs Monate später berichteten 67 % davon. Einige Amputierte leiden unter kontinuierlichen Schmerzen, die in ihrer Intensität oder Qualität variieren; andere erleben mehrere Schmerzanfälle pro Tag oder sie treten seltener auf. Der Schmerz wird oft als stechend, drückend, brennend oder krampfartig beschrieben. Wenn der Schmerz über einen längeren Zeitraum anhält, können Teile des intakten Körpers sensibilisiert werden, so dass die Berührung dieser Teile Schmerzen im Phantomglied hervorruft. Phantomschmerzen können das Wasserlassen oder den Stuhlgang begleiten: 61-9 ⓘ
Die Injektion eines Lokalanästhetikums in die Nerven oder empfindlichen Bereiche des Stumpfes kann den Schmerz für Tage, Wochen oder manchmal dauerhaft lindern, auch wenn das Medikament innerhalb weniger Stunden abklingt; kleine Injektionen von hypertoner Kochsalzlösung in das weiche Gewebe zwischen den Wirbeln erzeugen lokale Schmerzen, die für etwa zehn Minuten in das Phantomglied ausstrahlen und von einer stundenlangen, wochenlangen oder sogar noch längeren teilweisen oder vollständigen Linderung der Phantomschmerzen gefolgt werden können. Starke Vibrationen oder elektrische Stimulation des Stumpfes oder Strom von Elektroden, die chirurgisch in das Rückenmark implantiert wurden, bewirken bei einigen Patienten Linderung; ⓘ
Die Spiegelkastentherapie erzeugt die Illusion von Bewegung und Berührung eines Phantomglieds, was wiederum eine Schmerzlinderung bewirken kann. ⓘ
Eine Querschnittslähmung, d. h. der Verlust der Empfindung und der willkürlichen motorischen Kontrolle nach einer schweren Rückenmarksschädigung, kann mit Gürtelschmerzen auf der Höhe der Rückenmarksschädigung, mit viszeralen Schmerzen, die durch eine sich füllende Blase oder einen sich füllenden Darm hervorgerufen werden, oder, bei fünf bis zehn Prozent der Querschnittsgelähmten, mit Phantomschmerzen in Bereichen des vollständigen Empfindungsverlusts einhergehen. Dieser Phantomschmerz wird zunächst als Brennen oder Kribbeln beschrieben, kann sich aber auch zu einem starken Druck- oder Kneifschmerz entwickeln oder das Gefühl vermitteln, als würde ein Feuer die Beine hinunterlaufen oder als würde sich ein Messer im Fleisch drehen. Der Schmerz kann sofort einsetzen oder erst Jahre nach der Verletzung auftreten. Eine chirurgische Behandlung verschafft selten dauerhafte Linderung: 61-9 ⓘ
Durchbruchsschmerzen
Durchbruchschmerz ist ein vorübergehender Schmerz, der plötzlich auftritt und durch die reguläre Schmerzbehandlung des Patienten nicht gelindert wird. Sie treten häufig bei Krebspatienten auf, die im Allgemeinen gut medikamentös behandelbare Grundschmerzen haben, bei denen aber auch manchmal starke Schmerzschübe auftreten, die von Zeit zu Zeit die medikamentöse Behandlung "durchbrechen". Die Merkmale von Durchbruchschmerzen bei Krebs variieren von Person zu Person und je nach Ursache. Die Behandlung von Durchbruchschmerzen kann den intensiven Einsatz von Opioiden, einschließlich Fentanyl, beinhalten. ⓘ
Asymbolie und Unempfindlichkeit
Die Fähigkeit, Schmerzen zu empfinden, ist für den Schutz vor Verletzungen und das Erkennen von Verletzungen unerlässlich. Episodische Analgesie kann unter besonderen Umständen auftreten, z. B. in der Aufregung beim Sport oder im Krieg: Ein Soldat auf dem Schlachtfeld kann nach einer traumatischen Amputation oder einer anderen schweren Verletzung viele Stunden lang keinen Schmerz empfinden. ⓘ
Obwohl Unangenehmkeit ein wesentlicher Bestandteil der IASP-Definition von Schmerz ist, ist es möglich, bei einigen Patienten durch Morphiuminjektion oder Psychochirurgie einen Zustand herbeizuführen, der als intensiver Schmerz ohne Unangenehmkeit beschrieben wird. Diese Patienten geben an, dass sie zwar Schmerzen haben, diese aber nicht als störend empfinden; sie erkennen die Schmerzempfindung, leiden aber wenig oder gar nicht. In seltenen Fällen kann die Unempfindlichkeit gegenüber Schmerzen auch von Geburt an vorhanden sein; diese Menschen haben bei medizinischen Untersuchungen normale Nerven und empfinden Schmerzen als unangenehm, vermeiden aber eine Wiederholung des Schmerzreizes nicht. ⓘ
Eine Unempfindlichkeit gegenüber Schmerzen kann auch durch Anomalien im Nervensystem bedingt sein. Dies ist in der Regel die Folge einer erworbenen Schädigung der Nerven, z. B. bei Rückenmarksverletzungen, Diabetes mellitus (diabetische Neuropathie) oder Lepra in Ländern, in denen diese Krankheit weit verbreitet ist. Bei diesen Personen besteht die Gefahr von Gewebeschäden und Infektionen aufgrund unentdeckter Verletzungen. Menschen mit diabetesbedingten Nervenschäden erleiden beispielsweise schlecht heilende Fußgeschwüre, die auf eine verminderte Empfindungsfähigkeit zurückzuführen sind. ⓘ
Eine weitaus geringere Zahl von Menschen ist aufgrund einer angeborenen Anomalie des Nervensystems schmerzunempfindlich, der so genannten "angeborenen Schmerzunempfindlichkeit". Kinder mit dieser Erkrankung erleiden leichtfertig wiederholte Schäden an Zunge, Augen, Gelenken, Haut und Muskeln. Einige sterben vor dem Erwachsenenalter, andere haben eine reduzierte Lebenserwartung. Die meisten Menschen mit angeborener Schmerzunempfindlichkeit haben eine von fünf erblichen sensorischen und autonomen Neuropathien (zu denen auch die familiäre Dysautonomie und die angeborene Schmerzunempfindlichkeit mit Anhidrose gehören). Diese Erkrankungen zeichnen sich durch eine verminderte Schmerzempfindlichkeit zusammen mit anderen neurologischen Anomalien, insbesondere des autonomen Nervensystems, aus. Ein sehr seltenes Syndrom mit isolierter angeborener Schmerzunempfindlichkeit wurde mit Mutationen im SCN9A-Gen in Verbindung gebracht, das für einen Natriumkanal (Nav1.7) kodiert, der für die Weiterleitung von Schmerznervenreizen erforderlich ist. ⓘ
Durch extrem seltene genetische Defekte kommt es vor, dass Menschen ihr Leben lang keinen Schmerz empfinden (kongenitale Analgesie). Da diesen Personen die Alarmfunktion von Schmerz fehlt, verletzen sie sich häufig und sterben oft vorzeitig. Für die Wissenschaft dagegen sind diese Fälle eine Goldgrube, da sie bereits erheblich zum Verständnis der Physiologie von Schmerz beigetragen haben. Sie haben auch zu neuen Möglichkeiten der Behandlung von Schmerz geführt. 2019 wurde in einer, von der American Pain Society in Auftrag gegebenen, Studie allerdings darauf hingewiesen, dass der Ausdruck "angeborene Schmerzunempfindlichkeit" (congenital insensitivity to pain) streng genommen eine Fehlbenennung (misnomer) sei. Die korrekte Bezeichnung wäre "angeborener Defekt der Nozizeptoren" (congenital nociceptor deficiency). ⓘ
Kongenitale Schmerzunempfindlichkeit ist sehr selten und kann, laut Orphanet, mitunter gemeinsam mit Neuropathien, schweren Intelligenzminderungen oder Hyperhidrose (übermäßiger Schweißproduktion) auftreten. ⓘ
Funktionelle Auswirkungen
Bei Versuchspersonen, die mit akuten Schmerzen konfrontiert sind, und bei Patienten mit chronischen Schmerzen treten Beeinträchtigungen der Aufmerksamkeitskontrolle, des Arbeitsgedächtnisses, der geistigen Flexibilität, der Problemlösungsfähigkeit und der Informationsverarbeitungsgeschwindigkeit auf. Akute und chronische Schmerzen werden auch mit einer Zunahme von Depressionen, Angst, Furcht und Wut in Verbindung gebracht. ⓘ
Wenn ich es richtig sehe, gehören zu den Folgen von Schmerzen unmittelbare körperliche Beschwerden, Arbeitslosigkeit, finanzielle Schwierigkeiten, eheliche Disharmonie sowie Konzentrations- und Aufmerksamkeitsstörungen...
- Harold Merskey 2000 ⓘ
Über nachfolgende negative Emotionen
Obwohl Schmerzen als aversiv und unangenehm gelten und daher in der Regel vermieden werden, ergab eine Meta-Analyse, die zahlreiche Studien aus verschiedenen psychologischen Disziplinen zusammenfasste und auswertete, eine Verringerung des negativen Affekts. In allen Studien berichteten die Teilnehmer, die im Labor akuten körperlichen Schmerzen ausgesetzt waren, anschließend, dass sie sich besser fühlten als die Teilnehmer in den nicht schmerzhaften Kontrollbedingungen, ein Ergebnis, das sich auch in physiologischen Parametern widerspiegelte. Ein möglicher Mechanismus zur Erklärung dieses Effekts ist die Theorie des Gegner-Prozesses. ⓘ
Theorie
Historisches
In der Antike sah Aristoteles das Zentrum der Sinne im Herzen und dementsprechend lokalisierte er dort auch das Zentrum der Schmerzempfindung. Diese Theorie blieb durch die Rezeption von Aristoteles im Mittelalter über die Antike hinaus wirksam. Bei Hippokrates von Kos dagegen galt entsprechend der Humoralpathologie ein Ungleichgewicht von „Körpersäften“ (z. B. Blut, Lymphe, schwarze und gelbe Galle, Wasser) als Ursache von Schmerzen. ⓘ
Man findet die antiken Schmerztheorien in ihren Hauptpositionen versammelt in Ciceros Schrift Tusculanae disputationes. Dort definiert Cicero den Schmerz als „rauhe Bewegung im Körper, die von den Sinnen abgelehnt wird“ (motus asper in corpore, alienus a sensoribus; Tusc. disp. II, 35), wonach der Schmerz kein seelischer Zustand ist. Eingehend kritisiert Cicero in den Büchern III und IV gemäß seiner Unterteilung von körperlichem Schmerz (dolor) und der spezifischen Emotion des Kummers (aegritudo) besonders die Lust- bzw. Schmerzlehre Epikurs wie auch die Schmerztheorie der Stoiker, weil beide Philosophenschulen nur kognitive Bewusstseinstechniken anempfehlen und deshalb den falschen Ansatzpunkt wählen. Kulturhistorisch bemerkenswert ist Ciceros Katalog (Tusc. disp. II, 34–41) von Personen, denen seiner Meinung nach tatsächlich ein Ertragen von Schmerzen gelingt: Spartaner, römische Soldaten, Jäger, Sportler, Gladiatoren. ⓘ


Im 17. und 18. Jahrhundert bestimmten mechanistische Erklärungen das Verständnis des Schmerzes. So erklärte Descartes in seinem Essay De homine die Schmerzleitung, indem er die Nerven mit einem Seil verglich, an dem eine Glocke hängt. Der Schmerzreiz (A) verursacht einen Zug am Nervenende (B), der über den Nerven-Seilzug (C) in das Gehirn (F) geleitet wird, wo der Zug als Schmerzsignal registriert wird. Er gab auch dem Auftreten von Phantomschmerzen erstmals eine physiologische Erklärung. Ihm zufolge entstünden diese, indem die am Amputationsstumpf endenden Nerven weiterhin funktionieren, als ob die Gliedmaßen noch intakt seien. Trotz solcher immerhin wissenschaftlicher Ansätze blieben bei der konkreten Behandlung von Schmerzen geradezu quacksalberische Methoden im Schwange, wie zum Beispiel das „Herausziehen“ von Schmerzen mit den von dem amerikanischen Arzt Elisha Perkins erfundenen und patentierten sogenannten „Perkins-Traktoren“. ⓘ
Im 19. Jahrhundert wurden in der Forschung neue Theorien zur Entstehung des Schmerzes formuliert. So stellte Moritz Schiff 1856 die sogenannte „Spezifitätstheorie“ auf. Demnach ist Schmerz eine spezifische Sinneserfahrung, die über spezifische Nervenbahnen weitergeleitet wird. Dazu demonstrierte er 1858, dass Tastsinn und Schmerz auf verschiedenen Bahnen im Rückenmark verlaufen. Als Gegentheorie dazu entwickelte Wilhelm Heinrich Erb 1874 die „Summationstheorie“ (Intensitätstheorie), die besagt, dass jeder Reiz als Schmerz empfunden werden kann, sofern er nur entsprechend intensiv ist. Darin hatte er 1794 in Erasmus Darwin einen Vorläufer. Die Summationstheorie wurde 1889 durch Experimente von Bernhard Naunyn gestützt, die auch bewirkten, dass Alfred Goldscheider von der Spezifizitätstheorie zur Summationstheorie wechselte. Anfang der 1890er Jahre vertraten vor allem Physiologen wie Maximilian von Frey und klinische Ärzte die Spezifizitätstheorie – von Frey meinte 1896 spezifische Schmerzpunkte in der Haut (die er mit freien Nervenenden identifizierte) gefunden zu haben, unabhängig von Sensoren für Hitze, Kälte oder Tastsinn. Die Intensitätstheorie wurde vor allem von Psychologen vertreten. Nach den Experimenten von Max von Frey und Henry Head wurde am Ende des 19. Jahrhunderts die Spezifitätstheorie dominierend, auch wenn in theoretischen Arbeiten auch im 20. Jahrhundert nach wie vor immer wieder die Summationstheorie vertreten wurde, zum Beispiel in der Mustertheorie. Eine Synthese beider Standpunkt erfolgte in der Gate-Control-Theory (1965), die eine Umwälzung auf theoretischem Gebiet bewirkte, auch wenn sie in Details korrigiert wurde. Eine historische Übersicht zur Theorieentwicklung wurde 2013 veröffentlicht. ⓘ
Vor der relativ neuen Entdeckung der Neuronen und ihrer Rolle bei Schmerzen wurden verschiedene Körperfunktionen zur Erklärung von Schmerzen vorgeschlagen. Bei den alten Griechen gab es mehrere konkurrierende frühe Theorien über Schmerzen: Hippokrates glaubte, dass der Schmerz auf ein Ungleichgewicht der Lebenssäfte zurückzuführen sei. Im 11. Jahrhundert stellte Avicenna die Theorie auf, dass es eine Reihe von Sinnesempfindungen gibt, darunter Berührung, Schmerz und Kitzel. ⓘ

Moderne
Einige Sinnesfasern unterscheiden nicht zwischen schädlichen und nicht schädlichen Reizen, während andere, die Nozizeptoren, nur auf schädliche Reize hoher Intensität reagieren. Am peripheren Ende des Nozizeptors erzeugen schädliche Reize Ströme, die oberhalb eines bestimmten Schwellenwerts Signale entlang der Nervenfaser an das Rückenmark senden. Die "Spezifität" eines Nozizeptors (ob er auf thermische, chemische oder mechanische Merkmale seiner Umgebung reagiert) wird dadurch bestimmt, welche Ionenkanäle er an seinem peripheren Ende exprimiert. Bislang wurden Dutzende verschiedener Typen von Nozizeptor-Ionenkanälen identifiziert, und ihre genauen Funktionen werden noch ermittelt. ⓘ
Das Schmerzsignal wird von der Peripherie über A-Delta- und C-Fasern zum Rückenmark geleitet. Da die A-Delta-Faser dicker ist als die C-Faser und von einem elektrisch isolierenden Material (Myelin) dünn ummantelt ist, leitet sie ihr Signal schneller (5-30 m/s) als die nicht myelinisierte C-Faser (0,5-2 m/s). Der von den A-Delta-Fasern hervorgerufene Schmerz wird als scharf beschrieben und zuerst empfunden. Darauf folgt ein dumpferer, oft als brennend beschriebener Schmerz, der von den C-Fasern übertragen wird. Diese A-Delta- und C-Fasern treten über den Lissauer-Trakt in das Rückenmark ein und verbinden sich mit den Rückenmarksnervenfasern in der zentralen gallertartigen Substanz des Rückenmarks. Diese Rückenmarksfasern durchqueren dann das Rückenmark über die vordere weiße Kommissur und steigen im spinothalamischen Trakt auf. Bevor sie das Gehirn erreichen, teilt sich der spinothalamische Trakt in den lateralen, neospinothalamischen Trakt und den medialen, paleospinothalamischen Trakt. Die neospinothalamische Bahn leitet das schnelle, scharfe A-Delta-Signal zum ventralen posterolateralen Nucleus des Thalamus. Die paläospinothalamische Bahn leitet das langsame, dumpfe C-Faser-Schmerzsignal weiter. Einige der paleospinothalamischen Fasern zweigen im Hirnstamm ab und verbinden sich mit der retikulären Formation oder dem periaquäduktalen Grau des Mittelhirns, während die übrigen Fasern in den intralaminären Kernen des Thalamus enden. ⓘ
Die mit dem Schmerz verbundene Aktivität im Thalamus breitet sich auf den insulären Kortex (von dem man annimmt, dass er unter anderem das Gefühl verkörpert, das den Schmerz von anderen homöostatischen Emotionen wie Juckreiz und Übelkeit unterscheidet) und den anterioren cingulären Kortex (von dem man annimmt, dass er unter anderem das affektive/motivationale Element, die Unangenehmkeit des Schmerzes, verkörpert) aus, und Schmerzen, die eindeutig lokalisiert sind, aktivieren auch den primären und sekundären somatosensorischen Kortex. ⓘ
Es wurden Rückenmarksfasern identifiziert, die für die Weiterleitung von A-Delta-Schmerzsignalen zuständig sind, und andere, die sowohl A-Delta- als auch C-Faser-Schmerzsignale an den Thalamus weiterleiten. Andere Rückenmarksfasern, so genannte Wide Dynamic Range Neurons, reagieren auf A-Delta- und C-Fasern, aber auch auf die viel größeren, stärker myelinisierten A-Beta-Fasern, die Berührungs-, Druck- und Vibrationssignale übertragen. Ronald Melzack und Patrick Wall stellten ihre Gate-Control-Theorie 1965 in dem Science-Artikel "Pain Mechanisms: Eine neue Theorie" vor. Die Autoren schlugen vor, dass die dünnen C- und A-Delta- (Schmerz) und die A-Beta-Nervenfasern mit großem Durchmesser (Berührung, Druck, Vibration) Informationen von der Verletzungsstelle zu zwei Zielen im Hinterhorn des Rückenmarks leiten und dass die Signale der A-Beta-Fasern, die auf hemmende Zellen im Hinterhorn wirken, die Intensität der an das Gehirn gesendeten Schmerzsignale verringern können. ⓘ
Drei Dimensionen des Schmerzes
1968 beschrieben Ronald Melzack und Kenneth Casey chronische Schmerzen anhand von drei Dimensionen:
- "sensorisch-diskriminierend" (Wahrnehmung von Intensität, Ort, Qualität und Dauer des Schmerzes),
- "affektiv-motivational" (Unangenehmkeit und Drang, der Unangenehmkeit zu entkommen), und
- "kognitiv-evaluativ" (Kognitionen wie Bewertung, kulturelle Werte, Ablenkung und hypnotische Suggestion). ⓘ
Sie stellten die Theorie auf, dass die Schmerzintensität (die sensorisch-diskriminative Dimension) und die Unangenehmkeit (die affektiv-motivationale Dimension) nicht einfach durch die Stärke des Schmerzreizes bestimmt werden, sondern dass "höhere" kognitive Aktivitäten die wahrgenommene Intensität und Unangenehmkeit beeinflussen können. Kognitive Aktivitäten können sowohl die sensorische als auch die affektive Erfahrung beeinflussen, oder sie können in erster Linie die affektiv-motivationale Dimension verändern. So scheint Aufregung in Spielen oder im Krieg sowohl die sensorisch-diskriminative als auch die affektiv-motivationale Dimension des Schmerzes zu blockieren, während Suggestion und Placebos möglicherweise nur die affektiv-motivationale Dimension modulieren und die sensorisch-diskriminative Dimension relativ ungestört lassen. (S. 432) Das Papier endet mit einem Aufruf zum Handeln: "Schmerz kann nicht nur durch den Versuch behandelt werden, den sensorischen Input durch Narkoseblockaden, chirurgische Eingriffe und Ähnliches zu reduzieren, sondern auch durch die Beeinflussung der motivational-affektiven und kognitiven Faktoren." (p. 435) ⓘ
Schmerzbeschreibungen lassen sich in affektive (ein Gefühl ausdrückend, z. B. quälend, marternd, lähmend, schrecklich, heftig) und sensorische (die Sinnesqualität betreffend: stechend, ziehend, zwickend, drückend, krampfartig, brennend oder nagend) Aspekte unterteilen. Der affektive Aspekt kann weiterhin in eine unmittelbare emotionale Komponente und eine emotionale Langzeitkomponente aufgeteilt werden. Der Arzt fragt diese im Patientengespräch ab und erhält so Hinweise auf Art und Ursache des Schmerzes. ⓘ
Evolutionäre und verhaltensbezogene Rolle
Schmerz ist Teil des körpereigenen Abwehrsystems, das einen reflexartigen Rückzug vor dem schmerzhaften Reiz und die Tendenz hervorruft, den betroffenen Körperteil zu schützen, während er heilt, und die schädliche Situation in Zukunft zu vermeiden. Sie ist ein wichtiger Bestandteil des tierischen Lebens und für das gesunde Überleben unerlässlich. Menschen mit angeborener Unempfindlichkeit gegenüber Schmerzen haben eine geringere Lebenserwartung. ⓘ
In The Greatest Show on Earth: The Evidence for Evolution" geht der Biologe Richard Dawkins der Frage nach, warum Schmerz die Eigenschaft haben sollte, schmerzhaft zu sein. Er beschreibt die Alternative als ein geistiges Hissen einer "roten Fahne". Um zu begründen, warum diese rote Fahne unzureichend sein könnte, argumentiert Dawkins, dass Triebe in Lebewesen miteinander konkurrieren müssen. Das "fitteste" Lebewesen wäre dasjenige, dessen Schmerzen gut ausbalanciert sind. Diejenigen Schmerzen, die den sicheren Tod bedeuten, wenn sie ignoriert werden, werden am stärksten empfunden. Die relative Intensität des Schmerzes kann also der relativen Bedeutung dieses Risikos für unsere Vorfahren ähneln. Diese Ähnlichkeit wird jedoch nicht perfekt sein, da die natürliche Selektion ein schlechter Designer sein kann. Dies kann zu Fehlentwicklungen führen, z. B. zu übernormalen Reizen. ⓘ
Schmerz zeigt jedoch nicht nur bei Lebewesen eine "rote Fahne" an, sondern kann auch als Warnzeichen und Hilferuf an andere Lebewesen dienen. Vor allem bei Menschen, die sich im Laufe ihrer Evolutionsgeschichte bei Krankheiten oder Verletzungen bereitwillig gegenseitig geholfen haben, könnte der Schmerz durch natürliche Selektion zu einem glaubwürdigen und überzeugenden Signal für die Notwendigkeit von Linderung, Hilfe und Pflege geworden sein. ⓘ
Idiopathische Schmerzen (Schmerzen, die nach der Heilung des Traumas oder der Pathologie fortbestehen oder ohne erkennbare Ursache auftreten) könnten eine Ausnahme von der Vorstellung sein, dass Schmerzen für das Überleben hilfreich sind, obwohl einige psychodynamische Psychologen argumentieren, dass solche Schmerzen psychogen sind und als schützende Ablenkung eingesetzt werden, um gefährliche Emotionen unbewusst zu halten. ⓘ
Schwellenwerte
In der Schmerzforschung werden Schwellenwerte gemessen, indem die Intensität eines Reizes schrittweise erhöht wird. Dies geschieht in einem Verfahren, das als quantitativer sensorischer Test bezeichnet wird und bei dem Reize wie elektrischer Strom, thermische (Wärme oder Kälte), mechanische (Druck, Berührung, Vibration), ischämische oder chemische Reize auf die Testperson einwirken, um eine Reaktion hervorzurufen. Die "Schmerzwahrnehmungsschwelle" ist der Punkt, an dem die Versuchsperson beginnt, Schmerz zu empfinden, und die "Schmerzschwellenintensität" ist die Reizintensität, bei der der Reiz zu schmerzen beginnt. Die "Schmerztoleranzschwelle" ist erreicht, wenn die Versuchsperson Maßnahmen ergreift, um den Schmerz zu beenden. ⓘ
Bewertung
Die Selbsteinschätzung einer Person ist das zuverlässigste Maß für Schmerzen. Einige Angehörige der Gesundheitsberufe unterschätzen möglicherweise die Schmerzschwere. Eine in der Krankenpflege weit verbreitete Schmerzdefinition, die den subjektiven Charakter des Schmerzes und die Wichtigkeit, den Berichten der Patienten zu glauben, betont, wurde 1968 von Margo McCaffery eingeführt: "Schmerz ist das, was der Betroffene sagt, dass er ist, und zwar immer dann, wenn er sagt, dass er ist". Um die Intensität zu beurteilen, kann der Patient gebeten werden, seine Schmerzen auf einer Skala von 0 bis 10 einzuordnen, wobei 0 für keinerlei Schmerzen und 10 für die schlimmsten Schmerzen steht, die er je empfunden hat. Die Schmerzqualität kann ermittelt werden, indem der Patient den McGill Pain Questionnaire ausfüllt und angibt, welche Wörter seine Schmerzen am besten beschreiben. ⓘ
Visuelle Analogskala
Die visuelle Analogskala ist ein gängiges, reproduzierbares Instrument zur Beurteilung von Schmerzen und Schmerzlinderung. Die Skala ist eine kontinuierliche Linie, die durch verbale Beschreibungen verankert ist, eine für jedes Extrem des Schmerzes, wobei eine höhere Punktzahl eine größere Schmerzintensität anzeigt. Sie ist in der Regel 10 cm lang und enthält keine Zwischendeskriptoren, um zu vermeiden, dass die Punktzahlen um einen bevorzugten numerischen Wert herum markiert werden. Bei der Anwendung als Schmerzdeskriptor sind diese Anker oft "kein Schmerz" und "schlimmster vorstellbarer Schmerz". Als Grenzwerte für die Schmerzklassifizierung werden empfohlen: kein Schmerz (0-4 mm), leichter Schmerz (5-44 mm), mäßiger Schmerz (45-74 mm) und starker Schmerz (75-100 mm).[check quote syntax] ⓘ
Multidimensionales Schmerzinventar
Das Multidimensionale Schmerzinventar (MPI) ist ein Fragebogen zur Beurteilung des psychosozialen Zustands einer Person mit chronischen Schmerzen. Es wird empfohlen, die MPI-Charakterisierung der Person mit ihrem IASP-Schmerzprofil in fünf Kategorien zu kombinieren, um eine möglichst nützliche Fallbeschreibung zu erhalten. ⓘ
Beurteilung bei nonverbalen Menschen
Nonverbale Menschen können anderen nicht mit Worten mitteilen, dass sie unter Schmerzen leiden. Sie sind jedoch möglicherweise in der Lage, auf andere Weise zu kommunizieren, z. B. durch Blinzeln, Zeigen oder Nicken. ⓘ
Bei einer nicht kommunikativen Person ist die Beobachtung entscheidend, und bestimmte Verhaltensweisen können als Schmerzindikatoren beobachtet werden. Verhaltensweisen wie Grimassieren und Schutzhaltung (der Versuch, einen Teil des Körpers vor Stößen oder Berührungen zu schützen) deuten auf Schmerzen hin, ebenso wie eine Zu- oder Abnahme von Lautäußerungen, Änderungen von Routineverhaltensmustern und Veränderungen des mentalen Status. Patienten, die unter Schmerzen leiden, können ein zurückgezogenes Sozialverhalten zeigen und möglicherweise einen verminderten Appetit und eine geringere Nahrungsaufnahme aufweisen. Eine Veränderung des Zustands, die vom Ausgangszustand abweicht, wie z. B. Stöhnen bei Bewegung oder bei der Manipulation eines Körperteils, und ein eingeschränkter Bewegungsumfang sind ebenfalls mögliche Schmerzindikatoren. Bei Patienten, die zwar die Sprache beherrschen, sich aber nicht wirksam ausdrücken können, wie z. B. Demenzkranke, kann eine zunehmende Verwirrtheit oder ein aggressives Verhalten oder Unruhe ein Hinweis darauf sein, dass Beschwerden bestehen und eine weitere Untersuchung erforderlich ist. Veränderungen im Verhalten können von Pflegekräften bemerkt werden, die mit dem normalen Verhalten der Person vertraut sind. ⓘ
Säuglinge empfinden zwar Schmerzen, verfügen aber nicht über die nötige Sprache, um diese zu äußern, und kommunizieren ihre Notlage daher durch Weinen. Eine nonverbale Schmerzbeurteilung sollte unter Einbeziehung der Eltern durchgeführt werden, die Veränderungen beim Säugling bemerken werden, die für den Gesundheitsdienstleister möglicherweise nicht offensichtlich sind. Frühgeborene reagieren empfindlicher auf schmerzhafte Reize als Säuglinge, die das volle Alter erreicht haben. ⓘ
Ein anderer Ansatz bei Verdacht auf Schmerzen besteht darin, der Person eine Schmerzbehandlung zu geben und dann zu beobachten, ob die vermuteten Schmerzindikatoren abklingen. ⓘ
Andere Barrieren bei der Berichterstattung
Die Art und Weise, wie jemand Schmerzen erlebt und darauf reagiert, hängt mit soziokulturellen Merkmalen wie Geschlecht, ethnischer Zugehörigkeit und Alter zusammen. Ein älterer Erwachsener reagiert möglicherweise nicht auf dieselbe Weise auf Schmerzen wie ein jüngerer Mensch. Ihre Fähigkeit, Schmerzen zu erkennen, kann durch Krankheit oder die Einnahme von Medikamenten beeinträchtigt sein. Auch Depressionen können ältere Menschen davon abhalten, ihre Schmerzen zu melden. Eine nachlassende Selbstfürsorge kann ebenfalls ein Hinweis darauf sein, dass der ältere Mensch Schmerzen hat. Möglicherweise zögern sie, über ihre Schmerzen zu sprechen, weil sie nicht als schwach wahrgenommen werden wollen, weil sie es als unhöflich oder beschämend empfinden, sich zu beschweren, oder weil sie die Schmerzen als eine Form der verdienten Bestrafung empfinden. ⓘ
Auch kulturelle Barrieren können die Wahrscheinlichkeit, Schmerzen zu melden, beeinflussen. Die Patienten haben vielleicht das Gefühl, dass bestimmte Behandlungen gegen ihre religiösen Überzeugungen verstoßen. Möglicherweise berichten sie nicht über Schmerzen, weil sie diese für ein Zeichen des nahen Todes halten. Viele Menschen fürchten das Stigma der Sucht und vermeiden eine Schmerzbehandlung, um nicht mit potenziell süchtig machenden Medikamenten behandelt zu werden. Viele Asiaten wollen in der Gesellschaft nicht an Ansehen verlieren, wenn sie zugeben, dass sie Schmerzen haben und Hilfe brauchen, und glauben, dass der Schmerz schweigend ertragen werden sollte, während andere Kulturen der Meinung sind, dass sie Schmerzen sofort melden sollten, um sofortige Linderung zu erhalten. ⓘ
Auch das Geschlecht kann ein wahrgenommener Faktor bei der Schmerzbekanntgabe sein. Geschlechtsspezifische Unterschiede können das Ergebnis sozialer und kultureller Erwartungen sein, wobei von Frauen erwartet wird, dass sie emotionaler sind und Schmerzen zeigen, während Männer eher stoisch sind. Infolgedessen werden weibliche Schmerzen oft stigmatisiert, was dazu führt, dass Frauen weniger dringend behandelt werden, weil die Gesellschaft von ihnen erwartet, dass sie den Schmerz genau angeben können. Dies führt zu längeren Wartezeiten in der Notaufnahme für Frauen und dazu, dass ihnen häufig die Fähigkeit abgesprochen wird, über Schmerzen zu berichten. ⓘ
Diagnostische Hilfe
Schmerzen sind ein Symptom vieler medizinischer Erkrankungen. Die Kenntnis des Zeitpunkts des Auftretens, des Ortes, der Intensität, des Musters des Auftretens (kontinuierlich, intermittierend usw.), der verschlimmernden und lindernden Faktoren und der Qualität (brennend, stechend usw.) des Schmerzes hilft dem untersuchenden Arzt, das Problem genau zu diagnostizieren. So können beispielsweise Schmerzen in der Brust, die als extremes Schweregefühl beschrieben werden, auf einen Herzinfarkt hinweisen, während Schmerzen in der Brust, die als Reißen beschrieben werden, auf eine Aortendissektion hindeuten können. ⓘ
Physiologische Messung
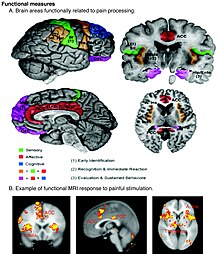
Die funktionelle Magnetresonanztomographie des Gehirns wurde zur Messung von Schmerzen eingesetzt und korreliert gut mit selbstberichteten Schmerzen. ⓘ
Mechanismen
Nozizeptiv

Nozizeptive Schmerzen werden durch die Stimulierung sensorischer Nervenfasern verursacht, die auf Reize reagieren, die eine schädliche Intensität erreichen oder überschreiten (Nozizeptoren), und können nach der Art der schädlichen Stimulation klassifiziert werden. Die gängigsten Kategorien sind "thermisch" (z. B. Hitze oder Kälte), "mechanisch" (z. B. Quetschen, Reißen, Scheren usw.) und "chemisch" (z. B. Jod in einer Schnittwunde oder Chemikalien, die bei einer Entzündung freigesetzt werden). Einige Nozizeptoren reagieren auf mehr als eine dieser Modalitäten und werden daher als polymodal bezeichnet. ⓘ
Nozizeptive Schmerzen können auch nach dem Ort ihres Entstehens klassifiziert und in "viszerale", "tief somatische" und "oberflächliche somatische" Schmerzen unterteilt werden. Viszerale Strukturen (z. B. Herz, Leber und Darm) reagieren sehr empfindlich auf Dehnung, Ischämie und Entzündung, sind aber relativ unempfindlich gegenüber anderen Reizen, die normalerweise in anderen Strukturen Schmerzen auslösen, wie Brennen und Schneiden. Viszerale Schmerzen sind diffus, schwer zu lokalisieren und oft auf eine entfernte, meist oberflächliche Struktur bezogen. Er kann von Übelkeit und Erbrechen begleitet sein und wird als unangenehm, tief, drückend und dumpf beschrieben. Tiefe somatische Schmerzen werden durch die Stimulation von Nozizeptoren in Bändern, Sehnen, Knochen, Blutgefäßen, Faszien und Muskeln ausgelöst und sind dumpfe, schmerzende, schlecht lokalisierbare Schmerzen. Beispiele hierfür sind Verstauchungen und Knochenbrüche. Oberflächliche somatische Schmerzen werden durch die Aktivierung von Nozizeptoren in der Haut oder anderen oberflächlichen Geweben ausgelöst und sind scharf, klar definiert und deutlich lokalisiert. Beispiele für Verletzungen, die oberflächliche somatische Schmerzen verursachen, sind kleine Wunden und leichte Verbrennungen (ersten Grades). ⓘ
Neuropathische Schmerzen
Neuropathische Schmerzen werden durch Schäden oder Krankheiten verursacht, die einen Teil des Nervensystems betreffen, der an Körperempfindungen beteiligt ist (das somatosensorische System). Neuropathische Schmerzen können in periphere, zentrale oder gemischte (periphere und zentrale) neuropathische Schmerzen unterteilt werden. Periphere neuropathische Schmerzen werden oft als "brennend", "kribbelnd", "elektrisch", "stechend" oder "stechend und nadelnd" beschrieben. Das Anstoßen an den "Musikantenknochen" löst akute periphere neuropathische Schmerzen aus. ⓘ
Zu den Erscheinungsformen neuropathischer Schmerzen gehören: traumatische Neuropathie, Tic Douloureux, schmerzhafte diabetische Neuropathie und postherpetische Neuralgie. ⓘ
Noziplastische Schmerzen
Noziplastische Schmerzen sind Schmerzen, die durch eine veränderte Nozizeption gekennzeichnet sind (jedoch ohne Anzeichen einer tatsächlichen oder drohenden Gewebeschädigung oder ohne Erkrankung oder Schädigung des somatosensorischen Systems). In einigen Debatten über ärztlich assistierten Suizid oder Euthanasie werden Schmerzen als Argument verwendet, um unheilbar kranken Menschen zu erlauben, ihr Leben zu beenden. ⓘ
Psychogener Schmerz
Psychogener Schmerz, auch Psychalgie oder somatoformer Schmerz genannt, ist ein Schmerz, der durch mentale, emotionale oder verhaltensbedingte Faktoren verursacht, verstärkt oder verlängert wird. Kopf-, Rücken- und Magenschmerzen werden manchmal als psychogen diagnostiziert. Die Betroffenen werden oft stigmatisiert, da sowohl medizinische Fachleute als auch die Öffentlichkeit dazu neigen, Schmerzen, die auf eine psychische Ursache zurückzuführen sind, als nicht "echt" anzusehen. Fachleute sind jedoch der Ansicht, dass sie nicht weniger real oder schmerzhaft sind als Schmerzen aus anderen Quellen. ⓘ
Menschen mit Langzeitschmerzen weisen häufig psychische Störungen auf, mit erhöhten Werten auf den Skalen des Minnesota Multiphasic Personality Inventory für Hysterie, Depression und Hypochondrie (die "neurotische Triade"). Einige Forscher haben behauptet, dass es dieser Neurotizismus ist, der dazu führt, dass akute Schmerzen chronisch werden, aber die klinischen Belege weisen in die andere Richtung, nämlich dass chronische Schmerzen Neurotizismus verursachen. Wenn langfristige Schmerzen durch therapeutische Maßnahmen gelindert werden, sinken die Werte für die neurotische Triade und die Angst, häufig auf ein normales Niveau. Auch das Selbstwertgefühl, das bei chronischen Schmerzpatienten oft gering ist, verbessert sich, sobald die Schmerzen verschwunden sind.: 31-2 ⓘ
Behandlung
Schmerzen können mit einer Vielzahl von Methoden behandelt werden. Welche Methode am besten geeignet ist, hängt von der jeweiligen Situation ab. Die Behandlung chronischer Schmerzen kann schwierig sein und erfordert die koordinierten Bemühungen eines Schmerzbehandlungsteams, zu dem in der Regel Ärzte, klinische Pharmazeuten, klinische Psychologen, Physiotherapeuten, Ergotherapeuten, Arzthelferinnen und Krankenschwestern gehören. ⓘ
Die unzureichende Behandlung von Schmerzen ist in chirurgischen Abteilungen, Intensivstationen, Unfall- und Notaufnahmen, in der Allgemeinmedizin, bei der Behandlung aller Formen chronischer Schmerzen, einschließlich Krebsschmerzen, und bei der Versorgung am Lebensende weit verbreitet. Diese Vernachlässigung erstreckt sich auf alle Altersgruppen, von Neugeborenen bis zu medizinisch gebrechlichen älteren Menschen. In den USA ist die Wahrscheinlichkeit, dass Afro- und Hispanoamerikaner in ärztlicher Obhut unnötig leiden, höher als bei anderen, und die Schmerzen von Frauen werden häufiger unterbehandelt als die von Männern. ⓘ
Die International Association for the Study of Pain setzt sich dafür ein, dass die Linderung von Schmerzen als Menschenrecht anerkannt wird, dass chronische Schmerzen als eigenständige Krankheit betrachtet werden und dass die Schmerzmedizin den vollen Status eines medizinischen Fachgebiets erhält. Zurzeit ist sie nur in China und Australien ein Fachgebiet. In anderen Ländern ist die Schmerzmedizin ein Teilgebiet von Disziplinen wie Anästhesiologie, Physiatrie, Neurologie, Palliativmedizin und Psychiatrie. Im Jahr 2011 machte Human Rights Watch darauf aufmerksam, dass zig Millionen Menschen weltweit immer noch keinen Zugang zu kostengünstigen Medikamenten gegen starke Schmerzen haben. ⓘ
Medikation
Akute Schmerzen werden in der Regel mit Medikamenten wie Analgetika und Anästhetika behandelt. Koffein kann, wenn es Schmerzmitteln wie Ibuprofen zugesetzt wird, einen zusätzlichen Nutzen bringen. Bei kurzfristigen Schmerzen kann Ketamin anstelle von Opioiden eingesetzt werden. Schmerzmittel können paradoxe Nebenwirkungen haben, wie z. B. opioidinduzierte Hyperalgesie (starke Schmerzen bei langfristiger Opioideinnahme). ⓘ
Die Einnahme von Zucker (Saccharose) verringert die Schmerzen von Neugeborenen bei bestimmten medizinischen Eingriffen (Fersenstich, Venenpunktion und intramuskuläre Injektionen). Zucker beseitigt nicht die Schmerzen bei einer Beschneidung, und es ist nicht bekannt, ob Zucker die Schmerzen bei anderen Eingriffen verringert. Zucker hatte keinen Einfluss auf die schmerzbezogene elektrische Aktivität im Gehirn von Neugeborenen eine Sekunde nach der Fersenlanze. Die Einnahme von süßer Flüssigkeit durch den Mund reduziert mäßig die Häufigkeit und Dauer des Schreiens, das durch eine Impfung bei Kindern im Alter von einem bis zwölf Monaten verursacht wird. ⓘ
Psychologisch
Personen mit mehr sozialer Unterstützung haben weniger Krebsschmerzen, nehmen weniger Schmerzmittel ein, berichten über weniger Wehenschmerzen und verwenden seltener eine Epiduralanästhesie während der Geburt oder leiden weniger unter Schmerzen in der Brust nach einer Bypass-Operation an der Koronararterie. ⓘ
Suggestion kann die Schmerzintensität erheblich beeinflussen. Etwa 35 % der Menschen berichten über eine deutliche Linderung, nachdem sie eine Kochsalzspritze erhalten haben, die sie für Morphium hielten. Dieser Placebo-Effekt ist bei Menschen, die zu Angstzuständen neigen, stärker ausgeprägt, so dass die Verringerung von Angstzuständen zwar einen Teil der Wirkung erklären kann, aber nicht die gesamte Wirkung. Placebos sind bei starken Schmerzen wirksamer als bei leichten Schmerzen, und ihre Wirkung wird bei wiederholter Verabreichung immer schwächer.: 26-8 Bei vielen Menschen mit chronischen Schmerzen ist es möglich, sich so sehr in eine Aktivität oder Unterhaltung zu vertiefen, dass der Schmerz nicht mehr oder nur noch in sehr geringem Maße wahrgenommen wird.: 22-3 ⓘ
Eine Reihe von Metaanalysen hat ergeben, dass klinische Hypnose bei der Kontrolle von Schmerzen im Zusammenhang mit diagnostischen und chirurgischen Eingriffen sowohl bei Erwachsenen als auch bei Kindern sowie bei Schmerzen im Zusammenhang mit Krebs und Geburten wirksam ist. Eine 2007 durchgeführte Überprüfung von 13 Studien ergab Hinweise auf die Wirksamkeit von Hypnose bei der Verringerung chronischer Schmerzen unter bestimmten Bedingungen, obwohl die Zahl der in die Studien aufgenommenen Patienten gering war, was Probleme hinsichtlich der statistischen Aussagekraft zur Feststellung von Gruppenunterschieden aufwirft, und es den meisten Studien an glaubwürdigen Kontrollen für Placebo oder Erwartung fehlte. Die Autoren kamen zu dem Schluss, dass "die Ergebnisse zwar die allgemeine Anwendbarkeit der Hypnose bei der Behandlung chronischer Schmerzen unterstützen, dass aber noch erheblich mehr Forschung erforderlich ist, um die Auswirkungen der Hypnose bei verschiedenen chronischen Schmerzzuständen vollständig zu bestimmen". ⓘ
Alternative Medizin
Eine im Januar 2009 veröffentlichte Analyse der 13 hochwertigsten Studien zur Schmerzbehandlung mit Akupunktur kam zu dem Schluss, dass es kaum Unterschiede in der Wirkung von echter, vorgetäuschter und nicht vorhandener Akupunktur gibt. Neuere Untersuchungen haben jedoch einen gewissen Nutzen festgestellt. Auch für einige pflanzliche Arzneimittel gibt es vorläufige Belege. Es gibt ein gewisses Interesse an der Beziehung zwischen Vitamin D und Schmerzen, aber die bisherigen Beweise aus kontrollierten Studien für eine solche Beziehung sind - außer bei Osteomalazie - nicht schlüssig. ⓘ
Bei chronischen (langfristigen) Schmerzen im unteren Rückenbereich führt die Wirbelsäulenmanipulation zu winzigen, klinisch unbedeutenden, kurzfristigen Verbesserungen der Schmerzen und der Funktion im Vergleich zur Scheintherapie und anderen Maßnahmen. Bei akuten (kurzfristigen) Schmerzen im unteren Rückenbereich führt die Wirbelsäulenmanipulation zu den gleichen Ergebnissen wie andere Behandlungen, wie z. B. die Behandlung durch den Hausarzt, schmerzlindernde Medikamente, Physiotherapie und Bewegung. ⓘ
Epidemiologie
Schmerzen sind in mehr als 50 % der Fälle der Hauptgrund für den Besuch einer Notaufnahme und treten bei 30 % der Hausarztbesuche auf. Mehrere epidemiologische Studien haben sehr unterschiedliche Prävalenzraten für chronische Schmerzen ermittelt, die zwischen 12 und 80 % der Bevölkerung liegen. Die Häufigkeit nimmt zu, je näher der Tod rückt. In einer Studie mit 4 703 Patienten wurde festgestellt, dass 26 % in den letzten zwei Lebensjahren Schmerzen hatten, die im letzten Monat auf 46 % anstiegen. ⓘ
Eine Umfrage unter 6.636 Kindern (0-18 Jahre) ergab, dass von den 5.424 Befragten 54 % in den letzten drei Monaten unter Schmerzen gelitten hatten. Ein Viertel der Befragten gab an, seit drei Monaten oder länger unter wiederkehrenden oder anhaltenden Schmerzen zu leiden, und ein Drittel von ihnen berichtete über häufige und starke Schmerzen. Die Intensität der chronischen Schmerzen war bei Mädchen höher, und die Berichte der Mädchen über chronische Schmerzen nahmen zwischen 12 und 14 Jahren deutlich zu. ⓘ
Gesellschaft und Kultur
Körperlicher Schmerz ist eine universelle Erfahrung und ein starker Motivator für das Verhalten von Menschen und Tieren. Daher wird körperlicher Schmerz im Zusammenhang mit verschiedenen Themen wie Schmerzmanagement, Drogenkontrolle, Tierrechte oder Tierschutz, Folter und Schmerzbefolgung politisch eingesetzt. Die absichtliche Zufügung von Schmerzen und die medizinische Behandlung von Schmerzen sind beide wichtige Aspekte der Biomacht, eines Konzepts, das "eine Reihe von Mechanismen umfasst, durch die die grundlegenden biologischen Merkmale der menschlichen Spezies zum Gegenstand einer politischen Strategie wurden". ⓘ
In verschiedenen Kontexten wird die absichtliche Zufügung von Schmerzen in Form von körperlicher Bestrafung als Vergeltung für ein Vergehen, zur Disziplinierung oder Reformierung eines Übeltäters oder zur Abschreckung von als inakzeptabel erachteten Einstellungen oder Verhaltensweisen eingesetzt. In den westlichen Gesellschaften wurde die absichtliche Zufügung schwerer Schmerzen (Folter) vor allem dazu verwendet, Geständnisse zu erzwingen, bevor sie in der zweiten Hälfte des 19. Jahrhunderts abgeschafft wurde. Die Folter als Mittel zur Bestrafung der Bürger war Straftaten vorbehalten, die das soziale Gefüge ernsthaft gefährdeten (z. B. Hochverrat). ⓘ
Die Anwendung von Folter an Körpern, die im kulturellen Narrativ als "nicht vollwertige Mitglieder der Gesellschaft" angesehen werden : 101-121[AD1] erlebte im 20. Jahrhundert ein Wiederaufleben, möglicherweise aufgrund der verstärkten Kriegsführung; ⓘ
Viele Kulturen nutzen schmerzhafte rituelle Praktiken als Katalysator für psychologische Veränderungen. Der Einsatz von Schmerz, um in einen "gereinigten und geläuterten" Zustand überzugehen, wird in katholischen Selbstgeißelungspraktiken oder als persönliche Katharsis in neo-primitiven Körperaufhängungserfahrungen gesehen. ⓘ
In den Sportkulturen spielt der Glaube an den Schmerz eine wichtige Rolle. Schmerz kann positiv gesehen werden, wie z. B. die Einstellung "Ohne Fleiß kein Preis", wobei Schmerz als wesentlicher Bestandteil des Trainings angesehen wird. Die Sportkultur neigt dazu, Schmerz- und Verletzungserfahrungen zu normalisieren und Athleten zu feiern, die "verletzt spielen". ⓘ
Schmerz hat psychologische, soziale und physische Dimensionen und wird stark von kulturellen Faktoren beeinflusst. ⓘ
Durch Folter werden Schmerzen oder andere Leiden gezielt und gewaltsam Folteropfern zugefügt. Folter ist weltweit geächtet, wird aber praktiziert. Durch Folter können chronische Schmerzen ausgelöst werden. ⓘ
Schmerzempfinden von Tieren
Das Schmerzempfinden von Tieren kann nur indirekt festgestellt werden. Es wurde kontrovers diskutiert und bis in die 1980er Jahre auch gelegentlich abgestritten. Zugrunde liegt oft ein Analogieschluss vom Menschen auf das Tier. Es ist schwierig, die subjektive Schmerzwahrnehmung von Einzeltieren unterschiedlicher Tierarten miteinander in Vergleich zu setzen oder gar zu quantifizieren. Bei Arten, die entfernter mit dem Menschen verwandt sind, weist der Aufbau des Nervensystems erhebliche Unterschiede gegenüber dem der Wirbeltiere auf (wie bei Weichtieren, Insekten), die Nervensysteme verschiedener Tierstämme sind nicht homolog. ⓘ
Bei der Erforschung von Schmerzen der Menschen und deren Behandlung hat das Verständnis von Schmerzen bei Tieren eine große Bedeutung. Ein Beispiel hierfür ist die Entwicklung Monoklonaler Antikörper zur Hemmung des Nervenwachstumsfaktors, der in der Schmerzphysiologie eine wichtige Rolle spielt. Es gibt in diesem Bereich bereits eine große Zahl vorklinischer und klinischer Studien, die – falls erfolgreich – zu einem völlig neuen Zweig von Schmerztherapien führen würden. ⓘ
René Descartes vertrat die Ansicht, dass Tiere kein Bewusstsein haben und daher Schmerzen und Leiden nicht so empfinden wie Menschen. Bernard Rollin von der Colorado State University, der Hauptautor zweier US-Bundesgesetze zur Regelung der Schmerzlinderung bei Tieren, schrieb, dass Forscher bis in die 1980er Jahre hinein nicht sicher waren, ob Tiere Schmerzen empfinden, und dass Tierärzte, die vor 1989 in den USA ausgebildet wurden, einfach gelehrt wurden, Schmerzen bei Tieren zu ignorieren. Die Fähigkeit wirbelloser Tierarten, wie z. B. Insekten, Schmerzen und Leiden zu empfinden, ist unklar. ⓘ
Fachleute gehen davon aus, dass alle Wirbeltiere Schmerzen empfinden können, und dass bestimmte wirbellose Tiere wie der Krake dies ebenfalls können. Das Vorhandensein von Schmerzen bei Tieren ist nicht bekannt, lässt sich aber aus körperlichen und verhaltensbedingten Reaktionen ableiten, z. B. dem Zurückziehen der Pfoten bei verschiedenen schädlichen mechanischen Reizen bei Nagetieren. ⓘ
Stellung innerhalb der Sinneswahrnehmung
Das Schmerzempfinden (auch Schmerzsensibilität) ist eine Sinneswahrnehmung (Sinnesmodalität) als ein Teil der Körperwahrnehmung (somatoviszerale Sensibilität). Weitere Modalitäten sind die Empfindung mechanischer und thermischer Reize sowie der Muskelspannung und Gelenkstellung. Zur Sinneswahrnehmung gehören außerdem die Aufnahme, Weiterleitung und Verarbeitung weiterer körperbezogener (propriozeptiver) sowie chemischer Reize, woraus sich mangels Empfindung aber keine Sinnesmodalitäten ergeben. Innerhalb der Modalität Schmerz werden Sinnesqualitäten wie stechend, drückend oder brennend unterschieden. ⓘ
Nozizeption
Aufnahme von Schmerzreizen

Nozizeptoren (Schmerzempfänger) sind freie Endigungen von Nervenfasern, die den Schmerzreiz von Körperteilen (Peripherie) bis ins Rückenmark leiten. Nozizeptoren reagieren auf verschiedene Arten der Reizung:
- thermische (Hitze, Kälte)
- mechanische (z. B. Durchtrennung, starker Druck) ⓘ
Die Empfindlichkeit und das Reaktionsmuster der Nozizeptoren ist sehr variabel. Beides wird beeinflusst durch eine Vielzahl von Botenstoffen außerhalb der Zellen, die durch Signale an der Zellmembran komplexe Schaltvorgänge innerhalb der Zellen auslösen. Durch diese Prozesse unterliegen Stärke, Dauer und Art der Schmerzempfindung bereits am Anfang der Schmerzleitung normalen oder auch krankhaften Anpassungen, die ihrerseits durch Medikamente ganz oder teilweise steuerbar sind. ⓘ
Periphere Sensitivierung
Periphere Sensitivierung nennt man Steigerung der Empfindlichkeit der Schmerzwahrnehmung durch Entzündungsprozesse an verletzten Stellen. Durch lokale Immunreaktionen kann Stärke und Dauer der Nervenaktivität, und somit des Schmerzes, zunehmen. ⓘ
Umschaltung im Rückenmark
Im Rückenmark werden die Signale der ersten Neuronen auf zweite Neuronen übertragen. Außerdem bestehen hier Verschaltungen, die Reflexreaktionen, wie etwa das Zurückziehen der Hand, auslösen. Die Prozesse der Umschaltung unterliegen komplexen Anpassungen. So kann eine verstärkte Erregung der Nozizeptoren etwa an der Haut oder einem inneren Organ hier im Rückenmark zu lang andauernden oder sogar chronischen Überaktivitäten führen, die dann die Ursache chronischer Schmerzen sein können. Dieser Effekt wird sekundäre Hyperalgesie (sekundäre Schmerzüberempfindlichkeit) oder auch zentrale Sensitivierung genannt. ⓘ
Schmerzhemmung durch absteigende Nervenbahnen
Damit in gefährlichen Situationen ein starker Schmerz nicht die allgemeine Handlungsfähigkeit (z. B. zur Flucht oder zur Verteidigung) behindert, gibt es eine körpereigene Schmerzverminderung. Sie hat ihren Ursprung in Zentren emotionaler Prozesse (Limbisches System). Von dort aus werden Kerngebiete im Hirnstamm (Periaquäduktales Grau, Raphe-Kerne, Locus caeruleus) aktiviert, die über absteigende (efferente) Nervenbahnen direkt die Signalübertragung in den aufsteigenden (afferenten) Nervenbahnen der Schmerzleitung vermindern (bis hin zur völligen Blockade), und zwar im Bereich der Umschaltung vom ersten auf das zweite Neuron im Rückenmark. Die wichtigsten Signalstoffe (Neurotransmitter) in diesen Systemen der Schmerzminderung sind körpereigene Opioide (endogene Opioide). Zur Behandlung sehr starker Schmerzen kann ihre Wirkung durch medizinische Opioide nicht nur ersetzt, sondern sogar noch weit übertroffen werden. ⓘ
Verarbeitung im Gehirn
Die zweiten Neuronen der Schmerzbahnen leiten Signale in verschiedene Areale des Gehirns. Das Ergebnis der dortigen Prozesse führt am Ende zu einer bewussten Wahrnehmung von Schmerz sowie des Ortes im Körper, an dem er ausgelöst würde. Die Bewertung von Schmerzerlebnissen führt dann zu Reaktionen, wie Entfernung aus der Gefahrenzone, und zu Lernprozessen, die der Vermeidung künftiger Schmerzerlebnisse dienen können. ⓘ
Anfang des 21. Jahrhunderts führten bildgebende Verfahren zu der Annahme, dass es im Gehirn Netzwerke ("Pain Matrix") gebe, die spezifisch auf Schmerz reagierten. Inzwischen ist diese Annahme überholt, unter anderem durch Testergebnisse bei Personen mit angeborener Schmerzunempfindlichkeit, die bei schmerztypischen Testreizen auf dem Handrücken – trotz fehlender Schmerzwahrnehmung – in den fraglichen Netzwerken die gleiche Aktivität zeigten wie Kontrollpersonen mit normaler Schmerzempfindung. Man geht heute davon aus, dass diese Netzwerke universaler und nicht spezifischer Natur sind. ⓘ
Einflüsse auf Schmerzempfindung
Schmerz ist eine Wahrnehmung, die nicht alleine von den neuronalen Signalen aus den Schmerznervenfasern an das Gehirn bestimmt wird. Schmerzempfinden ist auch, insbesondere bei chronischen Schmerzzuständen, von kognitiven Umständen geprägt, wie Kenntnissen, Einstellungen und Erwartungen. Auch die Konstitution von Gefühlen und Motivationen beeinflusst die Schmerzwahrnehmung. ⓘ
Wiederholt auftretende Schmerzen können zu intensiverem und längerem Schmerzempfinden führen, bedingt durch ein so genanntes Schmerzgedächtnis, durch welches die Schmerzschwelle herabgesetzt wird. Deshalb ist eine rechtzeitige und ausreichende Schmerzbehandlung von besonderer Bedeutung. ⓘ
Schmerzarten
Mischform (Mixed Pain)
Das Mixed-Pain-Konzept ist seit 2004 eine weitverbreitete Arbeitshypothese. Es liegen bislang (Stand 2021) jedoch weder allgemein anerkannte Definitionen noch Nachweise zur Stützung der Hypothese vor. Sie beschreibt die Annahme, dass in manchen Fällen sowohl ein Nozizeptor- als auch ein neuropathischer Schmerz gleichzeitig in unterschiedlicher Ausprägung auftreten kann. ⓘ
Seelischer/psychischer/sozialer Schmerz
Bildgebende Verfahren zeigten Hinweise, dass sich Gehirnareale mit verstärkter Aktivität bei sogenanntem "sozialen Schmerz" (z. B. durch Trennung oder Verlust von Nahestehenden) teilweise überlappten mit Gehirnarealen verstärkter Aktivität bei körperlichem Schmerz. Die Interpretation dieser Beobachtungen ist jedoch umstritten, da die überlappten Gehirnareale nicht spezifisch für Schmerz sind, sondern generell an vielen kognitiven und emotionalen Prozessen beteiligt sind. Das Gemeinsame von sozialem und körperlichem Schmerz könne daher z. B. schlicht eine erhöhte Aufmerksamkeit oder Anspannung sein. ⓘ
Begutachtung chronischer Schmerzen
Am 11. Januar 2018 wurde die Leitlinie der AWMF zur Ärztlichen Begutachtung von Menschen mit chronischen Schmerzen zuletzt aktualisiert. Die Begutachtung von Schmerzen ist eine interdisziplinäre ärztliche Aufgabe. Sie dient der Vereinheitlichung und Qualitätssicherung der Begutachtung bei Antragstellern einer Rente oder Entschädigung, die als Leitsymptom Schmerzen beklagen. ⓘ
In der gutachtlichen Situation sind vereinfacht drei Kategorien von Schmerzen zu unterscheiden:
- Schmerz als Begleitsymptom einer körperlichen Störung mit den Untergruppen
- „Übliche Schmerzen“ als Begleitsymptom einer körperlich fassbaren Erkrankung bzw. einer Nervenschädigung.
- „Außergewöhnliche Schmerzen“ z. B. bei Stumpf- und Phantomschmerzen oder
- im Rahmen eines „komplexen regionalen Schmerzsyndroms“ (CRPS).
- Körperlich zum Teil erklärbare Schmerzen mit psychischer Komorbidität als zahlenmäßig größte zur Begutachtung kommende Gruppe.
- Schmerz als Ausdruck einer primären psychischen Erkrankung insbesondere im Rahmen depressiver Störungen ⓘ
Die gutachtliche Beurteilung beruht im Wesentlichen auf der Beantwortung von zwei Fragen:
- Sind die geklagten Schmerzen und die damit verbundenen Funktionsstörungen „ohne vernünftigen Zweifel“ nachweisbar („Konsistenzprüfung“)?
- Sind die nachgewiesenen Funktionsstörungen durch „zumutbare Willensanspannung“ wenigstens zum Teil überwindbar („Prüfung der willentlichen Steuerbarkeit“)? ⓘ
Sind schmerzbedingte Funktionsstörungen nachgewiesen, hat der Sachverständige diese im Allgemeinen auch zu quantifizieren. Entsprechend den Kategorien chronischer Schmerzsyndrome ergeben sich dabei folgende Unterschiede:
- Schmerz als Begleitsymptom einer Gewebeschädigung oder -erkrankung.
- Schmerz bei Gewebeschädigung/-erkrankung mit psychischer Komorbidität.
- Schmerz als Leitsymptom einer psychischen Erkrankung. ⓘ
Siehe auch Tübinger Bogen zur Erfassung von Schmerzverhalten ⓘ
Schmerztheorien
Schmerz und Leid in der Religion
Innerhalb der christlichen Traditionen wird der Schmerz in den Zusammenhang mit Sünde und Schuld gestellt, da der ursprüngliche Schöpfungsplan Gottes keinen Ort für Schmerz vorsieht. Nach Lehre der christlichen Theologie besaßen die Menschen im Paradies übernatürliche Gaben der vollen Unversehrtheit und Gesundheit (dona integritatis, im Einzelnen das donum immortalitatis, impassibilitatis, scientiae, perfecti dominii), z. B. auch eine Freiheit von Leiden des Leibes und vom äußeren Unglück (donum impassibilitatis; vgl. Augustinus, De civitate dei XIV 10,26; Thomas von Aquin, Summa theologiae I, qu. 97, art. 2). Erst durch den vom Menschen begangenen Sündenfall tritt der Schmerz bzw. die Schmerzempfänglichkeit in die Welt des Menschen ein. Im Christentum verweist man zum Verständnis und zur Bewältigung des Schmerzes, dem auch immer ein Moment des Unverstehbaren anhaftet, auf die Leiden Christi, das Leiden der Gottesmutter Maria (vgl. bes. die Sequenz Stabat mater dolorosa), auf biblische Vorbilder (besonders Hiob) sowie auf das Vorbild der Heiligen und Märtyrer. Eine christliche Sonderausformung ist die Leidensmystik. ⓘ
Der römisch-katholische Papst Johannes Paul II., der selber zum Lebensende hin schwer erkrankte, verfasste 1984 das Apostolische Schreiben „Salvifici doloris. Über den christlichen Sinn des menschlichen Leidens“ als theologische Meditation, die heilbringende Kraft des Leidens erklärend. ⓘ
Bei der Initiation, einem Aufnahmeritual traditioneller Gesellschaften, kann das Ertragen von zugefügtem Schmerz unverzichtbar sein und als etwas Befreiendes empfunden werden, da es den Initianden in die Gruppe der Eingeweihten aufnimmt. Die Hamar in Südäthiopien sind ein Volk, das sich durch kollektives Zufügen von Schmerzen seiner kulturellen Identität versichert. ⓘ
Die jüdische Kultur kennt z. B. den Begriff des Tzar Gidul Banim, der den Schmerz und die Anspannung bezeichnet, von der Eltern, die Kinder aufziehen, alltäglich begleitet werden, etwa über Krankheiten, den Tod oder die Insubordination dieser Kinder. ⓘ
Geschlechterunterschiede bei der Schmerzwahrnehmung
Obwohl die Mehrheit der Schmerzpatienten Frauen sind, stammte traditionell die große Masse der Daten zur Schmerzphysiologie von männlichen Nagetieren. Seit in jüngerer Zeit dieses Ungleichgewicht zunehmend durchbrochen wurde, wurde immer klarer, dass es stabile Geschlechtsunterschiede bei der Schmerzverarbeitung sowohl bei Nagetieren als auch bei Menschen gibt. Dies betrifft genetische, molekulare, zelluläre und systemische Vorgänge. ⓘ
Die genauen Zusammenhänge sind äußerst vielschichtig, und Aussagen über Einflüsse von Geschlechtshormonen und geschlechtsspezifischen Immunantworten können (Stand 2021) nur als vorläufig angesehen werden. ⓘ
Kosten
Die jährlichen Kosten von Schmerz für das Gesundheitswesen und durch Arbeitsausfälle sind größer als die Kosten anderer Einzelposten, wie Herz-Kreislauferkrankungen oder Krebs. Genaue Schätzungen liegen bislang nur für die USA vor. Nach einer Veröffentlichung von 2011 betrugen die genannten jährlichen Kosten dort etwa 560 bis 635 Milliarden US-Dollar. ⓘ
Schmerztherapie
Schmerztherapie folgt in der Regel einem interdisziplinären Ansatz, sofern sie sich auf die Behandlung chronischer Schmerzen bezieht. Daran beteiligt sind neben Vertretern spezifischer organmedizinischer Fachrichtungen ggf. Fachleute aus Psychiatrie, Psychosomatik und Psychologie. An der sog. multimodalen Schmerztherapie sind mindestens zwei Fachdisziplinen beteiligt, die einen auf die Patienten zugeschnittenen Behandlungsplan erstellen und sie in die standardisierten Programme einarbeiten. ⓘ