Milzbrand
| Milzbrand ⓘ | |
|---|---|
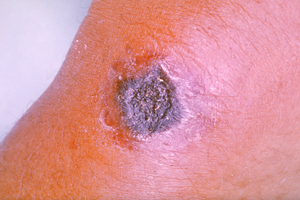 | |
| Eine für Milzbrand charakteristische Hautläsion mit schwarzem Schorf | |
| Spezialgebiet | Ansteckende Krankheit |
| Symptome | Hautform: kleine Blase mit umgebender Schwellung Inhalative Form: Fieber, Brustschmerzen, Kurzatmigkeit Intestinale Form: Übelkeit, Erbrechen, Durchfall, Unterleibsschmerzen Injektionsform: Fieber, Abszess |
| Gewöhnlicher Ausbruch | 1 Tag bis 2 Monate nach dem Kontakt |
| Verursacht | Bacillus anthracis |
| Risikofaktoren | Arbeit mit Tieren, Reisende, Postangestellte, Militärpersonal |
| Diagnostische Methode | Anhand von Antikörpern oder Toxin im Blut, mikrobielle Kultur |
| Vorbeugung | Anthrax-Impfung, Antibiotika |
| Behandlung | Antibiotika, Antitoxin |
| Prognose | 20-80% sterben ohne Behandlung |
| Häufigkeit | >2.000 Fälle pro Jahr |
Anthrax ist eine Infektion, die durch das Bakterium Bacillus anthracis verursacht wird. Er kann in vier Formen auftreten: über die Haut, die Lunge, den Darm und durch Injektion. Die Symptome treten zwischen einem Tag und mehr als zwei Monaten nach der Ansteckung auf. Die Hautinfektion äußert sich durch eine kleine Blase mit umliegender Schwellung, die oft zu einem schmerzlosen Geschwür mit schwarzem Zentrum wird. Bei der Inhalationsform treten Fieber, Brustschmerzen und Kurzatmigkeit auf. Bei der intestinalen Form treten Durchfall (der Blut enthalten kann), Bauchschmerzen, Übelkeit und Erbrechen auf. Bei der Injektionsform treten Fieber und ein Abszess an der Injektionsstelle auf. ⓘ
Nach Angaben der Centers for Disease Control wurden die ersten klinischen Beschreibungen des kutanen Milzbrands von Maret im Jahr 1752 und von Fournier im Jahr 1769 gegeben. Davor war Milzbrand nur durch historische Berichte beschrieben worden. Der preußische Wissenschaftler Robert Koch (1843-1910) war der erste, der Bacillus anthracis als das Bakterium identifizierte, das Milzbrand verursacht. ⓘ
Milzbrand wird durch den Kontakt mit den Sporen des Bakteriums übertragen, die häufig in infektiösen tierischen Produkten vorkommen. Der Kontakt erfolgt durch Einatmen, Essen oder über eine verletzte Hautstelle. Eine direkte Übertragung von Mensch zu Mensch ist nicht üblich. Zu den Risikofaktoren gehören Menschen, die mit Tieren oder tierischen Erzeugnissen arbeiten, Reisende und Militärangehörige. Die Diagnose kann durch den Nachweis von Antikörpern oder des Toxins im Blut oder durch eine Kultur aus einer Probe der infizierten Stelle bestätigt werden. ⓘ
Eine Anthrax-Impfung wird für Personen mit hohem Infektionsrisiko empfohlen. Die Immunisierung von Tieren gegen Milzbrand wird in Gebieten empfohlen, in denen bereits Infektionen aufgetreten sind. Eine zweimonatige Behandlung mit Antibiotika wie Ciprofloxacin, Levofloxacin und Doxycyclin nach der Exposition kann ebenfalls eine Infektion verhindern. Tritt eine Infektion auf, erfolgt die Behandlung mit Antibiotika und möglicherweise Antitoxin. Art und Anzahl der eingesetzten Antibiotika hängen von der Art der Infektion ab. Bei einer ausgedehnten Infektion wird ein Antitoxin empfohlen. ⓘ
Anthrax ist eine seltene Krankheit, die vor allem in Afrika sowie in Zentral- und Südasien vorkommt. Auch in Südeuropa tritt sie häufiger auf als in anderen Teilen des Kontinents, während sie in Nordeuropa und Nordamerika seltener ist. Weltweit treten jährlich mindestens 2 000 Fälle auf, in den Vereinigten Staaten sind es etwa zwei Fälle pro Jahr. Hautinfektionen machen mehr als 95 % der Fälle aus. Ohne Behandlung liegt das Risiko, an Hautmilzbrand zu sterben, bei 23,7 %. Bei Darminfektionen liegt das Sterberisiko bei 25 bis 75 %, während die Sterblichkeitsrate bei Milzbrand in den Atemwegen 50 bis 80 % beträgt, selbst bei Behandlung. Bis ins 20. Jahrhundert starben an Milzbrandinfektionen jedes Jahr Hunderttausende von Menschen und Tieren. Anthrax wurde von einer Reihe von Ländern als Waffe entwickelt. Pflanzenfressende Tiere infizieren sich, wenn sie die Sporen auf der Weide fressen oder einatmen. Tiere können sich anstecken, indem sie infizierte Tiere töten und/oder fressen. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| A22 | Anthrax (Milzbrand) – Infektion durch Bacillus anthracis |
| ICD-10 online (WHO-Version 2019) | |



Der Erreger des Milzbrands ist ein aerobes und sporenbildendes Stäbchenbakterium. Das vom Erreger produzierte Milzbrandtoxin ist hochgiftig. Bei einer Infektion des Menschen sind meist Haut und Schleimhäute, seltener auch Lunge oder Verdauungstrakt betroffen. Die Sporen können unter Umständen Jahrzehnte oder sogar Jahrhunderte überleben. ⓘ
Aufgrund der Eignung als Biowaffe und der Suche nach Abwehrmöglichkeiten sind die Wirkungsweise des Anthrax-Erregers und der Verlauf der Krankheit gut erforscht. Unter anderem wird daran geforscht, die Wirkung als Zellgift selektiv gegen Krebszellen einzusetzen. ⓘ
Etymologie
Der englische Name leitet sich von anthrax (ἄνθραξ) ab, dem griechischen Wort für Kohle, das möglicherweise eine ägyptische Etymologie hat, wegen der charakteristischen schwarzen Hautläsionen, die Menschen mit einer kutanen Anthrax-Infektion entwickeln. Der zentrale schwarze Schorf, umgeben von lebhaft roter Haut, ist seit langem als typisch für die Krankheit anerkannt. Das Wort "Anthrax" wird im Englischen erstmals 1398 in einer Übersetzung von Bartholomaeus Anglicus' Werk De proprietatibus rerum (Über die Eigenschaften der Dinge, 1240) verwendet. ⓘ
Anthrax war in der Vergangenheit unter einer Vielzahl von Namen bekannt, die die Symptome, den Ort und die Gruppen, die als besonders anfällig für eine Infektion galten, bezeichneten. Dazu gehörten die Sibirische Pest, die Cumberland-Krankheit, Charbon, Milzfieber, malignes Ödem, die Woolsorter-Krankheit und die Bradford-Krankheit. ⓘ
Die Bezeichnung Milzbrand leitet sich von der braunschwarzen fleckigen Verfärbung einer schwer befallenen Milz ab, die bei Sektionen von Tieren auch mit schwarzem Blut gefüllt vorgefunden wurde. ⓘ
Anzeichen und Symptome
Haut

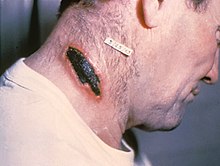
Bei kutanem Milzbrand, der auch als Hide-porter-Krankheit bezeichnet wird, tritt der Milzbrand auf der Haut auf. Sie ist die häufigste Form (>90 % der Milzbrandfälle). Sie ist die am wenigsten gefährliche Form (geringe Sterblichkeit mit Behandlung, 23,7 % ohne Behandlung). Kutaner Milzbrand äußert sich durch eine kochende Hautläsion, die schließlich ein Geschwür mit einem schwarzen Zentrum (Schorf) bildet. Der schwarze Schorf zeigt sich oft als großes, schmerzloses, nekrotisches Geschwür (das als reizende und juckende Hautläsion oder Blase beginnt, die dunkel und meist als schwarzer Punkt konzentriert ist und ein wenig an Brotschimmel erinnert) an der Infektionsstelle. Im Allgemeinen bilden sich kutane Infektionen an der Stelle, an der die Sporen eingedrungen sind, zwischen zwei und fünf Tagen nach der Exposition. Im Gegensatz zu Blutergüssen oder den meisten anderen Läsionen verursachen kutane Milzbrandinfektionen normalerweise keine Schmerzen. In der Nähe befindliche Lymphknoten können infiziert, gerötet, geschwollen und schmerzhaft sein. Über der Läsion bildet sich bald ein Schorf, der nach ein paar Wochen abfällt. Die vollständige Genesung kann länger dauern. Kutaner Milzbrand wird in der Regel verursacht, wenn B. anthracis-Sporen durch Schnitte in die Haut gelangen. Diese Form tritt am häufigsten auf, wenn Menschen mit infizierten Tieren und/oder tierischen Produkten umgehen. ⓘ
Injektion
Im Dezember 2009 kam es unter injizierenden Heroinkonsumenten in den schottischen Regionen Glasgow und Stirling zu einem Ausbruch von Milzbrand, der 14 Todesfälle zur Folge hatte. Die Quelle des Milzbrands war vermutlich die Verdünnung des Heroins mit Knochenmehl in Afghanistan. Injizierter Milzbrand kann ähnliche Symptome wie kutaner Milzbrand aufweisen und kann auch eine Infektion tief im Muskel verursachen und sich schneller ausbreiten. ⓘ
Lunge
Inhalationsmilzbrand entwickelt sich in der Regel innerhalb einer Woche nach der Exposition, kann aber bis zu 2 Monate dauern. In den ersten Tagen der Erkrankung leiden die meisten Menschen unter Fieber, Schüttelfrost und Müdigkeit. Diese Symptome können von Husten, Kurzatmigkeit, Schmerzen in der Brust und Übelkeit oder Erbrechen begleitet sein, so dass Inhalationsmilzbrand schwer von einer Grippe oder einer ambulant erworbenen Lungenentzündung zu unterscheiden ist. Diese Phase wird oft als Prodromalstadium bezeichnet. ⓘ
Im Laufe der nächsten Tage werden Kurzatmigkeit, Husten und Brustschmerzen häufiger, und bei einem Drittel oder mehr der Betroffenen treten Beschwerden auf, die nicht die Brust betreffen, wie Übelkeit, Erbrechen, veränderter Geisteszustand, Schweißausbrüche und Kopfschmerzen. Symptome der oberen Atemwege treten nur bei einem Viertel der Betroffenen auf, und Muskelschmerzen sind selten. Ein veränderter Geisteszustand oder Kurzatmigkeit führen in der Regel zu einer medizinischen Versorgung und kennzeichnen die fulminante Phase der Krankheit. ⓘ
Die Krankheit befällt zuerst die Lymphknoten im Brustkorb und nicht die Lunge selbst, was als hämorrhagische Mediastinitis bezeichnet wird und zu einer Ansammlung von blutiger Flüssigkeit in der Brusthöhle und damit zu Kurzatmigkeit führt. Das zweite Stadium (Lungenentzündung) tritt ein, wenn sich die Infektion von den Lymphknoten auf die Lunge ausbreitet. Die Symptome des zweiten Stadiums treten plötzlich innerhalb von Stunden oder Tagen nach dem ersten Stadium auf. Zu den Symptomen gehören hohes Fieber, extreme Kurzatmigkeit, Schock und ein schneller Tod innerhalb von 48 Stunden in tödlichen Fällen. ⓘ
Gastrointestinaler Bereich
Eine gastrointestinale (Magen-Darm-) Infektion wird meist durch den Verzehr von mit Milzbrand infiziertem Fleisch verursacht und ist gekennzeichnet durch Durchfall, möglicherweise mit Blut, Bauchschmerzen, akute Entzündung des Darmtrakts und Appetitlosigkeit. Gelegentlich kann es zum Erbrechen von Blut kommen. Es wurden Läsionen im Darm sowie im Mund- und Rachenraum festgestellt. Nachdem das Bakterium in den Magen-Darm-Trakt eingedrungen ist, breitet es sich auf den Blutkreislauf und den gesamten Körper aus und bildet weiterhin Toxine. ⓘ
Ursache
Bakterien

Bacillus anthracis ist ein stäbchenförmiges, Gram-positives, fakultativ anaerobes Bakterium von etwa 1 x 9 μm Größe. Robert Koch wies 1876 nach, dass es Krankheiten verursacht, als er eine Blutprobe von einer infizierten Kuh entnahm, die Bakterien isolierte und sie in eine Maus setzte. Das Bakterium ruht normalerweise in Sporenform im Boden und kann in diesem Zustand jahrzehntelang überleben. Pflanzenfresser infizieren sich häufig beim Grasen, vor allem wenn sie raue, reizende oder stachelige Pflanzen fressen. Es wird angenommen, dass die Pflanzen Wunden im Verdauungstrakt verursachen, durch die die bakteriellen Sporen in das Gewebe gelangen können. Nach der Aufnahme oder dem Eindringen in eine offene Wunde beginnen sich die Bakterien im Tier oder Menschen zu vermehren und töten den Wirt in der Regel innerhalb weniger Tage oder Wochen. Die Sporen keimen an der Stelle, an der sie in das Gewebe eindringen, und verbreiten sich dann über den Blutkreislauf zu den Lymphgefäßen, wo sich die Bakterien vermehren. ⓘ
Die Produktion von zwei starken Exotoxinen und einem tödlichen Toxin durch die Bakterien führt zum Tod. Tierärzte erkennen einen möglichen Milzbrand-Tod oft an seinem plötzlichen Auftreten und an dem dunklen, nicht gerinnenden Blut, das aus den Körperöffnungen sickert. Die meisten Milzbrandbakterien im Körper werden nach dem Tod innerhalb von Minuten bis Stunden post mortem von anaeroben Bakterien verdrängt und zerstört. Allerdings können vegetative Milzbrandbakterien, die durch austretendes Blut oder durch die Öffnung des Kadavers aus dem Körper entweichen, widerstandsfähige Sporen bilden. Diese vegetativen Bakterien sind nicht ansteckend. Pro vegetativem Bakterium bildet sich eine Spore. Die Auslöser für die Sporenbildung sind noch nicht bekannt, obwohl Sauerstoffspannung und Nährstoffmangel eine Rolle spielen könnten. Einmal gebildet, sind diese Sporen nur sehr schwer auszurotten. ⓘ
Die Infektion von Pflanzenfressern (und gelegentlich auch von Menschen) durch Inhalation beginnt normalerweise damit, dass die eingeatmeten Sporen durch die Atemwege in die winzigen Lungenbläschen (Alveolen) transportiert werden. Die Sporen werden dann von Fresszellen (Makrophagen) in der Lunge aufgenommen und durch kleine Gefäße (Lymphgefäße) zu den Lymphknoten in der zentralen Brusthöhle (Mediastinum) transportiert. Die durch die Milzbrandsporen und -bazillen verursachten Schäden in der zentralen Brusthöhle können Brustschmerzen und Atembeschwerden verursachen. In den Lymphknoten keimen die Sporen zu aktiven Bazillen, die sich vermehren und schließlich die Makrophagen zum Platzen bringen, wodurch viele weitere Bazillen in den Blutkreislauf gelangen und auf den gesamten Körper übertragen werden. Sobald die Bazillen in den Blutkreislauf gelangen, setzen sie drei Proteine frei, den Letalfaktor, den Ödemfaktor und das Schutzantigen. Alle drei sind für sich genommen nicht giftig, aber ihre Kombination ist für den Menschen unglaublich tödlich. Das Schutzantigen bildet zusammen mit den beiden anderen Faktoren das tödliche Toxin bzw. das Ödemtoxin. Diese Toxine sind die Hauptursachen für die Zerstörung von Gewebe, Blutungen und den Tod des Wirtes. Wenn Antibiotika zu spät verabreicht werden, sterben einige Wirte trotzdem an Toxämie, weil die von den Bazillen produzierten Toxine in tödlicher Dosis in ihrem Körper verbleiben, selbst wenn die Bakterien durch die Antibiotika abgetötet werden. ⓘ
Farbverstärkte rasterelektronenmikroskopische Aufnahme von Milzgewebe eines Affen mit inhalativem Milzbrand; zu sehen sind stäbchenförmige Bazillen (gelb) und ein Erythrozyt (rot)
Gram-positive Milzbrandbakterien (violette Stäbchen) in der Zerebrospinalflüssigkeit: Falls vorhanden, würde eine Gram-negative Bakterienart rosa erscheinen (die anderen Zellen sind weiße Blutkörperchen). ⓘ
Der Milzbranderreger, Bacillus anthracis, gehört zur Gattung Bacillus (sporenbildende, aerobe Stäbchenbakterien) innerhalb der Familie Bacillaceae. Er ist ein etwa fünf bis sechs µm (1 µm = 0,001 mm) langes, grampositives, unbewegliches, sporenbildendes Stäbchen, das in Körperflüssigkeiten kurze, in der Kultur längere kettenförmige Verbände bildet („Serpentinen“- oder „Medusakopf“ - Form). Im Tierkörper ist die Bakterienzelle von einer deutlichen Kapsel (bestehend aus D-Glutamat) umhüllt, während in der Kultur in der Regel keine Kapselbildung erkennbar ist. Außerhalb des Tierkörpers, in Anwesenheit von Sauerstoff und bei Temperaturen von 12 bis 43 °C, bilden sich Sporen (Dauerformen), deren Größe etwa 0,5 bis 1,2 µm beträgt. ⓘ
Das Bakterium selbst ist nicht sehr widerstandsfähig. Im faulenden, nicht geöffneten Kadaver gehen die Keime bei warmer Witterung bereits nach zwei bis drei Tagen zugrunde. Bei niedrigen Temperaturen können sie über zwei Wochen infektiös bleiben. Im Magensaft werden sie nach etwa 20 Minuten abgetötet. Die Sporen des Milzbranderregers sind hingegen außergewöhnlich unempfindlich. Durch Eintrocknen werden sie nicht vernichtet. Durch Sonneneinstrahlung werden sie innerhalb von vier Tagen abgetötet. Im Erdreich und vor Sonne geschützt bleiben sie über viele Jahrzehnte hinweg lebensfähig. Zehnprozentiges Formaldehyd ist nach etwa zwei Stunden, 20-prozentiges Formaldehyd in etwa zehn Minuten wirksam. Im strömenden Dampf von 100 °C gehen sie nach fünf Minuten, in trockener Hitze von 120 °C bis 140 °C nach drei Minuten zugrunde. ⓘ
Milzbranderreger wurden von Aloys Pollender 1849 in Schafsblut mikroskopisch nachgewiesen, aber erst Robert Koch untersuchte den Erreger systematisch und beschrieb ihn im Jahr 1876 genauer. Koch konnte Bacillus anthracis in Kultur vermehren und seine Rolle bei der Entstehung der Krankheit nachweisen. Den gemeinsamen Ursprung von Darmmilzbrand und Lungenmilzbrand erkannte Grigorij Nikolaevič Minch (1836–1896), der von 1876 bis 1895 als Pathologe in Kiev tätig war. ⓘ
Exposition
Die Sporen von Milzbrandbakterien sind in der Lage, unter rauen Bedingungen Jahrzehnte oder sogar Jahrhunderte zu überleben. Solche Sporen sind auf allen Kontinenten zu finden, auch in der Antarktis. Es ist bekannt, dass gestörte Grabstätten infizierter Tiere noch nach 70 Jahren eine Infektion verursachen können. ⓘ
Früher wurde die Inhalationsmilzbrandkrankheit als Wollsortiererkrankung bezeichnet, weil sie für Menschen, die Wolle sortierten, ein Berufsrisiko darstellte. Heute ist diese Form der Infektion in den Industrienationen äußerst selten, da es fast keine infizierten Tiere mehr gibt. ⓘ
Der berufsbedingte Kontakt mit infizierten Tieren oder deren Produkten (wie Haut, Wolle und Fleisch) ist der übliche Expositionsweg für den Menschen. Arbeitnehmer, die mit toten Tieren und Tierprodukten in Berührung kommen, sind am stärksten gefährdet, insbesondere in Ländern, in denen Milzbrand häufiger vorkommt. In den Vereinigten Staaten und anderswo kommt Milzbrand bei Vieh, das auf offenem Gelände weidet, wo es mit Wildtieren zusammenkommt, immer noch gelegentlich vor. ⓘ
Viele Arbeiter, die mit Wolle und Tierhäuten zu tun haben, sind routinemäßig geringen Mengen an Milzbrandsporen ausgesetzt, aber die meisten Expositionswerte reichen nicht aus, um eine Milzbrandinfektion zu entwickeln. Berichten zufolge führt das Einatmen von etwa 10 000 bis 20 000 Sporen zu einer tödlichen Infektion, wobei diese Dosis je nach Wirtsart variiert. Es gibt nur wenige dokumentierte Beweise für die genaue oder durchschnittliche Anzahl der für eine Infektion erforderlichen Sporen. ⓘ
Art der Infektion

Milzbrand kann über den Darm (Verschlucken), die Lunge (Einatmen) oder die Haut (kutane Infektion) in den menschlichen Körper gelangen und verursacht je nach Eintrittsort unterschiedliche klinische Symptome. In der Regel wird ein infizierter Mensch unter Quarantäne gestellt. Allerdings wird Milzbrand in der Regel nicht von einem infizierten Menschen auf einen nicht infizierten Menschen übertragen. Wenn die Krankheit jedoch tödlich verläuft, wird die Masse der Milzbrandbazillen zu einer potenziellen Infektionsquelle für andere und es sollten besondere Vorsichtsmaßnahmen getroffen werden, um eine weitere Ansteckung zu verhindern. Inhalativer Milzbrand verläuft in der Regel tödlich, wenn er unbehandelt bleibt, bis offensichtliche Symptome auftreten. ⓘ
Milzbrand kann bei Laborunfällen oder durch den Umgang mit infizierten Tieren, ihrer Wolle oder ihren Häuten übertragen werden. Er wurde auch in biologischen Kampfstoffen und von Terroristen zur absichtlichen Infektion verwendet, wie die Milzbrandanschläge von 2001 zeigen. ⓘ
Mechanismus
Die Letalität der Milzbrandkrankheit ist auf die beiden wichtigsten Virulenzfaktoren des Bakteriums zurückzuführen: die Poly-D-Glutaminsäurekapsel, die das Bakterium vor der Phagozytose durch die neutrophilen Wirtszellen schützt, und das dreiteilige Proteingift, das so genannte Anthrax-Toxin. Anthrax-Komponenten: Schutzantigen (PA), Ödemfaktor (EF) und Letalfaktor (LF). PA plus LF ergeben das tödliche Toxin, und PA plus EF ergeben das Ödemtoxin. Diese Toxine verursachen den Tod bzw. eine Gewebeschwellung (Ödem). Um in die Zellen einzudringen, verwenden die Ödem- und Letalfaktoren ein anderes von B. anthracis produziertes Protein, das so genannte Schutzantigen, das sich an zwei Oberflächenrezeptoren der Wirtszelle bindet. Eine Zellprotease spaltet dann PA in zwei Fragmente: PA20 und PA63. PA20 dissoziiert in das extrazelluläre Medium und spielt im toxischen Zyklus keine weitere Rolle. PA63 oligomerisiert dann mit sechs anderen PA63-Fragmenten und bildet eine heptamere ringförmige Struktur, die so genannte Präpore. In dieser Form kann der Komplex konkurrierend bis zu drei EFs oder LFs binden und einen resistenten Komplex bilden. Anschließend erfolgt eine rezeptorvermittelte Endozytose, die dem neu gebildeten toxischen Komplex Zugang zum Inneren der Wirtszelle verschafft. Die saure Umgebung im Endosom veranlasst das Heptamer, den LF und/oder EF in das Zytosol freizusetzen. Wie genau der Komplex zum Tod der Zelle führt, ist unbekannt. ⓘ
Der Ödemfaktor ist eine Calmodulin-abhängige Adenylatcyclase. Adenylatcyclase katalysiert die Umwandlung von ATP in zyklisches AMP (cAMP) und Pyrophosphat. Durch die Komplexbildung der Adenylatzyklase mit Calmodulin wird Calmodulin daran gehindert, die durch Kalzium ausgelöste Signalübertragung zu stimulieren, wodurch die Immunantwort gehemmt wird. Genauer gesagt, inaktiviert LF die Neutrophilen (eine Art phagozytischer Zellen) durch den gerade beschriebenen Prozess, so dass sie keine Bakterien phagozytieren können. In der Vergangenheit wurde angenommen, dass der Letalfaktor die Makrophagen zur Bildung von TNF-alpha und Interleukin 1, beta (IL1B) veranlasst. TNF-alpha ist ein Zytokin, dessen Hauptaufgabe darin besteht, Immunzellen zu regulieren sowie Entzündungen und Apoptose oder programmierten Zelltod auszulösen. Interleukin 1, beta ist ein weiteres Zytokin, das ebenfalls Entzündungen und Apoptose reguliert. Die Überproduktion von TNF-alpha und IL1B führt letztlich zum septischen Schock und zum Tod. Jüngste Erkenntnisse deuten jedoch darauf hin, dass Milzbrand auch Endothelzellen angreift, die seröse Hohlräume wie die Herzbeutelhöhle, die Pleurahöhle und die Peritonealhöhle sowie Lymphgefäße und Blutgefäße auskleiden, was zu einem vaskulären Austritt von Flüssigkeit und Zellen und schließlich zu einem hypovolämischen und septischen Schock führt. ⓘ
Diagnose

Für den direkten Nachweis von B. anthracis in klinischem Material können verschiedene Techniken angewandt werden. Erstens können die Proben gramgefärbt werden. Bacillus spp. sind recht groß (3 bis 4 μm lang), können in langen Ketten wachsen und färben Gram-positiv. Zur Bestätigung, dass es sich bei dem Organismus um B. anthracis handelt, können Schnelldiagnoseverfahren wie Tests auf der Grundlage der Polymerase-Kettenreaktion und Immunfluoreszenzmikroskopie eingesetzt werden. ⓘ
Alle Bacillus-Arten wachsen gut auf 5%igem Schafsblutagar und anderen Routine-Nährböden. Polymyxin-Lysozym-EDTA-Talacetat kann zur Isolierung von B. anthracis aus kontaminierten Proben verwendet werden, und Bicarbonat-Agar wird als Identifizierungsmethode zur Induktion der Kapselbildung eingesetzt. Bacillus spp. wachsen in der Regel innerhalb von 24 Stunden nach Bebrütung bei 35 °C, in Umgebungsluft (Raumtemperatur) oder in 5 % CO2. Wird Bicarbonat-Agar zur Identifizierung verwendet, so muss das Medium bei 5 % CO2 bebrütet werden. B. anthracis-Kolonien sind mittelgroß, grau, flach und unregelmäßig mit wirbelnden Fortsätzen, die oft als "Medusen-Kopf" bezeichnet werden, und sind auf 5%igem Schafsblutagar nicht hämolytisch. Die Bakterien sind nicht beweglich, empfindlich gegenüber Penicillin und produzieren eine breite Lecithinase-Zone auf Eigelb-Agar. Zu den Bestätigungstests zur Identifizierung von B. anthracis gehören der Gamma-Bakteriophagentest, die indirekte Hämagglutination und der Enzymimmunoassay zum Nachweis von Antikörpern. Der beste bestätigende Fällungstest für Anthrax ist der Ascoli-Test. ⓘ
Vorbeugung
Es werden Vorsichtsmaßnahmen getroffen, um den Kontakt mit der Haut und mit Flüssigkeiten zu vermeiden, die durch natürliche Körperöffnungen einer verstorbenen Leiche austreten, bei der der Verdacht besteht, dass sie Milzbrand enthält. Die Leiche sollte unter strenge Quarantäne gestellt werden. Eine Blutprobe wird entnommen, in einem Behälter versiegelt und in einem zugelassenen Labor analysiert, um festzustellen, ob Anthrax die Todesursache ist. Die Leiche sollte in einem luftdichten Leichensack versiegelt und verbrannt werden, um die Übertragung von Milzbrandsporen zu verhindern. Der mikroskopische Nachweis der eingekapselten Bazillen, in der Regel in sehr großer Zahl, in einem mit polychromem Methylenblau gefärbten Blutausstrich (McFadyean-Färbung) ist voll diagnostisch, obwohl die Kultur des Organismus immer noch der Goldstandard für die Diagnose ist. Die vollständige Isolierung des Körpers ist wichtig, um eine mögliche Ansteckung anderer zu verhindern. ⓘ
Beim Umgang mit der Leiche sind schützende, undurchlässige Kleidung und Ausrüstung wie Gummihandschuhe, Gummischürze und Gummistiefel ohne Löcher zu tragen. Die Haut, insbesondere wenn sie Wunden oder Kratzer aufweist, sollte nicht freigelegt werden. Persönliche Einweg-Schutzausrüstungen sind vorzuziehen, aber wenn sie nicht verfügbar sind, kann eine Dekontamination durch Autoklavieren erreicht werden. Gebrauchte Einwegausrüstung wird nach Gebrauch verbrannt und/oder vergraben. Alle kontaminierten Betten oder Kleidungsstücke werden in doppelten Plastikbeuteln isoliert und als biologischer Sondermüll behandelt. Es wird eine Atemschutzausrüstung getragen, die kleine Partikel filtern kann, z. B. das vom US National Institute for Occupational Safety and Health und der Mine Safety and Health Administration zugelassene hocheffiziente Atemschutzgerät. ⓘ
Impfstoffe
Impfstoffe gegen Milzbrand zur Verwendung in der Tierhaltung und beim Menschen haben in der Geschichte der Medizin eine herausragende Stellung eingenommen. Der französische Wissenschaftler Louis Pasteur entwickelte den ersten wirksamen Impfstoff im Jahr 1881. Impfstoffe gegen Milzbrand beim Menschen wurden in der Sowjetunion Ende der 1930er Jahre und in den USA und im Vereinigten Königreich in den 1950er Jahren entwickelt. Der derzeitige, von der FDA zugelassene US-Impfstoff wurde in den 1960er Jahren formuliert. ⓘ
Zu den derzeit verabreichten Anthrax-Impfstoffen für den Menschen gehören azelluläre (Vereinigte Staaten) und Lebendimpfstoffe (Russland). Alle derzeit verwendeten Milzbrandimpfstoffe weisen eine beträchtliche lokale und allgemeine Reaktogenität auf (Rötung, Verhärtung, Wundsein, Fieber), und bei etwa 1 % der Empfänger treten schwerwiegende unerwünschte Reaktionen auf. Das amerikanische Produkt, BioThrax, ist von der FDA zugelassen und wurde früher in einer Primärserie von sechs Dosen im Abstand von 0, 2, 4 Wochen und 6, 12, 18 Monaten verabreicht, mit jährlichen Auffrischungen zur Aufrechterhaltung der Immunität. Im Jahr 2008 genehmigte die FDA den Verzicht auf die Dosis in der 2. Woche, was zu der derzeit empfohlenen Serie von fünf Dosen führte. Zu den neuen Impfstoffen der zweiten Generation, an denen derzeit geforscht wird, gehören rekombinante Lebendimpfstoffe und rekombinante Subunit-Impfstoffe. Im 20. Jahrhundert war der Einsatz eines modernen Produkts (BioThrax) zum Schutz der amerikanischen Truppen gegen den Einsatz von Milzbrand in der biologischen Kriegsführung umstritten. ⓘ
Antibiotika
Bei Personen, die Milzbrand ausgesetzt waren, werden vorbeugende Antibiotika empfohlen. Durch die frühzeitige Erkennung von Milzbrandinfektionsquellen können vorbeugende Maßnahmen ergriffen werden. Als Reaktion auf die Milzbrandanschläge vom Oktober 2001 installierte der United States Postal Service (USPS) Biodetektionssysteme (BDS) in seinen großen Postverarbeitungsanlagen. Der USPS hat in Zusammenarbeit mit den örtlichen Einsatzkräften, darunter Feuerwehr, Polizei, Krankenhäuser und das öffentliche Gesundheitswesen, BDS-Reaktionspläne ausgearbeitet. Die Mitarbeiter dieser Einrichtungen wurden über Milzbrand, Reaktionsmaßnahmen und prophylaktische Medikamente aufgeklärt. Aufgrund der zeitlichen Verzögerung bei der endgültigen Bestätigung, dass Anthrax eingesetzt wurde, muss die prophylaktische Antibiotikabehandlung von möglicherweise exponiertem Personal so schnell wie möglich eingeleitet werden. ⓘ
Behandlung
Milzbrand kann nicht von Mensch zu Mensch übertragen werden, außer in dem seltenen Fall von Hautausscheidungen bei kutanem Milzbrand. Allerdings können die Kleidung und der Körper einer Person mit Milzbrandsporen kontaminiert sein. Eine wirksame Dekontamination von Personen kann durch gründliches Abwaschen mit antimikrobieller Seife und Wasser erreicht werden. Das Abwasser wird mit Bleichmittel oder einem anderen antimikrobiellen Mittel behandelt. Eine wirksame Dekontamination von Gegenständen kann durch 30-minütiges oder längeres Auskochen in Wasser erreicht werden. Chlorbleiche ist unwirksam bei der Zerstörung von Sporen und vegetativen Zellen auf Oberflächen, Formaldehyd ist jedoch wirksam. Das Verbrennen von Kleidung ist sehr wirksam bei der Zerstörung von Sporen. Nach der Dekontamination ist es nicht erforderlich, Kontaktpersonen von an Milzbrand erkrankten Personen zu immunisieren, zu behandeln oder zu isolieren, es sei denn, sie waren ebenfalls der gleichen Infektionsquelle ausgesetzt. ⓘ
Antibiotika
Eine frühzeitige antibiotische Behandlung von Milzbrand ist unerlässlich; eine Verzögerung verringert die Überlebenschancen erheblich. Die Behandlung von Milzbrandinfektionen und anderen bakteriellen Infektionen umfasst hohe Dosen intravenöser und oraler Antibiotika, wie Fluorchinolone (Ciprofloxacin), Doxycyclin, Erythromycin, Vancomycin oder Penicillin. Zu den von der FDA zugelassenen Mitteln gehören Ciprofloxacin, Doxycyclin und Penicillin. In möglichen Fällen von Lungenmilzbrand ist eine frühzeitige Antibiotikaprophylaxe entscheidend, um einen möglichen Tod zu verhindern. Es wurden viele Versuche unternommen, neue Medikamente gegen Milzbrand zu entwickeln, aber die vorhandenen Medikamente sind wirksam, wenn die Behandlung früh genug begonnen wird. ⓘ
Monoklonale Antikörper
Im Mai 2009 reichte Human Genome Sciences einen Antrag auf Zulassung eines biologischen Arzneimittels (BLA) für sein neues Medikament Raxibacumab (Markenname ABthrax) ein, das für die Notfallbehandlung von inhaliertem Milzbrand bestimmt ist. Am 14. Dezember 2012 genehmigte die US Food and Drug Administration die Injektion von Raxibacumab zur Behandlung von inhalativem Milzbrand. Raxibacumab ist ein monoklonaler Antikörper, der die von B. anthracis produzierten Toxine neutralisiert. Im März 2016 genehmigte die FDA eine zweite Anthrax-Behandlung mit einem monoklonalen Antikörper, der die von B. anthracis produzierten Toxine neutralisiert. Obiltoxaximab ist zur Behandlung von Inhalationsmilzbrand in Verbindung mit geeigneten antibakteriellen Arzneimitteln und zur Vorbeugung zugelassen, wenn alternative Therapien nicht verfügbar oder geeignet sind. ⓘ
Prognose
Kutaner Milzbrand verläuft selten tödlich, wenn er behandelt wird, da das Infektionsgebiet auf die Haut begrenzt ist und der tödliche Faktor, der Ödemfaktor und das schützende Antigen nicht in ein lebenswichtiges Organ eindringen und dieses zerstören können. Ohne Behandlung führen etwa 20 % der Hautinfektionen zu Toxämie und Tod. ⓘ
Vor 2001 lag die Sterblichkeitsrate bei Inhalationsmilzbrand bei 90 %; seither ist sie auf 45 % gesunken. Menschen, die in die fulminante Phase des Inhalationsmilzbrandes übergehen, sterben fast immer, wobei eine Fallstudie eine Todesrate von 97 % ergab. Auch die Anthrax-Meningoenzephalitis verläuft fast immer tödlich. ⓘ
Infektionen des Magen-Darm-Trakts können zwar behandelt werden, führen aber in der Regel zu einer Sterblichkeitsrate von 25 % bis 60 %, je nachdem, wie schnell die Behandlung einsetzt. Diese Form des Milzbrandes ist die seltenste. ⓘ
Epidemiologie
Weltweit treten mindestens 2.000 Fälle pro Jahr auf. ⓘ
Vereinigte Staaten
Der letzte tödliche Fall von natürlichem Lungenmilzbrand in den Vereinigten Staaten ereignete sich 1976 in Kalifornien, als eine Heimweberin nach der Arbeit mit infizierter, aus Pakistan importierter Wolle starb. Um das Risiko einer Ausbreitung der Krankheit zu minimieren, wurde die Leiche in einem versiegelten Plastiksack in einem versiegelten Metallbehälter zur Autopsie an die UCLA gebracht. ⓘ
Magen-Darm-Milzbrand ist in den Vereinigten Staaten äußerst selten, nur zwei Fälle sind bekannt. Der erste Fall wurde nach Angaben der Centers for Disease Control and Prevention im Jahr 1942 gemeldet. Im Dezember 2009 bestätigte das New Hampshire Department of Health and Human Services einen Fall von gastrointestinalem Milzbrand bei einer erwachsenen Frau. ⓘ
Im Jahr 2007 wurden in Danbury, Connecticut, zwei Fälle von Hautmilzbrand gemeldet. Der Fall betraf einen Hersteller traditioneller afrikanischer Trommeln, der mit einer Ziegenhaut arbeitete, die er bei einem Händler in New York City gekauft hatte und die zuvor vom Zoll abgefertigt worden war. Während die Haut abgeschabt wurde, gelangten die Sporen durch einen Spinnenbiss in den Blutkreislauf. Auch sein Sohn wurde infiziert. ⓘ
Die CDC untersuchte die Quelle der Infektion vom Dezember 2009 und die Möglichkeit, dass sie von einer afrikanischen Trommel stammte, die die Frau kürzlich bei einem Trommelkreis benutzt hatte. Die Frau hatte offenbar Milzbrand in Form von Sporen vom Fell der Trommel eingeatmet. Sie erkrankte schwer, allerdings an Magen-Darm-Milzbrand und nicht an eingeatmetem Milzbrand, was sie in der amerikanischen Medizingeschichte einzigartig machte. Das Gebäude, in dem die Infektion stattfand, wurde gereinigt und wieder für die Öffentlichkeit zugänglich gemacht, und die Frau erholte sich. Die Epidemiologin des Staates New Hampshire, Jodie Dionne-Odom, erklärte: "Es ist ein Rätsel. Wir wissen wirklich nicht, warum es passiert ist." ⓘ
Kroatien
Im Juli 2022 starben Dutzende von Rindern in einem Naturpark in Lonjsko Polje, einem Überschwemmungsgebiet an der Save, an Milzbrand, und sechs Menschen wurden mit leichten, hautbedingten Symptomen ins Krankenhaus eingeliefert. ⓘ
Vereinigtes Königreich
Im November 2008 starb ein Fasshersteller im Vereinigten Königreich, der mit unbehandelten Tierhäuten arbeitete, an Milzbrand. Im Dezember 2009 kam es unter Heroinabhängigen in den schottischen Regionen Glasgow und Stirling zu einem Ausbruch von Milzbrand, der 14 Todesfälle zur Folge hatte. Es wird vermutet, dass die Quelle des Milzbrands die Verdünnung des Heroins mit Knochenmehl in Afghanistan war. ⓘ
Geschichte
Als Krankheit und bösartige Seuche ist der Milzbrand schon seit dem Altertum bekannt. Sowohl bei den Griechen (Homer) als auch bei den Römern (Ovid) wird davon berichtet. Die alten arabischen Ärzte bezeichneten den Milzbrand beim Menschen als „persisches Feuer“. Es spricht vieles dafür, dass manche Epidemien, die als Pest- oder Ruhrepidemien überliefert sind, in Wirklichkeit Milzbrandepidemien waren. Auch die Seuche, die Jeremias Gotthelf in seiner Novelle „Die schwarze Spinne“ beschreibt, kann als Milzbrand gedeutet werden. ⓘ
Auch als Wildkrankheit ist der Milzbrand seit langem bekannt. Schon aus dem neunten Jahrhundert wird über regelrechte Seuchenzüge berichtet. Nachdem infolge der fortschreitenden Erkenntnisse der Mikrobiologie die Seuche in den Haustierbeständen zurückgedrängt werden konnte, wurde sie auch beim Wild in den letzten Jahrzehnten nur noch vereinzelt festgestellt. ⓘ
Entdeckung
Robert Koch, ein deutscher Arzt und Wissenschaftler, entdeckte das Bakterium, das die Milzbrandkrankheit auslöste, erstmals 1875 in Wollstein (heute Wolsztyn - eine Stadt in Polen). Seine Pionierarbeit im späten 19. Jahrhundert war einer der ersten Beweise dafür, dass Krankheiten durch Mikroben verursacht werden können. In einer bahnbrechenden Reihe von Experimenten entdeckte er den Lebenszyklus und die Übertragungswege des Milzbrands. Seine Experimente trugen nicht nur zum Verständnis des Milzbrandes bei, sondern auch zur Klärung der Rolle von Mikroben bei der Krankheitsentstehung zu einer Zeit, als noch Debatten über die Spontanentstehung oder die Zelltheorie geführt wurden. Koch untersuchte auch die Mechanismen anderer Krankheiten und erhielt 1905 den Nobelpreis für Physiologie oder Medizin für seine Entdeckung des Bakteriums, das Tuberkulose verursacht. ⓘ
Obwohl Koch wohl den größten theoretischen Beitrag zum Verständnis des Milzbrandes leistete, beschäftigten sich andere Forscher eher mit den praktischen Fragen, wie man die Krankheit verhindern kann. In Großbritannien, wo Milzbrand die Arbeiter in der Woll-, Kammgarn-, Fell- und Gerbereiindustrie betraf, wurde die Krankheit mit Angst betrachtet. John Henry Bell, ein in Bradford geborener und dort ansässiger Arzt, stellte erstmals eine Verbindung zwischen der mysteriösen und tödlichen "Woolorter's Disease" und Milzbrand her und zeigte 1878, dass es sich um ein und dieselbe Krankheit handelte. Anfang des 20. Jahrhunderts führte der deutsche Bakteriologe Friederich Wilhelm Eurich, der sich als Kind mit seiner Familie in Bradford niedergelassen hatte, wichtige Forschungsarbeiten für das örtliche Anthrax Investigation Board durch. Eurich leistete auch wertvolle Beiträge für einen Untersuchungsausschuss des Innenministeriums, der 1913 eingerichtet wurde, um das anhaltende Problem des Industriemilzbrands anzugehen. Seine Arbeit in dieser Funktion, die größtenteils in Zusammenarbeit mit dem Fabrikinspektor G. Elmhirst Duckering erfolgte, führte direkt zum Anthrax Prevention Act (1919). ⓘ
Erste Impfung

Im 19. Jahrhundert stellte der Milzbrand in Frankreich und anderswo eine große wirtschaftliche Herausforderung dar. Pferde, Rinder und Schafe waren besonders gefährdet, und es wurden staatliche Mittel für die Erforschung der Herstellung eines Impfstoffs bereitgestellt. Der französische Wissenschaftler Louis Pasteur wurde mit der Herstellung eines Impfstoffs beauftragt, nachdem er erfolgreich Methoden entwickelt hatte, die zum Schutz der wichtigen Wein- und Seidenindustrie beitrugen. ⓘ
Im Mai 1881 führte Pasteur - in Zusammenarbeit mit seinen Assistenten Jean-Joseph Henri Toussaint, Émile Roux und anderen - in Pouilly-le-Fort ein öffentliches Experiment durch, um sein Impfkonzept zu demonstrieren. Er stellte zwei Gruppen von 25 Schafen, einer Ziege und mehreren Rindern zusammen. Den Tieren der einen Gruppe wurde zweimal im Abstand von 15 Tagen ein von Pasteur hergestellter Milzbrandimpfstoff injiziert; die Kontrollgruppe wurde nicht geimpft. Dreißig Tage nach der ersten Injektion wurde beiden Gruppen eine Kultur von lebenden Milzbrandbakterien injiziert. Alle Tiere der ungeimpften Gruppe starben, während alle Tiere der geimpften Gruppe überlebten. ⓘ
Nach diesem offensichtlichen Triumph, über den in der lokalen, nationalen und internationalen Presse ausführlich berichtet wurde, bemühte sich Pasteur intensiv um den Export des Impfstoffs über Frankreich hinaus. Er nutzte seine Berühmtheit, um Pasteur-Institute in ganz Europa und Asien zu gründen, und sein Neffe Adrien Loir reiste 1888 nach Australien, um zu versuchen, den Impfstoff zur Bekämpfung des Milzbrands in New South Wales einzuführen. Letztendlich war der Impfstoff in dem schwierigen Klima des ländlichen Australiens nicht erfolgreich und wurde bald durch eine robustere Version ersetzt, die von den lokalen Forschern John Gunn und John McGarvie Smith entwickelt wurde. ⓘ
Der Humanimpfstoff gegen Milzbrand wurde 1954 verfügbar. Dabei handelte es sich um einen zellfreien Impfstoff anstelle des Lebendzellimpfstoffs nach Pasteur, der für tierärztliche Zwecke verwendet wurde. Ein verbesserter zellfreier Impfstoff wurde 1970 verfügbar. ⓘ
Künstlich hergestellte Stämme
- Der nach dem Triester Immunologen Max Sterne benannte Sterne-Stamm von Milzbrand ist ein abgeschwächter Stamm, der als Impfstoff verwendet wird und nur das Virulenzplasmid des Milzbrandtoxins, nicht aber das Plasmid für die Polyglutaminsäurekapsel enthält.
- Der Stamm 836, der in den 1980er Jahren vom sowjetischen Biowaffenprogramm entwickelt wurde, wurde später von der Los Angeles Times als "der virulenteste und bösartigste Milzbrandstamm, der dem Menschen bekannt ist" bezeichnet.
- Der virulente Ames-Stamm, der bei den Milzbrandanschlägen in den Vereinigten Staaten im Jahr 2001 eingesetzt wurde, hat von allen Milzbrandausbrüchen die meisten Medienberichte erhalten. Der Ames-Stamm enthält zwei Virulenzplasmide, die getrennt für ein Drei-Protein-Toxin, das so genannte Anthrax-Toxin, und eine Polyglutaminsäurekapsel kodieren.
- Der Vollum-Stamm, der während des Zweiten Weltkriegs entwickelt, aber nie als biologische Waffe eingesetzt wurde, ist jedoch viel gefährlicher. Der Vollum-Stamm (fälschlicherweise auch als Vellum-Stamm bezeichnet) wurde 1935 von einer Kuh in Oxfordshire isoliert. Derselbe Stamm wurde bei den Gruinard-Biowaffenversuchen eingesetzt. Eine Variante von Vollum, bekannt als "Vollum 1B", wurde in den 1960er Jahren in den Biowaffenprogrammen der USA und des Vereinigten Königreichs verwendet. Es wird allgemein angenommen, dass Vollum 1B von William A. Boyles isoliert wurde, einem 46-jährigen Wissenschaftler in den US Army Biological Warfare Laboratories in Camp (später Fort) Detrick, Maryland, der 1951 starb, nachdem er sich versehentlich mit dem Vollum-Stamm infiziert hatte.
- Forscher der US Air Force haben einen Impfstamm entwickelt, um einen verbesserten Anthrax-Impfstoff herzustellen, der nur eine minimale Anzahl von Injektionen erfordert, um eine langfristige Immunität zu erreichen und aufrechtzuerhalten. Er wird als Alls/Gifford (Curlicue)-Stamm bezeichnet. ⓘ
Milzbrand in Gerbereien
In der Vergangenheit war das Auftreten von Milzbrand meistens an die Einfuhr infizierter Tiere oder Tierhäute für die Lederherstellung oder an den Import von Fellen, Haaren und Borsten gebunden. So überlebten Milzbrandsporen die Lederkonservierung und den Gerbprozess und gelangten über die Gerbereiabwässer in die Gewässer und bei Überschwemmungen in die betroffenen Flussniederungen und Weiden. Es sind zahlreiche historische Milzbrandepidemien bei Haustieren im Abstrom von Gerbereien bekannt. Diese Tierepidemien gingen zu Beginn des 20. Jahrhunderts nach zum Teil heftigen Protesten betroffener Bauern zurück, nachdem vielerorts die Direkteinleitung von Gerbereiabwässern untersagt wurde und die Abwässer stattdessen grob geklärt und verrieselt wurden. ⓘ
Milzbrand beim Menschen trat vor allem als Berufskrankheit bei Gerbereiarbeitern auf (siehe Geschichte der Gerberei) und bei Personen, die Felle, Borsten und Haare verarbeiteten (etwa bei der Matratzenfabrikation), aber auch bei Hafen- und Transportarbeitern, die Umgang mit diesen Materialien hatten, daneben auch bei Abdeckern. Höhepunkte des Auftretens waren Krisenzeiten der Lederindustrie, als vermehrt billige Tierhäute aus Regionen ohne oder mit geringer veterinärärztlicher Kontrolle der Schlachtungen importiert wurden. Mit dem Rückgang der Produktion in diesen Gewerbezweigen und mit der zunehmenden veterinärärztlichen Kontrolle in den Herkunftsländern der Tierprodukte nahmen die Erkrankungsfälle so weit ab, dass Milzbrandfälle heute äußerst selten geworden sind. ⓘ
Bei der Altlastenuntersuchung von Altstandorten der Lederindustrie gelten diese als potentiell milzbrandkontaminiert. Bei einem entsprechenden Forschungsvorhaben konnten in Deutschland in Einzelfällen auch noch über 40 Jahre nach Betriebsschließung virulente Milzbrandsporen nachgewiesen werden. Allerdings sind nach diesen Erhebungen keine Fälle einer Erkrankung an Milzbrand bei Mensch oder Tier wegen eines Kontaktes mit entsprechenden Altlastmaterialien bekannt. Auch kann das Milzbrandrisiko als weitgehend ausgeräumt gelten, wenn historische Erhebungen und Zeitzeugenaussagen bestätigen, dass bei der ehemaligen Produktion keine Milzbranderkrankungen aufgetreten sind, und vor allem auch, wenn nur inländische Häute aus veterinärärztlich kontrollierten Schlachtungen verwendet wurden. ⓘ
Ereignisse im 21. Jahrhundert (Auswahl)
Im Juli 2001 waren in Kanada im Bundesstaat Alberta Hunderte von Bisons bedroht. 19 Tiere starben an den Folgen des Erregers. ⓘ
Am 12. Juli 2001 traten in Südkorea im Landkreis Changyong in der Provinz Gyeongsangnam-do fünf Milzbrandfälle unter Menschen auf, eine Person starb. Alle hatten Fleisch von einem Rind verzehrt, das in einem Sumpfgebiet tot aufgefunden worden war. ⓘ
2008 gab es eine Häufung von Milzbrandfällen bei Rindern im ostfranzösischen Département Doubs, nachdem die Krankheit dort über 40 Jahre praktisch nie vorkam. Bis August 2008 wurde die Erkrankung in 21 Rinderbetrieben festgestellt, 40 Tiere mussten getötet werden. ⓘ
2010 kam es durch milzbrandverseuchtes Heroin zu sieben Todesfällen in Schottland und einem Todesfall in Deutschland. ⓘ
2010 wurde Anfang April im Raum Aachen eine Hautmilzbrand-Infektion bekannt. ⓘ
2010 wurden im August und September in Bangladesch rund 300 Personen mit Milzbrand infiziert. Außerdem erkrankten über 200 Kühe und Ziegen, 50 Tiere starben. ⓘ
2012 starb ein Mensch im Raum Regensburg an anthraxverseuchtem Heroin. ⓘ
Im Juli 2012 kam es zu einem Milzbrand-Ausbruch in einer Rinderherde im Landkreis Stendal (Sachsen-Anhalt). Die Diagnose wurde durch das Friedrich-Loeffler-Institut in Jena bestätigt. Nach Angaben des Agrarministeriums seien bis zum 13. Juli neun Rinder verendet, die Herkunft des Erregers war zu diesem Zeitpunkt noch unklar. ⓘ
Im Juni 2014 kamen in einem Labor der US-Gesundheitsbehörde Centers for Disease Control and Prevention (CDC) durch ein Versehen möglicherweise 86 Forscher mit dem Milzbranderreger in Kontakt, denn die Sporen wurden, entgegen der Sicherheitsvorschriften, nicht abgetötet. Die Räume wurden nach Entdeckung der Panne dekontaminiert, die betroffenen Mitarbeiter vorsorglich behandelt. ⓘ
2016 kam es in Russland auf der sibirischen Jamal-Halbinsel zum Ausbruch von Milzbrand, der initial auf ein historisches Grab der Jamal-Nenzen zurückgeführt wurde. Das erneute Auftreten der Krankheit wurde von Experten auf die klimatischen Änderungen zurückgeführt, durch die im Permafrost vergrabene Rentierkadaver einer Jahrzehnte zurückliegenden Epidemie auftauen und damit Erreger wieder aktiv werden können. ⓘ
Gesellschaft und Kultur
Säuberung des Geländes
Milzbrandsporen können nach ihrer Freisetzung sehr lange in der Umwelt überleben. Chemische Methoden zur Reinigung von mit Anthrax verseuchten Standorten oder Materialien können Oxidationsmittel wie Peroxide, Ethylenoxid, Sandia Foam, Chlordioxid (im Hart Senate Office Building verwendet), Peressigsäure, Ozongas, hypochlorige Säure, Natriumpersulfat und flüssige Bleichmittel, die Natriumhypochlorit enthalten, verwenden. Zu den nicht oxidierenden Mitteln, die sich bei der Dekontaminierung von Milzbrand als wirksam erwiesen haben, gehören Methylbromid, Formaldehyd und Metanatrium. Diese Mittel zerstören bakterielle Sporen. Alle vorgenannten Dekontaminationsverfahren für Milzbrand haben sich in Labortests des US-EPA oder anderer Organisationen als wirksam erwiesen. ⓘ
Die Dekontaminationsverfahren für Bacillus anthracis-Sporen hängen von dem Material ab, mit dem die Sporen in Verbindung stehen, von Umweltfaktoren wie Temperatur und Luftfeuchtigkeit sowie von mikrobiologischen Faktoren wie der Sporenart, dem Anthracis-Stamm und den verwendeten Testmethoden. ⓘ
Eine Bleichlösung für die Behandlung harter Oberflächen wurde von der EPA zugelassen. Chlordioxid hat sich als das bevorzugte Biozid gegen Milzbrand verseuchte Flächen herauskristallisiert und wurde in den letzten zehn Jahren bei der Behandlung zahlreicher Regierungsgebäude eingesetzt. Sein größter Nachteil ist, dass der Reaktant bei Bedarf vor Ort zur Verfügung stehen muss. ⓘ
Um den Prozess zu beschleunigen, werden Spuren eines ungiftigen Katalysators, der aus Eisen und makrozyklischen Tetroamidoliganden besteht, mit Natriumcarbonat und Bicarbonat kombiniert und zu einem Spray verarbeitet. Die Sprühformel wird auf ein befallenes Gebiet aufgetragen, gefolgt von einem weiteren Spray, das tert-Butylhydroperoxid enthält. ⓘ
Mit der Katalysatormethode kann eine vollständige Zerstörung aller Milzbrandsporen in weniger als 30 Minuten erreicht werden. Ein Standardspray ohne Katalysator vernichtet in derselben Zeit weniger als die Hälfte der Sporen. ⓘ
Die Säuberung eines Senatsgebäudes, mehrerer kontaminierter Posteinrichtungen und anderer Bürogebäude der US-Regierung und von Privatpersonen hat gezeigt, dass eine Dekontaminierung möglich, aber zeit- und kostenaufwändig ist. Die Reinigung des Senatsgebäudes von Anthraxsporen kostete nach Angaben des Government Accountability Office 27 Millionen Dollar. Die Reinigung des Postgebäudes in Brentwood, Washington, kostete 130 Millionen Dollar und dauerte 26 Monate. Seitdem wurden neuere und weniger kostspielige Methoden entwickelt. ⓘ
Die Säuberung von mit Milzbrand verseuchten Flächen auf Ranches und in der freien Natur ist wesentlich problematischer. Kadaver können verbrannt werden, allerdings dauert es oft drei Tage, bis ein großer Kadaver verbrannt ist, und in Gegenden mit wenig Holz ist dies nicht machbar. Die Kadaver können auch vergraben werden, allerdings erfordert das Vergraben großer Tiere tief genug, um das Wiederauftauchen der Sporen zu verhindern, viel Arbeitskraft und teure Werkzeuge. Die Kadaver wurden in Formaldehyd getränkt, um die Sporen abzutöten, doch ist dies mit Problemen der Umweltverschmutzung verbunden. Es wurde versucht, die Vegetation in großen Gebieten um einen Milzbrandausbruch herum zu verbrennen; dies ist zwar umweltschädlich, führt aber dazu, dass gesunde Tiere auf der Suche nach frischem Gras aus einem Gebiet mit Kadavern abwandern. Einige Tierschützer haben damit experimentiert, frische Milzbrandkadaver mit Schattentüchern und schweren Gegenständen abzudecken. Dies hindert einige Aasfresser daran, die Kadaver zu öffnen, so dass die Fäulnisbakterien im Kadaver die vegetativen B. anthracis-Zellen abtöten und eine Sporenbildung verhindern können. Diese Methode hat jedoch auch Nachteile, da Aasfresser wie Hyänen in der Lage sind, in fast jedes Gehege einzudringen. ⓘ
Das Versuchsgelände auf der Insel Gruinard soll vom Verteidigungsministerium mit einer Mischung aus Formaldehyd und Meerwasser dekontaminiert worden sein. Es ist nicht klar, ob ähnliche Behandlungen auf den US-Testgeländen durchgeführt wurden. ⓘ
Biologische Kriegsführung

Anthraxsporen wurden als biologische Kriegswaffe eingesetzt. Der erste moderne Einsatz erfolgte, als nordische Rebellen, die vom deutschen Generalstab versorgt wurden, 1916 in Finnland Milzbrand mit unbekanntem Ergebnis gegen die kaiserlich-russische Armee einsetzten. Anthrax wurde erstmals in den 1930er Jahren von der Einheit 731 der japanischen Kwantung-Armee in der Mandschurei als biologischer Kampfstoff erprobt; einige dieser Tests beinhalteten die absichtliche Infektion von Kriegsgefangenen, von denen Tausende starben. Anthrax, damals als Agent N bezeichnet, wurde in den 1940er Jahren auch von den Alliierten untersucht. ⓘ
Es gibt eine lange Geschichte der praktischen Biowaffenforschung in diesem Bereich. So wurde 1942 bei britischen Biowaffenversuchen die schottische Insel Gruinard stark mit Milzbrandsporen des Stammes Vollum-14578 kontaminiert, so dass sie bis zu ihrer Dekontaminierung im Jahr 1990 ein Sperrgebiet war. Bei den Gruinard-Versuchen wurde die Wirksamkeit einer Submunition einer "N-Bombe" getestet - einer biologischen Waffe, die getrocknete Milzbrandsporen enthält. Darüber hinaus wurden in Porton Down fünf Millionen "Cattle Cakes" (mit Milzbrandsporen imprägnierte Tierfutterpellets) für die "Operation Vegetarian" vorbereitet und gelagert - Angriffe der Royal Air Force gegen Deutschland, die sich gegen den Viehbestand richteten. Der Plan sah vor, 1944 biologische Waffen auf Anthraxbasis über Deutschland abzuwerfen. Die essbaren Rinderkuchen und die Bombe wurden jedoch nicht eingesetzt; die Rinderkuchen wurden Ende 1945 verbrannt. ⓘ
Vor 1972, als die Vereinigten Staaten das Übereinkommen über biologische Waffen unterzeichneten, gehörte waffenfähiges Milzbrand zu den US-Lagerbeständen. Präsident Nixon ordnete 1969 den Abbau der US-Programme zur biologischen Kriegsführung und die Vernichtung aller vorhandenen Biowaffenbestände an. In den Jahren 1978-79 setzte die rhodesische Regierung während ihrer Kampagne gegen Rebellen Milzbrand gegen Rinder und Menschen ein. Die Sowjetunion legte 100 bis 200 Tonnen Milzbrandsporen an und lagerte sie in Kantubek auf der Insel Vozrozhdeniya; sie wurden 1992 aufgegeben und 2002 vernichtet. ⓘ
Angehörige des amerikanischen Militärs und der britischen Armee werden nicht mehr routinemäßig gegen Milzbrand geimpft, bevor sie an Orten eingesetzt werden, an denen biologische Angriffe als Bedrohung angesehen werden. ⓘ
Swerdlowsk-Zwischenfall (2. April 1979)
Trotz der Unterzeichnung des Abkommens von 1972, die Produktion von Biowaffen einzustellen, betrieb die Regierung der Sowjetunion ein aktives Biowaffenprogramm, zu dem auch die Produktion von Hunderten von Tonnen Milzbrand gehörte, die nach diesem Zeitraum hergestellt wurden. Am 2. April 1979 wurden einige der über eine Million Menschen, die in Swerdlowsk (heute Jekaterinburg, Russland), etwa 1.370 Kilometer östlich von Moskau, leben, durch eine versehentliche Freisetzung von Milzbrand aus einem nahe gelegenen Biowaffenkomplex infiziert. Mindestens 94 Menschen wurden infiziert, von denen mindestens 68 starben. Ein Opfer starb vier Tage nach der Freisetzung, 10 innerhalb von acht Tagen auf dem Höhepunkt der Todesfälle und das letzte sechs Wochen später. Durch umfangreiche Aufräumarbeiten, Impfungen und medizinische Eingriffe konnten etwa 30 der Opfer gerettet werden. Die umfangreichen Vertuschungen und die Vernichtung von Unterlagen durch den KGB dauerten von 1979 bis zum Eingeständnis dieses Milzbrandunfalls durch den russischen Präsidenten Boris Jelzin im Jahr 1992 an. Jeanne Guillemin berichtete 1999, dass ein gemeinsames Team aus Russland und den Vereinigten Staaten den Unfall 1992 untersuchte. ⓘ
Fast alle Nachtschichtarbeiter einer Keramikfabrik, die sich direkt gegenüber der biologischen Anlage (Compound 19) befand, infizierten sich, und die meisten starben. Da die meisten von ihnen Männer waren, vermuteten einige NATO-Regierungen, die Sowjetunion habe eine geschlechtsspezifische Waffe entwickelt. Die Regierung machte den Verzehr von mit Milzbrand verseuchtem Fleisch für den Ausbruch der Krankheit verantwortlich und ordnete die Beschlagnahmung sämtlichen ungeprüften Fleisches an, das in die Stadt kam. Außerdem wurde angeordnet, alle streunenden Hunde zu erschießen und den Menschen den Kontakt mit kranken Tieren zu verbieten. Außerdem wurde ein Programm zur freiwilligen Evakuierung und Milzbrandimpfung für Menschen zwischen 18 und 55 Jahren eingerichtet. ⓘ
Um die Vertuschungsgeschichte zu untermauern, veröffentlichten sowjetische medizinische und juristische Fachzeitschriften Artikel über einen Ausbruch von Milzbrand in der Viehzucht, der bei Menschen, die infiziertes Fleisch verzehrt hatten, Magen-Darm-Milzbrand und bei Menschen, die mit den Tieren in Kontakt gekommen waren, Hautmilzbrand verursachte. Alle medizinischen und gesundheitspolitischen Unterlagen wurden vom KGB beschlagnahmt. Abgesehen von den medizinischen Problemen, die der Ausbruch verursachte, veranlasste er die westlichen Länder auch dazu, einem verdeckten sowjetischen Biowaffenprogramm misstrauischer gegenüberzustehen und die Überwachung verdächtiger Orte zu verstärken. 1986 erhielt die US-Regierung die Erlaubnis, den Vorfall zu untersuchen, und kam zu dem Schluss, dass die Exposition durch Aerosol-Milzbrand aus einer militärischen Waffenanlage verursacht wurde. 1992 gab Präsident Jelzin zu, er sei "absolut sicher", dass die "Gerüchte" über einen Verstoß der Sowjetunion gegen den Biowaffenvertrag von 1972 wahr seien. Die Sowjetunion hatte sich ebenso wie die USA und das Vereinigte Königreich bereit erklärt, den Vereinten Nationen Informationen über ihre Biowaffenprogramme zu übermitteln, ließ jedoch bekannte Einrichtungen aus und gab ihr Waffenprogramm nie zu. ⓘ
Bioterrorismus mit Anthrax
Theoretisch können Milzbrandsporen mit minimaler Spezialausrüstung und einer mikrobiologischen Ausbildung im ersten Studienjahr kultiviert werden. Die Herstellung großer Mengen einer Aerosolform von Milzbrand, die für die biologische Kriegsführung geeignet ist, erfordert umfangreiches praktisches Wissen, Ausbildung und hochmoderne Ausrüstung. ⓘ
Bei den Milzbrandanschlägen in den Vereinigten Staaten im Jahr 2001 wurden konzentrierte Milzbrandsporen für bioterroristische Zwecke verwendet, indem Briefe mit den Sporen per Post verschickt wurden. Die Briefe wurden an mehrere Nachrichtenmedien und zwei demokratische Senatoren geschickt: Tom Daschle aus South Dakota und Patrick Leahy aus Vermont. Infolgedessen wurden 22 Personen infiziert und fünf starben. Bei diesen Anschlägen wurden nur wenige Gramm Material verwendet, und im August 2008 gab das US-Justizministerium bekannt, dass es davon ausgeht, dass Bruce Ivins, ein von der US-Regierung angestellter leitender Forscher auf dem Gebiet der biologischen Verteidigung, dafür verantwortlich ist. Diese Ereignisse waren auch der Auslöser für zahlreiche Anthrax-Hoaxes. ⓘ
Aufgrund dieser Ereignisse installierte der US Postal Service in seinen großen Verteilzentren Systeme zur Erkennung von Biogefahren, um aktiv nach Milzbrand zu suchen, der mit der Post transportiert wird. Bis zum Jahr 2020 haben diese Systeme noch keine positiven Alarme ausgelöst. ⓘ
Dekontaminierung der Post
Als Reaktion auf die Anthrax-Anschläge und -Hoaxes hat der United States Postal Service einen Teil der Post durch Gammabestrahlung und Behandlung mit einer von Sipco Industries gelieferten Enzymformel sterilisiert. ⓘ
Ein wissenschaftliches Experiment eines High-School-Schülers, das später im Journal of Medical Toxicology veröffentlicht wurde, legte nahe, dass ein elektrisches Bügeleisen auf der höchsten Stufe (mindestens 400 °F (204 °C)) für mindestens 5 Minuten alle Milzbrandsporen in einem gewöhnlichen Postumschlag zerstören sollte. ⓘ
Populäre Kultur
- In Aldous Huxleys dystopischem Roman Brave New World (Schöne neue Welt) von 1932 werden Milzbrandbomben als Hauptwaffe erwähnt, mit der die ursprüngliche moderne Gesellschaft terrorisiert und größtenteils ausgerottet wird, um durch eine dystopische Gesellschaft ersetzt zu werden.
- Der Höhepunkt des britischen Films The Loves of Joanna Godden von 1947 ist der Tod einer Schlüsselfigur durch Milzbrand. Der Komponist Ralph Vaughan Williams lieferte die ergreifende Stimmungsmusik für diese Szene.
- Die Folge "Diagnose: Danger" (1963) aus der Serie Alfred Hitchcock Presents geht es um Beamte des Gesundheitsministeriums, die versuchen, einen Milzbrandausbruch einzudämmen.
- Anthrax-Anschläge sind in verschiedenen Fernsehserien und Filmen thematisiert worden. In einer Folge von Criminal Minds geht es um den Versuch, einen Angreifer zu identifizieren, der in einem öffentlichen Park Milzbrandsporen freigesetzt hat.
- Die amerikanische Thrash-Metal-Band Anthrax hat ihren Namen von der Krankheit.
- Das BBC-Drama Silent Witness verfolgt Kriminalfälle aus der Sicht von forensischen Pathologen und Rechtsmedizinern. In den Folgen 3 und 4 von Staffel 16 wird ein Fall von genetisch verändertem Milzbrand aufgedeckt.
- In dem 2013 erschienenen Buch Russisches Roulette von Anthony Horowitz gibt es einen jungen Protagonisten, der einem Milzbrandausbruch entkommen sein soll.
- In dem Film The Power of the Dog von Jane Campion aus dem Jahr 2021, der auf dem Roman von Thomas Savage basiert, stirbt eine Hauptfigur an einer durch Milzbrand verursachten Sepsis. ⓘ
Andere Tiere
Milzbrand ist bei Hunden und Katzen besonders selten, wie ein einziger gemeldeter Fall in den Vereinigten Staaten im Jahr 2001 beweist. In einigen Wildtierpopulationen kommt es mit gewisser Regelmäßigkeit zu Anthraxausbrüchen. ⓘ
Russische Forscher schätzen, dass der arktische Permafrostboden etwa 1,5 Millionen mit Milzbrand infizierte Rentierkadaver enthält, und die Sporen können im Permafrostboden 105 Jahre lang überleben. Es besteht die Gefahr, dass die globale Erwärmung in der Arktis den Permafrost auftaut und die Milzbrandsporen in den Kadavern freisetzt. Im Jahr 2016 wurde ein Anthrax-Ausbruch bei Rentieren mit einem 75 Jahre alten Kadaver in Verbindung gebracht, der während einer Hitzewelle aufgetaut war. ⓘ
Verbreitung
Heute kommt Milzbrand in allen Ländern und in allen Erdteilen vor, allerdings in stark variierender Häufigkeit. In Deutschland tritt die Krankheit nur noch sehr selten auf. Am häufigsten ist Milzbrand in wärmeren Regionen, vor allem in Südeuropa, im Nahen Osten, in Asien, Nordafrika und Südamerika. Der Erreger findet sich bevorzugt auf feuchten, sumpfigen Böden und in Überschwemmungsgebieten von Fluss- und Bachläufen, in denen die Sporen durch das Wasser verschleppt und verbreitet werden können. ⓘ
Selbst aus tief vergrabenen Kadavern können durch die Aktivität der Regenwürmer oder durch steigendes Grundwasser noch nach Jahrzehnten immer wieder Sporen an die Oberfläche gelangen. Wenn im Zuge von Baumaßnahmen die Areale ehemaliger Abdeckereien, Wasenmeistereien oder Gerbereien angeschnitten werden, die vor Jahrzehnten noch weit außerhalb der Siedlungsperipherie lagen, können Sporen wieder nach oben befördert werden. ⓘ
Die Mehrzahl der Milzbrandfälle wurde in Gebieten mit Grünland- und Weidewirtschaft festgestellt. Jahreszeitlich zeichnet sich ein Höhepunkt im Frühjahr ab, während der statistische Tiefpunkt im Sommer (Juni) liegt. Auch in Jahren mit extrem hohen Niederschlagsmengen muss mit vermehrten Krankheitsfällen gerechnet werden. ⓘ
Im Hinblick auf das Vorkommen bei verschiedenen Haus- und Wildtierarten sowie beim Menschen spielt deren unterschiedlich stark ausgeprägte Empfänglichkeit eine Rolle. Hoch empfänglich sind Schaf, Ziege, Rind, Büffel, Pferd, Kamel, Rentier, Elefant und Nerz; mittelmäßig empfänglich Hund, Katze, Ratte und Mensch. Wenig empfänglich ist das Schwein und fast resistent sind Vögel (mit Ausnahme des Straußes). ⓘ
Manifestationsformen, Symptome und Therapie
Hautmilzbrand

Der Hautmilzbrand ist die mildeste und häufigste Form des Milzbrandes. Er wird nur durch direkten Hautkontakt übertragen, unbehandelt enden 5 bis 20 % der Fälle tödlich. Wenn es zu einer Infektion kommt, bildet sich an der Stelle der Übertragung ein bläschengesäumtes Ulkus mit einer schwarzen Nekrose in der Mitte (daher auch der Name der Anthrax-Bakterien: gr. anthrax für „Kohle“, „schwarz“). Daraus entwickelt sich ein eitergefülltes Bläschen. Bei einer weiteren Ausdehnung der Krankheit treten neue Bläschen auf. Wenn diese Bläschen sich verbinden, entsteht ein Milzbrandkarbunkel, das zu einer Blutvergiftung führen kann, wenn es Anschluss an ein Blutgefäß bekommt. Keinesfalls dürfen Ulcus oder Bläschen geöffnet werden, da sich in diesem Fall die Keime ausbreiten würden. Dies hätte fatale Konsequenzen für den Patienten. Hautmilzbrand wird mit systemischem Ciprofloxacin, bei nachgewiesener Sensibilität auch Penicillin G (alternativ auch Doxycyclin oder Penicillin V) behandelt. Haut- und Lungenmilzbrand waren früher häufige Berufskrankheiten von Fleischern und insbesondere Gerbern. ⓘ
Lungenmilzbrand

Durch Einatmen von sporenhaltigem Staub entsteht der Lungenmilzbrand, auch Hadernkrankheit genannt. Für einen Krankheitsausbruch (apparente Infektion) müssen ca. 3000–9000 Milzbrandsporen mit der Atemluft inhaliert werden, die an Tierhäuten oder Tierhaaren haften und noch nach Jahren ansteckend sind. Die Inkubationszeit beträgt einige Tage bis zu mehreren Wochen. Die Krankheit beginnt unspezifisch und grippeähnlich mit Husten, es folgen hohes Fieber, Schüttelfrost und Atemnot. Das ausgehustete Sekret ist hochinfektiös. Auch mit sofortiger antibiotischer Therapie (Ciprofloxacin, Doxycyclin, Penicillin G bzw. V) ist die Letalität (Sterbensrate) an Lungenmilzbrand sehr hoch, da mit dem Auftreten der Symptome eine massive Freisetzung der Milzbrandtoxine bereits stattgefunden hat. Der Tod tritt meistens innerhalb von drei bis sechs Tagen unter dem Bild eines septischen Schocks ein. ⓘ
Darmmilzbrand
Durch den Verzehr von infizierten Milchprodukten oder infiziertem Fleisch wird Darmmilzbrand übertragen. Die Inkubationszeit beträgt wenige Stunden bis drei Tage. Es treten blutiges Erbrechen und blutiger Durchfall auf, welche Zeichen einer blutigen Darmentzündung sind. Die Keime verbreiten sich über den ganzen Körper, es kann zu einer Blutvergiftung und einem Herz- und Nierenversagen kommen. Über 50 % der Erkrankten sterben. Dies ist die seltenste Form von Milzbrand. Darmmilzbrand wird wie Lungen- und Hautmilzbrand mit Breitbandantibiotika wie Ciprofloxacin (auch Doxycyclin oder Penicillin G bzw. V) behandelt. Auch kann ein oropharyngealer Milzbrand nach oraler Aufnahme von Milzbrandsporen entstehen (Ödeme und Nekrosen im Halsbereich). ⓘ
Diagnostik

Beim Patientengespräch muss der Krankheitsverlauf der letzten Tage besonders sorgfältig erkundet werden (Anamnese). Wichtig für den Arzt sind Hinweise auf eine mögliche berufliche Exposition und auf Tierkontakte. Für die Diagnose des Hautmilzbrandes ist eine Untersuchung der oben genannten typischen Hautveränderungen am gesamten Körper des Patienten erforderlich. ⓘ
Zur Absicherung werden die Anthrax-Bazillen aus den Hautschäden oder bei Verdacht auf Lungenmilzbrand aus dem Auswurf gewonnen und mikrobiologisch untersucht. Gegebenenfalls wird auch eine Blutprobe untersucht. Für den Erregernachweis kommen drei Methoden in Frage. Zum einen wird der Erreger direkt mikroskopisch nachgewiesen. Zum anderen kann der Nachweis anhand einer Bakterienkultur erfolgen. Zum dritten ist ein molekularbiologischer Nachweis mit der PCR möglich. Dazu wurde in jüngster Zeit auch ein Schnelltest entwickelt. ⓘ
Vorbeugung und Vorschriften
Besteht der Verdacht, dass eine inhalative Milzbrandexposition, etwa im Rahmen eines bioterroristischen Anschlags, stattgefunden hat, wird eine 60-tägige medikamentöse Prophylaxe (bzw. 100-tägige Prophylaxe nach den Empfehlungen der US-Gesundheitsbehörde CDC) mit einem Antibiotikum Ciprofloxacin, Doxycyclin (oder Amoxicillin bei Schwangeren) in Kombination mit Clindamycin oder Rifampicin empfohlen. ⓘ
Im Juni 2013 wurde ein Anthraximpfstoff, Handelsname BioThrax, des Unternehmens Emergent BioSolutions in Deutschland zugelassen. Der Impfstoff besteht aus gefilterten Antigenen. Die Verwendung des Impfstoffs ist nur bei Erwachsenen empfohlen. ⓘ
In Russland existiert ein Lebendimpfstoff mit dem Stamm Bacillus anthracis СТИ-1. ⓘ
Beim Tier ist Milzbrand in Deutschland eine anzeigepflichtige Tierseuche nach § 4 Tiergesundheitsgesetz in Verbindung mit § 1 der Verordnung über anzeigepflichtige Tierseuchen. In Österreich ist er beim Tier anzeigepflichtig nach § 16 Tierseuchengesetz. In der Schweiz ist Milzbrand als auszurottende Tierseuche im Sinne von Artikel 3 Tierseuchenverordnung (TSV) mit umfassenden Pflichten nach den Artikeln 132–134 meldepflichtig. ⓘ
Beim Menschen ist Milzbrand in Deutschland eine meldepflichtige Krankheit nach § 6 und § 7 des Infektionsschutzgesetzes. Eine Meldepflicht besteht bei Verdacht, Erkrankung und Tod sowie Nachweis des Erregers. In Österreich ist er eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Epidemiegesetz 1950. Meldepflichtig sind Verdachts-, Erkrankungs- und Todesfälle. In der Schweiz ist Anthrax ebenfalls eine meldepflichtige Krankheit und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und (Anhänge 1 und 3) der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Gefordert ist die Meldung eines klinischen Verdachts, Rücksprache mit Fachärztin oder Facharzt für Infektiologie und Veranlassung einer erregerspezifischen Labordiagnostik bzw. Meldung einer positiven Labordiagnostik bezüglich des Erregers. ⓘ
Bei beruflicher Exposition muss auch die Berufsgenossenschaft informiert werden. Bei Arbeiten im Altlastenbereich mit Milzbrandverdacht ist das berufsgenossenschaftliche Merkblatt BGI 583 „Biologische Arbeitsstoffe bei der Bodensanierung“ zu beachten. ⓘ
Einsatz als biologische Waffe
Die Meinungen, inwieweit Milzbrandbakterien für die biologische Kriegführung geeignet sind, gehen auseinander. Basierend auf Versuchen mit Primaten schätzen Wissenschaftler die letale Dosis LD50 auf 2.500 bis 55.000 inhalierte Sporen. ⓘ
Die Sporen sind gegen äußere Einflüsse unempfindlich und deshalb zum Beispiel deutlich geeigneter als das Pestbakterium Yersinia pestis. ⓘ
Bis 1945
Im Mittelalter wurden bei kriegerischen Auseinandersetzungen verseuchte Tierkadaver über Burgmauern geworfen, um die gegnerische Bevölkerung zu infizieren. ⓘ
Im Ersten Weltkrieg wurde von deutschen Wissenschaftlern mit Milzbrand experimentiert. Die Versuche wurden wegen geringen Erfolges wieder eingestellt. ⓘ
Am Tokyoter Institut für Epidemienprävention experimentierten der Militärarzt Ishii Shirō und seine Mitarbeiter ab 1930 mit verschiedenen Krankheitserregern, darunter auch dem Milzbranderreger. Sie führten Experimente an chinesischen, koreanischen und sowjetischen Kriegsgefangenen durch. 1932 wurden diese Experimente in das Dorf Beyinhe in der besetzten Mandschurei verlagert, um diese besser geheimhalten zu können und potentielle Gefahren für die eigene Bevölkerung auszuschließen. 1936 wurde die Biowaffenforschung in das südlich von Harbin gelegene Pingfang zur Einheit 731 verlegt. ⓘ
Neben Japan entwickelte auch Frankreich einen Milzbranderreger. Dieser wurde beim Einmarsch der deutschen Truppen entdeckt und obwohl Hitler biologische Waffen strikt ablehnte, experimentierten deutsche Wissenschaftler mit dem Erreger. ⓘ
Im Winter 1942 und Frühjahr 1943 testete Großbritannien auf der Insel Gruinard Island Milzbranderreger in Form von Leinsamenkuchen an Schafen (Operation Vegetarian), worauf die Insel fast fünfzig Jahre lang Sperrgebiet war. Die Insel wurde 1986 und 1987 mit insgesamt 280 Tonnen Formaldehyd entseucht und das Land 1990 an die Nachfahren der früheren Besitzer verkauft. ⓘ
Die USA haben während des Zweiten Weltkrieges an Milzbrandbomben gearbeitet. So bat Winston Churchill US-Präsident Roosevelt um eine beschleunigte Lieferung von 500.000 „N-Bomben“, die zuvor auf dem Testgelände Dugway Proving Ground entwickelt und getestet wurden. ⓘ
1970er-Jahre
Auch die Sowjetunion experimentierte mit Milzbrand. Im April 1979 infizierten sich beim Milzbrand-Unfall in Swerdlowsk in einer B-Waffen-Forschungsstätte zahlreiche Anwohner mit Milzbrand. Die Infizierten befanden sich zu dem Zeitpunkt in der Windrichtung, als vermutlich nur zirka ein Gramm des Milzbrand-Erregers freigesetzt wurde. Erst als 1992 unter Boris Jelzin der Betriebsunfall publik wurde, erfuhren die Familien der Verstorbenen, wodurch ihre Familienmitglieder zu Tode gekommen waren. Die Zeitschrift Science publizierte 1994 die Ergebnisse der amerikanisch-russischen Untersuchungskommission – es ist die bislang gründlichste Dokumentation einer B-Waffen-Wirkung. ⓘ
Die gesamte, früher im Aralsee liegende, ehemalige Insel der Wiedergeburt ist mit Anthrax verseucht. Sie war ein geheimes Versuchsgebiet der sowjetischen Armee; angeblich sollen dort noch 1988 Milzbranderreger ausgesetzt worden sein. Durch die Wasserentnahme aus den Zuflüssen des Aralsees ist der Wasserspiegel aber mittlerweile so weit gesunken, dass sich im Jahr 2000 die ehemalige Insel mit dem Festland verband. ⓘ
1972 unterschrieben 143 Staaten die Biowaffenkonvention, welche die Entwicklung, Herstellung und Lagerung biologischer Waffen untersagt. ⓘ
1990er-Jahre
In den 1990er-Jahren wurde der Unfall von Swerdlowsk öffentlich bekannt und auch, dass der Irak große Mengen Milzbrand-Erreger zum Einfüllen in Sprengköpfe und Bomben lagerte. Daraufhin begann man mit Verhandlungen über ein Zusatzprotokoll, die nach sechs Jahren endeten. Dieses Protokoll lässt immer noch viele Lücken offen, und da Inspektionen in Fabriken lange im Voraus angekündigt werden müssen, können Spuren beseitigt werden. Die USA stiegen aus dem Zusatzprotokoll aus mit der Begründung, es gehe nicht weit genug. Die USA selbst betreiben Forschung auf dem Gebiet der Abwehr von biologischen Gefahren. Hierzu gehört z. B. die Entwicklung von Impfstoffen oder diagnostischen Tests. ⓘ
Die vermutete Herstellung und Lagerung unter anderem von Biowaffen als Massenvernichtungswaffen im Irak-Konflikt diente den USA nach einem Tauziehen über Waffeninspektionen im Jahre 2003 als wesentliche Legitimation, den Irak-Krieg zu beginnen. Es stellte sich später heraus, dass diese Vermutungen oder vermeintlichen Beweise jeder Grundlage entbehrten. ⓘ


