Metformin
 | |
 | |
| Klinische Daten | |
|---|---|
| Aussprache | /mɛtˈfɔːrmɪn/, met-FOR-min |
| Handelsnamen | Fortamet, Glucophage, Glumetza, andere |
| Andere Namen | N,N-Dimethylbiguanid |
| AHFS/Drugs.com | Monographie |
| MedlinePlus | a696005 |
| Lizenz-Daten | |
| Schwangerschaft Kategorie |
|
| Wege der Verabreichung | Durch den Mund |
| ATC-Code |
|
| Rechtlicher Status | |
| Rechtlicher Status |
|
| Pharmakokinetische Daten | |
| Bioverfügbarkeit | 50–60% |
| Proteinbindung | Minimal |
| Verstoffwechselung | Nicht über die Leber |
| Eliminationshalbwertszeit | 4-8,7 Stunden |
| Ausscheidung | Urin (90%) |
| Bezeichnungen | |
IUPAC-Bezeichnung
| |
| CAS-Nummer | |
| PubChem CID | |
| IUPHAR/BPS | |
| DrugBank | |
| ChemSpider | |
| UNII |
|
| KEGG | |
| ChEBI |
|
| ChEMBL | |
| Chemische und physikalische Daten | |
| Formel | C4H11N5 |
| Molare Masse | 129.167 g-mol-1 |
| 3D-Modell (JSmol) | |
| Dichte | 1,3±0,1 g/cm3 |
SMILES
| |
InChI
| |
Metformin, das unter anderem unter dem Markennamen Glucophage vertrieben wird, ist das wichtigste Medikament der ersten Wahl zur Behandlung von Typ-2-Diabetes, insbesondere bei übergewichtigen Menschen. Es wird auch bei der Behandlung des polyzystischen Ovarialsyndroms eingesetzt. Es geht nicht mit einer Gewichtszunahme einher und wird oral eingenommen. Manchmal wird es als Off-Label-Ergänzung verwendet, um das Risiko einer Gewichtszunahme bei Menschen zu verringern, die Antipsychotika einnehmen. ⓘ
Metformin ist im Allgemeinen gut verträglich. Häufige unerwünschte Wirkungen sind Durchfall, Übelkeit und Bauchschmerzen. Es hat ein geringes Risiko, einen niedrigen Blutzuckerspiegel zu verursachen. Ein hoher Milchsäurespiegel im Blut ist ein Problem, wenn das Medikament in zu hohen Dosen eingenommen wird oder Menschen mit schweren Nierenproblemen verschrieben wird. Es wird nicht empfohlen bei Menschen mit einer schweren Lebererkrankung. Metformin ist ein Biguanid-Antihyperglykämiemittel. Es wirkt, indem es die Glukoseproduktion in der Leber verringert, die Insulinempfindlichkeit des Körpergewebes erhöht und die GDF15-Sekretion steigert, was den Appetit und die Kalorienaufnahme verringert. ⓘ
Metformin wurde im Jahr 1922 entdeckt. Der französische Arzt Jean Sterne begann in den 1950er Jahren mit Studien am Menschen. Es wurde 1957 in Frankreich und 1995 in den Vereinigten Staaten als Medikament eingeführt. Es steht auf der Liste der unentbehrlichen Arzneimittel der Weltgesundheitsorganisation. Metformin ist das am häufigsten verwendete Medikament gegen Diabetes, das oral eingenommen wird. Es ist als Generikum erhältlich. Im Jahr 2019 war es das am vierthäufigsten verschriebene Medikament in den Vereinigten Staaten, mit mehr als 85 Millionen Verschreibungen für über 17 Millionen Patienten. ⓘ
| Strukturformel ⓘ | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
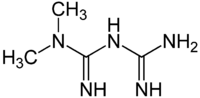
| ||||||||||
| Allgemeines | ||||||||||
| Freiname | Metformin | |||||||||
| Andere Namen |
| |||||||||
| Summenformel | C4H11N5 | |||||||||
| Externe Identifikatoren/Datenbanken | ||||||||||
| ||||||||||
| Arzneistoffangaben | ||||||||||
| ATC-Code |
A10BA02 | |||||||||
| Wirkstoffklasse |
Antidiabetikum | |||||||||
| Eigenschaften | ||||||||||
| Molare Masse | 129,16 g·mol−1 | |||||||||
| Aggregatzustand |
fest | |||||||||
| Schmelzpunkt |
218–220 °C (Hydrochlorid) | |||||||||
| Sicherheitshinweise | ||||||||||
| ||||||||||
| Soweit möglich und gebräuchlich, werden SI-Einheiten verwendet. Wenn nicht anders vermerkt, gelten die angegebenen Daten bei Standardbedingungen. | ||||||||||
Metformin ist ein Arzneistoff aus der Gruppe der Biguanide, der in der Regel bei nicht insulinabhängiger Zuckerkrankheit (Diabetes mellitus Typ 2) und insbesondere bei leichtem Übergewicht (Präadipositas) und krankhaftem Übergewicht (Adipositas) eingesetzt wird. Es ist eines der am längsten und das am häufigsten verabreichte orale Antidiabetikum. Studien zufolge verringert es das Auftreten von kardiovaskulären Ereignissen bei Typ-2-Diabetes. ⓘ
Medizinische Anwendungen
Metformin wird zur Senkung des Blutzuckerspiegels bei Menschen mit Typ-2-Diabetes eingesetzt. Es wird auch als Zweitlinientherapeutikum bei Unfruchtbarkeit bei Patienten mit polyzystischem Ovarialsyndrom eingesetzt. ⓘ
Typ-2-Diabetes
Sowohl die American Diabetes Association als auch das American College of Physicians empfehlen Metformin als Mittel der ersten Wahl zur Behandlung von Typ-2-Diabetes. Es ist ebenso wirksam wie Repaglinid und wirksamer als alle anderen oralen Medikamente gegen Diabetes mellitus Typ 2. ⓘ
Wirksamkeit
Die United Kingdom Prospective Diabetes Study, eine große klinische Studie, die in den 80er und 90er Jahren durchgeführt wurde, lieferte den Beweis, dass Metformin bei übergewichtigen Patienten mit Typ-2-Diabetes im Vergleich zu anderen Antihyperglykämika die Rate der negativen kardiovaskulären Folgen reduziert. Die gesammelten Erkenntnisse aus anderen und neueren Studien haben jedoch das Vertrauen in die Wirksamkeit von Metformin zur Prävention von Herz-Kreislauf-Erkrankungen verringert. Die Ergebnisse verbessern sich sogar bei Patienten mit einem gewissen Grad an Nierenerkrankungen, Herzinsuffizienz oder chronischen Lebererkrankungen. ⓘ
In den Behandlungsrichtlinien der wichtigsten Fachverbände, darunter die European Association for the Study of Diabetes, die Europäische Gesellschaft für Kardiologie und die American Diabetes Association, werden die Belege für den kardiovaskulären Nutzen von Metformin inzwischen als zweifelhaft bezeichnet. ⓘ
Im Jahr 2017 wurden die Leitlinien des American College of Physicians aktualisiert, um Metformin als Erstlinientherapie für Typ-2-Diabetes anzuerkennen. Diese Leitlinien ersetzen frühere Überprüfungen. So fand eine Überprüfung aus dem Jahr 2014 vorläufige Hinweise darauf, dass mit Sulfonylharnstoffen behandelte Personen ein höheres Risiko für schwere Unterzuckerungen haben (RR 5,64), obwohl ihr Risiko für nicht tödliche kardiovaskuläre Ereignisse geringer war als das Risiko der mit Metformin behandelten Personen (RR 0,67). Zum damaligen Zeitpunkt standen nicht genügend Daten zur Verfügung, um das relative Risiko des Todes oder des Todes durch Herzerkrankungen zu bestimmen. ⓘ
Die Einnahme von Metformin führt bei Menschen mit Diabetes mellitus Typ 2 zu einer Verringerung des Körpergewichts, im Gegensatz zu Sulfonylharnstoffen, die mit einer Gewichtszunahme verbunden sind. Es gibt Hinweise darauf, dass Metformin bei Fettleibigkeit und ohne Diabetes zu einer Gewichtsabnahme führt. Metformin hat ein geringeres Hypoglykämierisiko als die Sulfonylharnstoffe, obwohl Hypoglykämien bei intensiver körperlicher Betätigung, bei Kaloriendefizit oder in Kombination mit anderen Mitteln zur Senkung des Blutzuckerspiegels nur selten aufgetreten sind. Metformin senkt in bescheidenem Maße die Lipoprotein- und Triglyceridwerte niedriger Dichte. ⓘ
Polyzystisches Ovarialsyndrom
Bei Patientinnen mit polyzystischem Ovarsyndrom (PCOS) gibt es vorläufige Hinweise darauf, dass die Einnahme von Metformin die Rate der Lebendgeburten erhöht. Dies gilt auch für Frauen, die mit Clomifen nicht schwanger werden konnten. Metformin scheint das Risiko einer Fehlgeburt nicht zu verändern. Auch eine Reihe anderer Vorteile wurden sowohl während der Schwangerschaft als auch bei nicht schwangeren Frauen mit PCOS festgestellt. In einer aktualisierten Cochrane-Übersichtsarbeit (2020) zu Metformin im Vergleich zu Placebo/keiner Behandlung vor oder während einer IVF/ICSI bei Frauen mit PCOS wurde kein schlüssiger Nachweis für verbesserte Lebendgeburtenraten gefunden. Bei Protokollen mit langen GnRH-Agonisten war die Evidenz für verbesserte Lebendgeburtenraten ungewiss, aber es könnte eine Erhöhung der klinischen Schwangerschaftsrate geben. Bei kurzen GnRH-Antagonisten-Protokollen kann Metformin die Zahl der Lebendgeburten verringern, wobei die Auswirkungen auf die klinische Schwangerschaftsrate unklar sind. Metformin kann zu einer Verringerung von OHSS führen, könnte aber mit einer größeren Häufigkeit von Nebenwirkungen einhergehen. Die Auswirkungen von Metformin auf Fehlgeburten sind ungewiss. Die Erkenntnisse sprechen nicht für eine generelle Anwendung während der Schwangerschaft zur Verbesserung der mütterlichen und kindlichen Ergebnisse bei fettleibigen Frauen. ⓘ
Das National Institute for Health and Clinical Excellence des Vereinigten Königreichs empfahl 2004, dass Frauen mit PCOS und einem Body-Mass-Index von über 25 bei Anovulation und Unfruchtbarkeit Metformin erhalten sollten, wenn andere Therapien keine Wirkung zeigen. In britischen und internationalen Leitlinien für die klinische Praxis wird Metformin nicht als Erstlinientherapie oder überhaupt nicht empfohlen, außer für Frauen mit Glukoseintoleranz. Die Leitlinien empfehlen Clomifen als erste medikamentöse Option und betonen die Änderung des Lebensstils unabhängig von der medizinischen Behandlung. Die Behandlung mit Metformin verringert das Risiko der Entwicklung eines Diabetes mellitus Typ 2 bei Frauen mit PCOS, die zu Beginn der Behandlung eine gestörte Glukosetoleranz aufwiesen. ⓘ
Diabetes mellitus und Schwangerschaft
Eine Gesamtübersicht über die Anwendung von Metformin während der Schwangerschaft im Vergleich zu Insulin allein ergab eine gute kurzfristige Sicherheit für Mutter und Kind, aber eine unklare langfristige Sicherheit. Mehrere Beobachtungsstudien und randomisierte kontrollierte Studien ergaben, dass Metformin bei der Behandlung von Schwangerschaftsdiabetes ebenso wirksam und sicher ist wie Insulin. Dennoch wurden verschiedene Bedenken geäußert, und es fehlt an Beweisen für die langfristige Sicherheit von Metformin für Mutter und Kind. Im Vergleich zu Insulin nehmen Frauen mit Schwangerschaftsdiabetes, die mit Metformin behandelt werden, weniger an Gewicht zu und haben ein geringeres Risiko, während der Schwangerschaft eine Präeklampsie zu entwickeln. Babys von Frauen, die mit Metformin behandelt werden, haben weniger viszerales Fett, was sie im späteren Leben weniger anfällig für eine Insulinresistenz machen könnte. Die Anwendung von Metformin bei Schwangerschaftsdiabetes führte zu kleineren Babys als die Behandlung mit Insulin. Trotz des anfänglich niedrigeren Geburtsgewichts wuchsen Kinder, die während der Schwangerschaft mit Metformin behandelt wurden, nach der Geburt schneller und waren im mittleren Kindesalter schwerer als Kinder, die während der Schwangerschaft mit Insulin behandelt wurden. Dieses Muster eines anfänglich niedrigen Geburtsgewichts, gefolgt von einem Aufholwachstum, das die Vergleichskinder übertrifft, wurde mit langfristigen kardiometabolischen Erkrankungen in Verbindung gebracht. ⓘ
Gewichtsveränderung
Die Einnahme von Metformin ist in der Regel mit einer Gewichtsabnahme verbunden. Es scheint sicher und wirksam zu sein, um der durch die antipsychotischen Medikamente Olanzapin und Clozapin verursachten Gewichtszunahme entgegenzuwirken. Obwohl Metformin eine bescheidene Umkehrung der Clozapin-bedingten Gewichtszunahme bewirkt, ist die primäre Prävention einer Gewichtszunahme wertvoller. ⓘ
Verwendung mit Insulin
Metformin kann den Insulinbedarf bei Typ-1-Diabetes verringern, wenn auch mit einem erhöhten Risiko für Hypoglykämie. ⓘ
Kontraindikationen
Metformin ist kontraindiziert bei Menschen mit:
- Schwere Niereninsuffizienz (geschätzte glomeruläre Filtrationsrate (eGFR) unter 30 ml/min/1,73 m2)
- Bekannte Überempfindlichkeit gegen Metformin
- Akute oder chronische metabolische Azidose, einschließlich diabetischer Ketoazidose (bei unkontrolliertem Diabetes), mit oder ohne Koma ⓘ
Weitere Warnhinweise betreffen die Anwendung von Metformin bei weniger schwerer Niereninsuffizienz, bei Personen ab 65 Jahren, bei hypoxischen Zuständen (z. B. akute Herzinsuffizienz), bei übermäßigem Alkoholkonsum, bei Leberfunktionsstörungen, bei gleichzeitiger Anwendung bestimmter Arzneimittel (z. B. Karbonatanhydrasehemmer wie Topiramat), bei chirurgischen Eingriffen und anderen Verfahren oder bei Personen, die sich einer radiologischen Untersuchung mit Verabreichung eines jodhaltigen Kontrastmittels unterziehen. ⓘ
Es wird empfohlen, Metformin vor jedem Verfahren, bei dem ein jodhaltiges Kontrastmittel verwendet wird (z. B. bei einer kontrastverstärkten Computertomographie oder einem Angiogramm), wegen des erhöhten Risikos einer Laktatazidose infolge einer eingeschränkten Nierenfunktion vorübergehend abzusetzen; Metformin kann nach zwei Tagen nach der Kontrastmittelgabe wieder aufgenommen werden, wenn die Nierenfunktion ausreichend und stabil ist. ⓘ
Unerwünschte Wirkungen
Die häufigste unerwünschte Wirkung von Metformin ist eine gastrointestinale Reizung, einschließlich Durchfall, Krämpfe, Übelkeit, Erbrechen und verstärkte Blähungen; Metformin wird häufiger mit gastrointestinalen unerwünschten Wirkungen in Verbindung gebracht als die meisten anderen antidiabetischen Medikamente. Die schwerwiegendste potenzielle unerwünschte Wirkung von Metformin ist die Laktatazidose; diese Komplikation ist selten, und die überwiegende Mehrheit dieser Fälle scheint mit Erkrankungen wie einer eingeschränkten Leber- oder Nierenfunktion und nicht mit dem Metformin selbst zusammenzuhängen. Metformin ist nicht für die Anwendung bei Menschen mit schweren Nierenerkrankungen zugelassen, kann aber in niedrigeren Dosen bei Menschen mit Nierenproblemen verwendet werden. ⓘ
Gastrointestinale Störungen
Unter Beachtung der Kontraindikationen treten als Nebenwirkung häufig und meist nur zu Behandlungsbeginn gastrointestinale Beschwerden auf wie Durchfall, Übelkeit und Erbrechen, die durch langsame, einschleichende Dosierung über 2–3 Wochen oft umgangen werden können. ⓘ
Die Arzneimittelkommission der deutschen Ärzteschaft (AKdÄ) berichtet im März 2013 über die „Zunahme von Spontanberichten über Metformin-assoziierte Laktatazidosen“ („Aus der UAW-Datenbank“). ⓘ
Bei Infektionen mit massivem Erbrechen und anhaltendem, schwerem Durchfall ist Metformin aufgrund der Gefahr einer Übersäuerung des Organismus abzusetzen. Vor allem bei niereninsuffizienten Patienten und im Zusammenhang mit Narkosen können lebensbedrohliche Laktatazidosen auftreten. Metformin sollte daher 48 Stunden vor und nach operativen Eingriffen abgesetzt werden. ⓘ
Eine Unterzuckerung (Hypoglykämie) tritt unter der alleinigen Therapie mit Metformin nicht auf, kann jedoch nach Alkoholexzess vorkommen, da Alkohol selbst den Blutzuckerspiegel senkt. ⓘ
Nach einer klinischen Studie besteht bei langfristiger Einnahme von Metformin ein erhöhtes Risiko für Vitamin-B12-Mangel. ⓘ
Anhand von Daten aus landesweiten dänischen Registern, die mehr als 1,1 Millionen Neugeborene einschließen, stellten Forschende einen Zusammenhang zwischen der väterlichen Einnahme von Metformin vor der Zeugung und einer erhöhten Wahrscheinlichkeit von Fehlbildungen bei Kindern fest. Es ist noch nicht absehbar welchen Einfluss die Daten auf die weitere Behandlung von Männern mit Diabetes und Kinderwunsch haben. ⓘ
Magen-Darm-Beschwerden können schwerwiegend sein; sie treten am häufigsten auf, wenn Metformin zum ersten Mal verabreicht wird oder wenn die Dosis erhöht wird. Die Beschwerden können oft vermieden werden, wenn mit einer niedrigen Dosis (1,0 bis 1,7 g/Tag) begonnen und die Dosis schrittweise erhöht wird, aber selbst bei niedrigen Dosen können 5 % der Menschen Metformin nicht vertragen. Die Verwendung von Präparaten mit langsamer oder verlängerter Wirkstofffreisetzung kann die Verträglichkeit verbessern. ⓘ
Laktatazidose
Eine Laktatazidose tritt bei einer Metformin-Exposition während der medizinischen Routineversorgung fast nie auf. Die Rate der Metformin-assoziierten Laktatazidose liegt bei etwa neun pro 100.000 Personen/Jahr, was in etwa der Hintergrundrate der Laktatazidose in der Allgemeinbevölkerung entspricht. Eine systematische Überprüfung ergab, dass es keine Daten gibt, die einen eindeutigen Zusammenhang zwischen Metformin und Laktatazidose herstellen. ⓘ
Metformin ist im Allgemeinen bei Menschen mit leichter bis mittelschwerer chronischer Nierenerkrankung sicher, wobei die Metformindosis entsprechend dem Schweregrad der geschätzten glomerulären Filtrationsrate (eGFR) proportional reduziert und die Nierenfunktion regelmäßig überprüft werden sollte (z. B. durch regelmäßige Messung des Plasmakreatinins). Die FDA empfiehlt, die Anwendung von Metformin bei schwereren chronischen Nierenerkrankungen unterhalb des eGFR-Grenzwertes von 30 ml/Minute/1,73 m2 zu vermeiden. Die Laktataufnahme durch die Leber ist bei der Einnahme von Metformin vermindert, weil Laktat ein Substrat für die hepatische Glukoneogenese ist, ein Prozess, den Metformin hemmt. Bei gesunden Personen wird dieser leichte Überschuss durch andere Mechanismen abgebaut (einschließlich der Aufnahme durch ungestörte Nieren), und es kommt zu keinem signifikanten Anstieg der Laktatkonzentration im Blut. Bei stark eingeschränkter Nierenfunktion ist die Ausscheidung von Metformin und Laktat vermindert, was zu einem Anstieg beider Werte und möglicherweise zu einer Milchsäurebildung führt. Da Metformin die Aufnahme von Laktat durch die Leber vermindert, ist jede Erkrankung, die eine Laktatazidose auslösen kann, eine Kontraindikation. Zu den häufigen Ursachen gehören Alkoholismus (aufgrund der Erschöpfung der NAD+-Speicher), Herzinsuffizienz und Atemwegserkrankungen (aufgrund einer unzureichenden Sauerstoffversorgung des Gewebes); die häufigste Ursache ist eine Nierenerkrankung. ⓘ
Die Metformin-assoziierte Laktatproduktion kann auch im Dickdarm stattfinden, was bei Personen mit Risikofaktoren möglicherweise zu einer Laktatazidose beitragen könnte. Die klinische Bedeutung dieses Phänomens ist jedoch nicht bekannt, und das Risiko einer Metformin-assoziierten Laktatazidose wird in den meisten Fällen eher auf eine verminderte hepatische Aufnahme als auf eine erhöhte intestinale Produktion zurückgeführt. ⓘ
Das Risiko einer Metformin-assoziierten Laktatazidose wird auch durch eine massive Überdosierung von Metformin erhöht, obwohl selbst recht hohe Dosen oft nicht tödlich sind. ⓘ
Überdosierung
Zu den häufigsten Symptomen nach einer Überdosierung gehören Erbrechen, Durchfall, Bauchschmerzen, Tachykardie, Schläfrigkeit und selten Hypoglykämie oder Hyperglykämie. Die Behandlung einer Metformin-Überdosierung erfolgt im Allgemeinen unterstützend, da kein spezifisches Antidot bekannt ist. Bei schweren Überdosierungen werden extrakorporale Behandlungen empfohlen. Aufgrund des geringen Molekulargewichts von Metformin und der fehlenden Bindung an Plasmaproteine haben diese Verfahren den Vorteil, dass Metformin aus dem Blutplasma entfernt wird und eine weitere Laktatüberproduktion verhindert wird. ⓘ
Metformin kann in Blut, Plasma oder Serum quantifiziert werden, um die Therapie zu überwachen, eine Vergiftungsdiagnose zu bestätigen oder bei der gerichtsmedizinischen Untersuchung eines Todesfalls zu helfen. Die Blut- oder Plasmakonzentrationen von Metformin liegen in der Regel in einem Bereich von 1-4 mg/l bei Personen, die therapeutische Dosen erhalten, 40-120 mg/l bei Opfern einer akuten Überdosierung und 80-200 mg/l bei Todesopfern. In der Regel werden chromatographische Verfahren eingesetzt. ⓘ
Wechselwirkungen
Der H2-Rezeptor-Antagonist Cimetidin bewirkt einen Anstieg der Plasmakonzentration von Metformin, indem er die Ausscheidung von Metformin über die Nieren verringert; sowohl Metformin als auch Cimetidin werden durch tubuläre Sekretion aus dem Körper ausgeschieden, und beide, insbesondere die kationische (positiv geladene) Form von Cimetidin, können um denselben Transportmechanismus konkurrieren. In einer kleinen randomisierten Doppelblindstudie wurde festgestellt, dass das Antibiotikum Cephalexin die Metforminkonzentration über einen ähnlichen Mechanismus erhöht; theoretisch können auch andere kationische Medikamente den gleichen Effekt haben. ⓘ
Metformin interagiert auch mit anticholinergen Medikamenten aufgrund ihrer Wirkung auf die Magenmotilität. Anticholinergika verringern die Magenmotilität und verlängern so die Verweildauer von Medikamenten im Magen-Darm-Trakt. Diese Beeinträchtigung kann dazu führen, dass mehr Metformin absorbiert wird als ohne die Anwesenheit eines Anticholinergikums, wodurch sich die Konzentration von Metformin im Plasma erhöht und das Risiko für unerwünschte Wirkungen steigt. ⓘ
Pharmakologie
Mechanismus der Wirkung
Der molekulare Mechanismus von Metformin ist nicht vollständig geklärt. Es wurden mehrere mögliche Wirkmechanismen vorgeschlagen: Hemmung der mitochondrialen Atmungskette (Komplex I), Aktivierung der AMP-aktivierten Proteinkinase (AMPK), Hemmung der Glucagon-induzierten Erhöhung von zyklischem Adenosinmonophosphat (cAMP) mit reduzierter Aktivierung der Proteinkinase A (PKA), Komplex-IV-vermittelte Hemmung der GPD2-Variante der mitochondrialen Glycerin-3-Phosphat-Dehydrogenase (wodurch die von Glycerin abgeleitete hepatische Glukoneogenese verringert wird) und eine Wirkung auf die Darmmikrobiota. Metformin hat bei den meisten Menschen auch eine magersüchtige Wirkung und verringert die Kalorienaufnahme. Metformin verringert die Glukoneogenese (Glukoseproduktion) in der Leber. Metformin hemmt die basale Sekretion von Wachstumshormon, adrenocorticotropem Hormon, follikelstimulierendem Hormon und die Expression von Proopiomelanocortin aus der Hypophyse, was zum Teil seine insulinsensibilisierende Wirkung erklärt, die sich auf mehrere Gewebe auswirkt, darunter die Leber, die Skelettmuskulatur, das Endothel, das Fettgewebe und die Eierstöcke. Der durchschnittliche Patient mit Typ-2-Diabetes hat eine dreifach höhere Glukoneogeneserate als normal; die Behandlung mit Metformin reduziert diese Rate um mehr als ein Drittel. ⓘ
Die Aktivierung von AMPK war für die hemmende Wirkung von Metformin auf die Glukoseproduktion der Leber erforderlich. AMPK ist ein Enzym, das eine wichtige Rolle bei der Insulinsignalisierung, dem Energiehaushalt des Körpers und dem Stoffwechsel von Glukose und Fetten spielt. Die AMPK-Aktivierung war für einen Anstieg der Expression des kleinen Heterodimers Partner erforderlich, das wiederum die Expression der hepatischen glukoneogenen Gene Phosphoenolpyruvat-Carboxykinase und Glukose-6-Phosphatase hemmte. Metformin wird in der Forschung häufig zusammen mit dem Ribonukleotid AICA als AMPK-Agonist eingesetzt. Der Mechanismus, durch den Biguanide die Aktivität der AMPK erhöhen, ist nach wie vor unklar; Metformin erhöht jedoch die Konzentration von zytosolischem Adenosinmonophosphat (AMP) (im Gegensatz zu einer Veränderung des Gesamt-AMP oder des Gesamt-AMP/Adenosintriphosphats). Metformin hemmt die Produktion von zyklischem AMP, blockiert die Wirkung von Glucagon und senkt so den Nüchternblutzuckerspiegel. Metformin führt auch zu einer tiefgreifenden Veränderung des Profils der mikrobiellen Gemeinschaft im Stuhl von diabetischen Mäusen, was möglicherweise durch eine Wirkung auf die Sekretion von Glucagon-ähnlichem Peptid-1 zu seiner Wirkungsweise beiträgt. ⓘ
Neben der Unterdrückung der hepatischen Glukoseproduktion erhöht Metformin die Insulinsensitivität, verbessert die periphere Glukoseaufnahme (durch Induktion der Phosphorylierung des GLUT4-Enhancer-Faktors), verringert die insulininduzierte Unterdrückung der Fettsäureoxidation und verringert die Aufnahme von Glukose aus dem Magen-Darm-Trakt. Die gesteigerte periphere Glukoseverwertung könnte auf eine verbesserte Insulinbindung an die Insulinrezeptoren zurückzuführen sein. Die Zunahme der Insulinbindung nach einer Metforminbehandlung wurde auch bei Patienten mit Diabetes mellitus Typ 2 nachgewiesen. ⓘ
AMPK spielt wahrscheinlich auch eine Rolle bei der erhöhten peripheren Insulinempfindlichkeit, da die Verabreichung von Metformin die AMPK-Aktivität in der Skelettmuskulatur erhöht. Es ist bekannt, dass AMPK die Entfaltung von GLUT4 an der Plasmamembran bewirkt, was zu einer Insulin-unabhängigen Glukoseaufnahme führt. Einige metabolische Wirkungen von Metformin scheinen jedoch durch AMPK-unabhängige Mechanismen zustande zu kommen. ⓘ
Metformin hat bei Frauen mit Insulinresistenz, wie z. B. Frauen mit PCOS, aufgrund seiner positiven Auswirkungen auf die Insulinempfindlichkeit indirekt antiandrogene Wirkungen. Es kann den Testosteronspiegel bei diesen Frauen um bis zu 50 % senken. Eine Cochrane-Review ergab jedoch, dass Metformin den Androgenspiegel bei Frauen mit PCOS nur geringfügig senkt. ⓘ
Metformin hat auch signifikante Auswirkungen auf das Darmmikrobiom, wie z. B. die Steigerung der Agmatinproduktion durch die Darmbakterien, aber die relative Bedeutung dieses Mechanismus im Vergleich zu anderen Mechanismen ist ungewiss. ⓘ
Pharmakokinetik
Metformin hat eine orale Bioverfügbarkeit von 50-60% unter Nüchternbedingungen und wird langsam absorbiert. Die maximalen Plasmakonzentrationen (Cmax) werden innerhalb von 1 bis 3 Stunden nach der Einnahme von Metformin mit sofortiger Wirkstofffreisetzung und von 4 bis 8 Stunden bei Formulierungen mit verlängerter Wirkstofffreisetzung erreicht. Die Plasmaproteinbindung von Metformin ist vernachlässigbar, was sich in seinem sehr hohen scheinbaren Verteilungsvolumen (300-1000 l nach einer Einzeldosis) widerspiegelt. Das Fließgleichgewicht wird in der Regel nach 1-2 Tagen erreicht. ⓘ
Metformin hat Säuredissoziationskonstanten (pKa) von 2,8 und 11,5, so dass es bei physiologischen pH-Werten weitgehend als hydrophile kationische Spezies vorliegt. Die pKa-Werte von Metformin machen es zu einer stärkeren Base als die meisten anderen basischen Medikamente, die zu weniger als 0,01 % nichtionisiert im Blut vorliegen. Außerdem ist die Lipidlöslichkeit der nichtionisierten Spezies gering, wie ihr niedriger logP-Wert (log(10) des Verteilungskoeffizienten der nichtionisierten Form zwischen Octanol und Wasser) von -1,43 zeigt. Diese chemischen Parameter deuten auf eine geringe Lipophilie hin, so dass eine schnelle passive Diffusion von Metformin durch Zellmembranen unwahrscheinlich ist. Aufgrund seiner geringen Lipidlöslichkeit benötigt es den Transporter SLC22A1, um in die Zellen zu gelangen. Der logP-Wert von Metformin ist geringer als der von Phenformin (-0,84), da zwei Methylsubstituenten in Metformin eine geringere Lipophilie bewirken als die größere Phenylethylseitenkette in Phenformin. Lipophilere Derivate von Metformin werden derzeit mit dem Ziel untersucht, Prodrugs mit besserer oraler Absorption als Metformin herzustellen. ⓘ
Metformin wird nicht metabolisiert. Es wird durch tubuläre Sekretion aus dem Körper ausgeschieden und unverändert mit dem Urin ausgeschieden; im Blutplasma ist es innerhalb von 24 Stunden nach einer oralen Einzeldosis nicht nachweisbar. Die durchschnittliche Eliminationshalbwertszeit im Plasma beträgt 6,2 Stunden. Metformin verteilt sich in den roten Blutkörperchen (und scheint sich dort zu akkumulieren), mit einer viel längeren Eliminationshalbwertszeit: 17,6 Stunden (in einer Studie an Nichtdiabetikern mit einer Einzeldosis wurde ein Bereich von 18,5 bis 31,5 Stunden angegeben). ⓘ
Einiges deutet darauf hin, dass die Leberkonzentrationen von Metformin beim Menschen zwei- bis dreimal so hoch sein können wie die Plasmakonzentrationen, was auf die Absorption über die Pfortader und die First-Pass-Aufnahme durch die Leber bei oraler Verabreichung zurückzuführen ist. ⓘ
Chemie
Metforminhydrochlorid (1,1-Dimethylbiguanidhydrochlorid) ist gut löslich in Wasser, geringfügig löslich in Ethanol, aber fast unlöslich in Aceton, Ether oder Chloroform. Der pKa-Wert von Metformin beträgt 12,4. Die übliche Synthese von Metformin, die ursprünglich 1922 beschrieben wurde, umfasst die Ein-Topf-Reaktion von Dimethylaminhydrochlorid und 2-Cyanoguanidin unter Hitzeeinwirkung. ⓘ
Nach dem im Aron-Patent von 1975 und in der Pharmaceutical Manufacturing Encyclopedia beschriebenen Verfahren werden äquimolare Mengen von Dimethylamin und 2-Cyanoguanidin unter Kühlung in Toluol gelöst, um eine konzentrierte Lösung zu erhalten, und eine äquimolare Menge Chlorwasserstoff wird langsam hinzugefügt. Die Mischung beginnt von selbst zu sieden, und nach dem Abkühlen fällt Metforminhydrochlorid mit einer Ausbeute von 96 % aus. ⓘ
Derivate
Ein neues Derivat HL156A, auch bekannt als IM156, ist ein potenzielles neues Medikament für den medizinischen Gebrauch. ⓘ
Geschichte

Die Biguanid-Klasse der Antidiabetika, zu der auch die zurückgezogenen Wirkstoffe Phenformin und Buformin gehören, hat ihren Ursprung in der französischen Flieder- oder Ziegenraute (Galega officinalis), einer Pflanze, die seit mehreren Jahrhunderten in der Volksmedizin verwendet wird. G. officinalis selbst enthält keines dieser Medikamente, sondern Isoamylenguanidin; Phenformin, Buformin und Metformin sind chemisch synthetisierte Verbindungen, die aus zwei Guanidinmolekülen bestehen und lipophiler sind als die aus der Pflanze stammende Ausgangsverbindung. ⓘ
Metformin wurde in der wissenschaftlichen Literatur erstmals 1922 von Emil Werner und James Bell als Produkt der Synthese von N,N-Dimethylguanidin beschrieben. Im Jahr 1929 entdeckten Slotta und Tschesche seine zuckersenkende Wirkung bei Kaninchen und stellten fest, dass es das wirksamste Biguanid-Analogon war, das sie untersuchten. Dieses Ergebnis geriet völlig in Vergessenheit, da andere Guanidin-Analoga wie die Synthaline die Oberhand gewannen und selbst bald von Insulin verdrängt wurden. ⓘ
Ende der 1940er Jahre erwachte das Interesse an Metformin wieder. Im Jahr 1950 wurde festgestellt, dass Metformin im Gegensatz zu einigen anderen ähnlichen Verbindungen den Blutdruck und die Herzfrequenz bei Tieren nicht senkt. Im selben Jahr setzte der philippinische Arzt Eusebio Y. Garcia Metformin (er nannte es Fluamin) zur Behandlung von Grippe ein; er stellte fest, dass das Medikament "den Blutzucker auf ein physiologisches Minimum senkte" und nicht toxisch war. Garcia glaubte, dass Metformin bakteriostatisch, antiviral, antimalariamäßig, fiebersenkend und schmerzlindernd wirke. In einer Reihe von Artikeln konnte der polnische Pharmakologe Janusz Supniewski 1954 die meisten dieser Wirkungen, einschließlich der Senkung des Blutzuckers, nicht bestätigen. Stattdessen beobachtete er antivirale Wirkungen beim Menschen. ⓘ
Der französische Diabetologe Jean Sterne untersuchte die antihyperglykämischen Eigenschaften von Galegin, einem aus G. officinalis isolierten Alkaloid, das in seiner Struktur mit Metformin verwandt ist und vor der Entwicklung der Synthaline kurzzeitig als Antidiabetikum eingesetzt wurde. Später, als er in den Laboratoires Aron in Paris arbeitete, wurde er durch den Bericht von Garcia dazu veranlasst, die blutzuckersenkende Wirkung von Metformin und mehreren Biguanid-Analoga erneut zu untersuchen. Sterne war der erste, der Metformin zur Behandlung von Diabetes am Menschen ausprobierte; er prägte den Namen "Glucophage" (Glukosefresser) für das Medikament und veröffentlichte seine Ergebnisse 1957. ⓘ
Metformin wurde 1958 in die British National Formulary aufgenommen. Es wurde im Vereinigten Königreich von einer kleinen Aron-Tochtergesellschaft namens Rona vertrieben. ⓘ
Das breite Interesse an Metformin wurde erst mit dem Rückzug der anderen Biguanide in den 1970er Jahren wieder geweckt. Metformin wurde 1972 in Kanada zugelassen, erhielt aber erst 1994 die Zulassung durch die US-amerikanische Food and Drug Administration (FDA) für Typ-2-Diabetes. Das unter Lizenz von Bristol-Myers Squibb hergestellte Glucophage war die erste Markenformulierung von Metformin, die ab dem 3. März 1995 in den USA vermarktet wurde. Generische Formulierungen sind inzwischen in mehreren Ländern erhältlich, und man geht davon aus, dass Metformin das weltweit am häufigsten verschriebene Antidiabetikum geworden ist. ⓘ
Gesellschaft und Kultur
Umweltaspekte
Metformin und sein Haupttransformationsprodukt Guanylharnstoff wurden regelmäßig in Klärwerkabflüssen und Oberflächengewässern nachgewiesen. Dabei wurde Guanylharnstoff in Konzentrationen über 200 Mikrogramm pro Liter im Fluss Erpe bei Berlin gemessen. Diese Werte liegen im Bereich der höchsten Nachweiskonzentrationen von Arzneimittel-Transformationsprodukten in der aquatischen Umwelt. Der Rhein bei Basel trägt über ein ganzes Jahr betrachtet rund 13 Tonnen des Antidiabetikums in Richtung Nordsee. ⓘ
Formulierungen

Der Name "Metformin" ist die BAN-, USAN- und INN-Bezeichnung für dieses Medikament, das unter verschiedenen Handelsnamen verkauft wird. Zu den gängigen Markennamen gehören Glucophage, Riomet, Fortamet und Glumetza in den USA. In anderen Regionen der Welt gibt es auch Obimet, Gluformin, Dianben, Diabex, Diaformin, Metsol, Siofor, Metfogamma und Glifor. Es gibt verschiedene Formulierungen von Metformin auf dem Markt, und für alle außer der flüssigen Form gibt es generische Äquivalente. Metformin IR (mit sofortiger Wirkstofffreisetzung) ist in 500-, 850- und 1000-mg-Tabletten erhältlich, während Metformin XR (mit verlängerter Wirkstofffreisetzung) in 500-, 750- und 1000-mg-Stärken erhältlich ist (in den USA auch als Fortamet, Glumetza und Glucophage XR verkauft). Die Formulierung mit verlängerter Wirkstofffreisetzung soll häufigen unerwünschten gastrointestinalen Wirkungen entgegenwirken und die Compliance verbessern, indem sie die Belastung durch die Pille verringert und somit die Adhärenz verbessert, was allerdings auf Kosten der größeren Pillengröße geht. Ebenfalls erhältlich ist flüssiges Metformin (das in den USA nur unter dem Namen Riomet verkauft wird), wobei 5 ml der Lösung die gleiche Menge des Medikaments enthalten wie eine 500-mg-Tablette. Die Verwendung einer flüssigen Form kann Menschen mit körperlichen oder psychischen Schluckbeschwerden bei der Einnahme des Medikaments helfen oder die Anzahl der für die Einnahme des Medikaments erforderlichen Schritte verringern. ⓘ
Kombination mit anderen Medikamenten
Bei der Behandlung von Typ-2-Diabetes wird Metformin häufig in Kombination mit anderen Medikamenten verschrieben. ⓘ
Mehrere davon sind als Kombinationen mit fester Dosierung erhältlich und können die Pillenlast verringern, die Kosten senken und die Verabreichung vereinfachen. ⓘ
Rosiglitazon
Eine Kombination aus Metformin und Rosiglitazon wurde 2002 auf den Markt gebracht und wird als Avandamet von GlaxoSmithKline oder als Generikum verkauft. Die Formulierungen sind 500/1, 500/2, 500/4, 1000/2 und 1000 mg/4 mg Metformin/Rosiglitazon. ⓘ
Bis 2009 war es die beliebteste Metformin-Kombination. ⓘ
Im Jahr 2005 wurden die Lagerbestände von Avandamet vom Markt genommen, nachdem bei Inspektionen festgestellt worden war, dass die Fabrik, in der es hergestellt wurde, gegen die gute Herstellungspraxis verstoßen hatte. Das Medikamentenpaar wurde weiterhin separat verschrieben, und Ende desselben Jahres war Avandamet wieder erhältlich. Eine generische Formulierung von Metformin/Rosiglitazon von Teva erhielt von der FDA eine vorläufige Zulassung und kam Anfang 2012 auf den Markt. ⓘ
Nach einer Metaanalyse im Jahr 2007, in der die Einnahme des Medikaments mit einem erhöhten Herzinfarktrisiko in Verbindung gebracht wurde, wurden jedoch Bedenken hinsichtlich der Sicherheit von Rosiglitazon enthaltenden Arzneimitteln laut. Im September 2010 empfahl die Europäische Arzneimittel-Agentur, das Medikament vom europäischen Markt zu nehmen, da der Nutzen von Rosiglitazon die Risiken nicht mehr überwiege. ⓘ
Im Vereinigten Königreich und in Indien wurde es 2010 vom Markt genommen, in Neuseeland und Südafrika 2011. Von November 2011 bis November 2013 erlaubte die FDA nicht, Rosiglitazon oder Metformin/Rosiglitazon ohne Rezept zu verkaufen; außerdem waren die Hersteller verpflichtet, die Patienten über die mit der Anwendung verbundenen Risiken zu informieren, und das Medikament musste im Versandhandel über bestimmte Apotheken bezogen werden. ⓘ
Im November 2013 hob die FDA ihre früheren Beschränkungen für Rosiglitazon auf, nachdem sie die Ergebnisse der klinischen Studie RECORD aus dem Jahr 2009 (eine sechsjährige, offene, randomisierte Kontrollstudie) geprüft hatte, die kein erhöhtes Risiko für Herzinfarkte oder Todesfälle im Zusammenhang mit dem Medikament nachweisen konnte. ⓘ
Pioglitazon
Die Kombination aus Metformin und Pioglitazon (Actoplus Met, Piomet, Politor, Glubrava) ist in den USA und in der Europäischen Union erhältlich. ⓘ
DPP-4-Hemmer
Dipeptidylpeptidase-4-Hemmer hemmen die Dipeptidylpeptidase-4 und senken so den Glukagonspiegel und den Blutzuckerspiegel. ⓘ
Zu den DPP-4-Hemmern in Kombination mit Metformin gehören eine Sitagliptin/Metformin-Kombination (Janumet), eine Saxagliptin/Metformin-Kombination (Kombiglyze XR, Komboglyze) und eine Alogliptin/Metformin-Kombination (Kazano, Vipdomet). ⓘ
Linagliptin in Kombination mit Metforminhydrochlorid wird unter dem Markennamen Jentadueto verkauft. Ab August 2021 ist Linagliptin/Metformin in den USA als Generikum erhältlich. ⓘ
Sulfonylharnstoffe
Sulfonylharnstoffe steigern die Insulinfreisetzung aus den Betazellen der Bauchspeicheldrüse. Sie können oft als Sekundärtherapie eingesetzt werden, wenn Metformin allein nicht ausreichend wirksam ist, um normale Blutzuckerwerte zu erreichen. ⓘ
Metformin ist in Kombination mit den Sulfonylharnstoffen Glipizid (Metaglip) und Glibenclamid (US: Glyburid) (Glucovance) erhältlich. Generische Formulierungen von Metformin/Glipizid und Metformin/Glibenclamid sind erhältlich (letzteres ist beliebter). ⓘ
Meglitinid
Meglitinide ähneln den Sulfonylharnstoffen, da sie an die Betazellen in der Bauchspeicheldrüse binden, unterscheiden sich aber durch den Ort der Bindung an den vorgesehenen Rezeptor und die Affinitäten der Medikamente zum Rezeptor. Daher haben sie im Vergleich zu den Sulfonylharnstoffen eine kürzere Wirkdauer und benötigen einen höheren Blutzuckerspiegel, um mit der Insulinausschüttung zu beginnen. Beide Meglitinide, bekannt als Nateglinid und Repanglinid, werden in Kombination mit Metformin verkauft. Eine Repaglinid/Metformin-Kombination wird als Prandimet oder als sein generisches Äquivalent verkauft. ⓘ
Dreifach-Kombination
Die Kombination von Metformin mit Dapagliflozen und Saxagliptin ist in den Vereinigten Staaten als Qternmet XR erhältlich. ⓘ
Die Kombination von Metformin mit Pioglitazon und Glibenclamid ist in Indien als Accuglim-MP, Adglim MP und Alnamet-GP sowie auf den Philippinen als Tri-Senza erhältlich. ⓘ
Die Kombination von Metformin mit Pioglitazon und Liponsäure ist in der Türkei als Pional erhältlich. ⓘ
Verunreinigungen
Im Dezember 2019 gab die US-amerikanische FDA bekannt, dass sie erfahren hat, dass einige außerhalb der Vereinigten Staaten hergestellte Metformin-Arzneimittel möglicherweise eine Nitrosamin-Verunreinigung namens N-Nitrosodimethylamin (NDMA) enthalten, das als wahrscheinliches Karzinogen für den Menschen eingestuft wird, und zwar in geringen Mengen. Health Canada kündigte an, dass es den NDMA-Gehalt in Metformin prüfe. ⓘ
Im Februar 2020 stellte die FDA in einigen getesteten Metforminproben NDMA-Werte fest, die die zulässige Tagesdosis nicht überschritten. ⓘ
Im Februar 2020 kündigte Health Canada einen Rückruf von Apotex-Metformin mit sofortiger Wirkstofffreisetzung an, gefolgt im März von Rückrufen von Ranbaxy-Metformin und im März von Jamp-Metformin. ⓘ
Am 29. Mai 2020 forderte die FDA fünf Unternehmen auf, ihre Metforminprodukte mit verzögerter Wirkstofffreisetzung freiwillig zurückzurufen. Die fünf Unternehmen wurden nicht namentlich genannt, aber in einem Schreiben an Valisure, die Apotheke, die die FDA über eine Bürgerpetition erstmals auf diese Verunreinigung in Metformin aufmerksam gemacht hatte, wurde bekannt, dass es sich um Amneal Pharmaceuticals, Actavis Pharma, Apotex Corp, Lupin Pharma und Marksans Pharma Limited handelt. ⓘ
Im Juni 2020 veröffentlichte die FDA ihre Laborergebnisse, die den NDMA-Gehalt in den von ihr getesteten Metformin-Produkten zeigten. Sie fand NDMA in bestimmten Chargen von ER-Metformin und empfiehlt den Unternehmen, Chargen zurückzurufen, deren NDMA-Gehalt über dem zulässigen Aufnahmewert von 96 Nanogramm pro Tag liegt. Die FDA arbeitet auch mit internationalen Regulierungsbehörden zusammen, um Testergebnisse für Metformin auszutauschen. ⓘ
Im Juli 2020 zog Lupin Pharmaceuticals alle Chargen von Metformin zurück, nachdem in getesteten Proben unannehmbar hohe NDMA-Werte festgestellt worden waren. ⓘ
Im August 2020 rief Bayshore Pharmaceuticals zwei Chargen von Tabletten zurück. ⓘ
Vorbeugung vor verschiedenen Erkrankungen
Mehrere Studien weisen darauf hin, dass Metformin das Krebsrisiko bei Typ-2-Diabetikern verringern kann. In einer 2009 in der Fachzeitschrift Diabetes Care veröffentlichten Studie zeigte sich bei den untersuchten Studienteilnehmern ein deutlicher Unterschied zwischen den Gruppen hinsichtlich neu aufgetretener Krebserkrankungen: Von den Metformin einnehmenden Patienten erkrankten 7,3 Prozent an Krebs. Bei den Diabetikern ohne Metforminbehandlung wurde bei 11,6 Prozent eine Krebserkrankung festgestellt. Die Zeit bis zum Auftreten des Krebses betrug in der Metformingruppe im Mittel 3,5 Jahre und in der Vergleichsgruppe 2,6 Jahre. Es zeigte sich also eine geringere krebsbedingte Sterberate der Metformin einnehmenden Studienteilnehmer. Unter Berücksichtigung von möglichen Einflussfaktoren wie Geschlecht, Alter, BMI, HbA1c, Armut (gemessen mit dem sogenannten Carstairs-Score), Rauchen und Einnahme anderer Medikamente, zeigte sich unter Metformintherapie ein um 37 Prozent reduziertes Krebsrisiko. Andere Studien z. B. im Zusammenhang mit Darm-, Prostata- oder Brustkrebs zeigen gleichsinnige Ergebnisse. ⓘ
In einer 2011 veröffentlichten Metaanalyse über 5 Studien mit insgesamt 108.161 Typ-2-Diabetikern führte die Behandlung mit Metformin zu einem deutlich verminderten Risiko für die Entstehung von bösartigen Tumoren des Enddarmes. Molekularbiologische oder -genetische Erklärungen fanden sich jedoch nicht, weshalb weitere Untersuchungen notwendig bleiben. ⓘ
Die US-Arzneimittelbehörde FDA genehmigte im Herbst 2015 eine Studie mit 3.000 Probanden. An der im Jahr 2019 beginnenden Studie sollen Personen zwischen 70 und 80 Jahren teilnehmen, welche an Krebs, Herz-Kreislauf-Erkrankungen oder Störungen der Kognition (z. B. Demenz) leiden bzw. ein erhöhtes Risiko dafür haben. Es soll untersucht werden, ob die Lebenserwartung der Probanden durch Metformin verlängert werden kann und der Verlauf bereits bestehender Erkrankungen positiv beeinflusst wird. Die Entscheidung der FDA erregte besondere Aufmerksamkeit, da sie zum ersten Mal eine Studie genehmigt, deren Ziel nicht unmittelbar die Verhinderung, Behandlung oder Heilung einer Erkrankung ist, sondern die Verlangsamung des Alterungsprozesses. ⓘ
Laut einer 2019 veröffentlichten Studie mit Tierversuchen kann Metformin in Mäusen Hirnschäden nach einem Schlaganfall teilweise reparieren, allerdings nur in weiblichen Mäusen: Estrogen förderte diese Wirkung, Testosteron aber hemmte sie. ⓘ
Die Wirkungen von Metformin auf zahlreiche andere Erkrankungen wurden untersucht, darunter:
- Nichtalkoholische Fettlebererkrankung
- Vorzeitige Pubertät
- Krebs
- Herz-Kreislauf-Erkrankungen bei Menschen mit Diabetes
- Alterung ⓘ
Metformin kann zwar das Körpergewicht von Personen mit Fragilem X-Syndrom reduzieren, aber ob es neurologische oder psychiatrische Symptome verbessert, ist ungewiss. Metformin wurde in vivo (C. elegans und Grillen) auf seine Auswirkungen auf die Alterung untersucht. Eine Studie aus dem Jahr 2017 ergab, dass Menschen mit Diabetes, die Metformin einnahmen, eine geringere Gesamtmortalität aufwiesen. Außerdem traten bei ihnen weniger Krebs- und Herz-Kreislauf-Erkrankungen auf als bei Menschen, die andere Therapien erhielten. ⓘ
Wirkprinzip
Metformin gehört chemisch zu den Biguaniden. Ihr Wirkprinzip ist nach wie vor nicht vollständig geklärt. Die Wirkung von Metformin beruht vermutlich auf drei Mechanismen: So hemmt es zum einen die Glucose-Neubildung (Gluconeogenese) in der Leber. Experimentelle Studien ergaben, dass Metformin die mitochondriale Glycerin-3-phosphat-Dehydrogenase hemmt. In Folge stehen im Cytosol weniger Metabolite für die Glucose-Neubildung zur Verfügung (siehe auch Glycerin-3-phosphat-Shuttle), und es fällt vermehrt Laktat an. Die seltene Nebenwirkung der Laktatazidose bei Überdosierung kann damit erklärt werden. Neben der Aufnahme von Zucker (Glucose) mit der Nahrung stellt dieser Stoffwechselweg, mit dem Glucose aus dem Umbau von Aminosäuren und anderen Stoffwechselprodukten gewonnen wird, eine wichtige Einflussgröße des Blutzuckerspiegels dar. Daneben soll Metformin die Resorption von Glucose im Darm hemmen und ferner die Insulinresistenz verringern, wodurch die Aufnahme in die Muskelzellen verbessert wird. Jedoch sind beide Effekte bislang nicht sicher nachgewiesen. ⓘ
Anwendung
Diabetes
Metformin ist indiziert bei Patienten, bei denen durch Diät und körperliche Bewegung keine ausreichende Einstellung des Blutzuckerspiegels erreicht werden kann. Metformin soll entsprechend der Nationalen Versorgungsleitlinie zum Typ-2-Diabetes (Stand 2021) als Mittel der ersten Wahl eingesetzt werden – abhängig von individuellen Risikofaktoren entweder als Monotherapie oder in Kombination mit einem SGLT-2-Hemmer (SGLT2i) oder einem GLP-1-Rezeptoragonisten (GLP-1-RA). Sofern damit das individuelle Therapieziel des jeweiligen Patienten innerhalb von 3 bis 6 Monaten nicht erreicht wird, soll ein zusätzliches oder ggf. alternatives Medikament eingesetzt werden. Infrage kommen hierzu neben den bereits genannten SGTL2i und GLP-1-RA auch Sulfonylharnstoffe, Dipeptidyl-Peptidase-4-Inhibitoren (DPP4-Hemmer) sowie Insulin. ⓘ
Metformin steht in Wirkstärken von 500 mg, 850 mg und 1000 mg für die orale Gabe zur Verfügung, um eine individuelle Blutzuckereinstellung vornehmen zu können. Die Tabletten werden zu oder nach den Mahlzeiten verabreicht. Nach einer Initialphase von circa 14 Tagen, in der man niedrig beziehungsweise mittelstark dosiert einsteigt, ist meist eine Dosisanpassung anhand der Blutglucosespiegel notwendig. Bei eingeschränkter Nierenfunktion ist eine Reduktion der Dosis erforderlich. Metformin hat positive und protektive Eigenschaften bei Lebererkrankungen. Es sollte aber, da die hepatische Laktatelimination eingeschränkt sein kann, bei fortgeschrittener Leberzirrhose oder Alkoholintoxikation nicht mehr eingesetzt werden. ⓘ
Zur Erhöhung der Therapietreue der Patienten (Compliance) und zur Verringerung der Anzahl der einzunehmenden Tabletten kann Metformin mit einem Insulin-Sensitizer wie Pioglitazon, einem DPP4-Hemmer wie Vildagliptin oder einem SGLT-2-Hemmer wie Dapagliflozin kombiniert werden; entsprechende fixe Kombinationen gibt es im Handel. ⓘ
Weitere Verwendungen
Missbrauch im Kraftsport
Im Umfeld der Bodybuilding-Szene wird Metformin zum Fettabbau missbraucht. ⓘ
Übergewicht
Aufgrund der günstigen Wirkung auf das Körpergewicht bei Erwachsenen wurde versucht, Metformin auch bei übergewichtigen Kindern einzusetzen – jedoch ohne den gewünschten Effekt. ⓘ
Analytik
Zur zuverlässigen qualitativen und quantitativen Bestimmung von Metformin kommt nach angemessener Probenvorbereitung die Kopplung der HPLC mit der Massenspektrometrie zum Einsatz. Das gilt für die Analytik von Serum oder Plasmaproben Diese Methodik eignet sich ebenfalls zur sicheren Bestimmung von Metformin in Abwasserproben. Bei rechtsmedizinischen Fragestellungen im Falle einer Laktazidose wurde diese analytische Vorgehensweise ebenfalls erfolgreich eingesetzt. ⓘ
Handelsnamen
Monopräparate
Biocos (D), Diabesin (D), Diabetase (D), Diabetex (A), Espa formin (D), Glucobon Biomo (D), Glucophage (D, A, CH), Juformin (D), Mediabet (D), Meglucon (A), Mescorit (D), Met (D), Metfin (CH), Metfogamma (D), Metformin-CT (D), Siofor (D), zahlreiche Generika (D, A, CH) ⓘ
Kombinationspräparate
Avandamet (D, A, CH), Competact (D, A, CH), Efficib (A), Eucreas (D, A), Janumet (D, A, CH), Komboglyze (D), Pioglitazone/Metforminhydrochloride (A), Synjardy (EU), Velmetia (D, A), Vildagliptin/Metformin hydrochlorid (A), Xigduo (D), Zomarist (A) ⓘ
