Nesselsucht
| Nesselsucht ⓘ | |
|---|---|
| Andere Namen | Urtikaria |
 | |
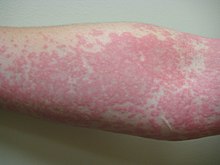
| Nesselsucht auf dem Arm | |
| Fachgebiet | Dermatologie, Klinische Immunologie, Allergologie |
| Symptome | Rote, erhabene, juckende Beulen |
| Dauer | Ein paar Tage |
| Ursachen | Nach einer Infektion, als Folge einer allergischen Reaktion |
| Risikofaktoren | Heuschnupfen, Asthma |
| Diagnostische Methode | Anhand der Symptome, Patch-Test |
| Behandlung | Antihistaminika, Kortikosteroide, Leukotrienhemmer |
| Häufigkeit | ~20% |
Nesselsucht, auch Urtikaria genannt, ist eine Art Hautausschlag mit roten, erhabenen, juckenden Beulen. Nesselsucht kann brennen oder stechen. Die Hautausschläge können an verschiedenen Körperstellen auftreten, ihre Dauer kann von Minuten bis zu Tagen variieren und hinterlässt keine dauerhaften Hautveränderungen. Weniger als 5 % der Fälle dauern länger als sechs Wochen. Die Erkrankung tritt häufig wieder auf. ⓘ
Nesselsucht tritt häufig nach einer Infektion oder als Folge einer allergischen Reaktion auf, z. B. auf Medikamente, Insektenstiche oder Lebensmittel. Psychischer Stress, kalte Temperaturen oder Vibrationen können ebenfalls ein Auslöser sein. In der Hälfte der Fälle bleibt die Ursache unbekannt. Zu den Risikofaktoren gehören Erkrankungen wie Heuschnupfen oder Asthma. Die Diagnose wird in der Regel anhand des Erscheinungsbildes gestellt. Um die Allergie festzustellen, kann ein Patch-Test hilfreich sein. ⓘ
Vorbeugen kann man, indem man die auslösenden Faktoren meidet. Die Behandlung erfolgt in der Regel mit Antihistaminika wie Diphenhydramin und Ranitidin. In schweren Fällen können auch Kortikosteroide oder Leukotrienhemmer eingesetzt werden. Es ist auch sinnvoll, die Umgebungstemperatur kühl zu halten. Bei Fällen, die länger als sechs Wochen andauern, können Immunsuppressiva wie Ciclosporin eingesetzt werden. ⓘ
Etwa 20 % der Menschen sind betroffen. Kurz andauernde Fälle treten bei Männern und Frauen gleichermaßen auf, während lang andauernde Fälle häufiger bei Frauen vorkommen. Kurz andauernde Fälle treten häufiger bei Kindern auf, während lang andauernde Fälle häufiger bei Menschen mittleren Alters auftreten. Die Nesselsucht wurde mindestens seit Hippokrates beschrieben. Der Begriff Urtikaria stammt aus dem Lateinischen urtica und bedeutet "Nessel". ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| L50 | Urtikaria |
| ICD-10 online (WHO-Version 2019) | |
Nesselsucht oder Nesselfieber, auch Urtikaria (lateinisch urtica „Brennnessel“) genannt, ist eine krankhafte Reaktion der Haut mit Rötungen, Quaddeln und Juckreiz. ⓘ
Nach dem Verlauf wird unterschieden zwischen einer akuten Urtikaria, die meistens nur wenige Tage dauert, und einer chronischen Form, die länger als sechs Wochen anhält, oft auch Jahre. ⓘ
Während zwischen 10 und 25 % der Menschen mindestens einmal im Leben eine akute urtikarielle Episode durchleben, ist die chronische Urtikaria seltener, in Deutschland sind hiervon zwischen 0,5 und 1 % der Bevölkerung betroffen. 2014 wurde für den 1. Oktober erstmals ein Welt-Urtikaria-Tag ausgerufen. ⓘ
Anzeichen und Symptome


Nesselsucht oder Urtikaria ist eine Form von Hautausschlag mit roten, erhabenen, juckenden Beulen. Sie können auch brennen oder stechen. Quaddeln (erhabene Bereiche, die von einem roten Grund umgeben sind) können überall auf der Hautoberfläche auftreten. Unabhängig davon, ob der Auslöser allergisch ist oder nicht, führt eine komplexe Freisetzung von Entzündungsmediatoren, einschließlich Histamin aus den Mastzellen der Haut, zu einem Flüssigkeitsaustritt aus oberflächlichen Blutgefäßen. Die Quaddeln können punktförmig sein oder einen Durchmesser von mehreren Zentimetern haben. Oft wandern die Flecken des Ausschlags umher. ⓘ
Etwa 20 % der Menschen sind betroffen. Kurz dauernde Fälle treten bei Männern und Frauen gleichermaßen auf, dauern einige Tage und hinterlassen keine dauerhaften Hautveränderungen. Lang andauernde Fälle treten häufiger bei Frauen auf. Kurz dauernde Fälle treten häufiger bei Kindern auf, während lang dauernde Fälle häufiger bei Personen mittleren Alters auftreten. Weniger als 5 % der Fälle dauern länger als sechs Wochen. Die Erkrankung tritt häufig wieder auf. In der Hälfte der Fälle von Nesselsucht bleibt die Ursache unbekannt. ⓘ
Das Angioödem ist eine verwandte Erkrankung (ebenfalls mit allergischen und nicht-allergischen Ursachen), wobei der Flüssigkeitsaustritt aus viel tiefer gelegenen Blutgefäßen in den subkutanen oder submukösen Schichten erfolgt. Einzelne Quaddeln, die schmerzhaft sind, länger als 24 Stunden andauern oder beim Abheilen einen blauen Fleck hinterlassen, sind mit größerer Wahrscheinlichkeit eine ernstere Erkrankung, die Urtikaria-Vaskulitis. Quaddeln, die durch Streichen über die Haut verursacht werden (und oft ein lineares Aussehen haben), sind auf eine gutartige Erkrankung zurückzuführen, die als dermatografische Urtikaria bezeichnet wird. ⓘ
Ursache
Physikalische Urtikaria werden nicht durch chemische Substanzen, sondern durch äußere Einwirkung wie Druck, Vibration, Kälte, Hitze oder Licht ausgelöst. Sie gehören zu den Pseudoallergien, sind also keine Allergie im medizinischen Sinn. Vermutlich aufgrund einer Fehlsteuerung des histaminergen Systems bewirkt der Reiz die Freisetzung von Histamin, einer körpereigenen Mediatorsubstanz, die wiederum die Symptome auslöst. ⓘ
Die einzelnen Formen sind Urticaria factitia oder urtikarieller Dermographismus (Quaddeln im Muster einer mechanischen Einwirkung durch Scherkräfte auf die Haut, wie nach Kratzen, Drücken, Bestreichen oder Schreiben auf der Haut), Wärmeurtikaria, Sonnenurtikaria, Vibrationsurtikaria und die relativ häufige Kälteurtikaria – umgangssprachlich auch oft als „Kälteallergie“ bezeichnet. ⓘ
Kontakt mit (Sonnen)licht löst bei einigen Formen der Stoffwechselstörung Erythropoetische Protoporphyrie (EPP) eine urtikariaähnliche Reaktion aus (EPP vom Urtikaria-Typ). ⓘ
Die Nesselsucht kann auch nach dem mutmaßlichen Auslöser klassifiziert werden. Viele verschiedene Stoffe in der Umwelt können Nesselsucht auslösen, darunter Medikamente, Nahrungsmittel und physikalische Einwirkungen. Bei vielleicht mehr als 50 % der Menschen mit chronischer Nesselsucht unbekannter Ursache handelt es sich um eine Autoimmunreaktion. Zu den Risikofaktoren gehören Erkrankungen wie Heuschnupfen oder Asthma. ⓘ
Medikamente
Zu den Medikamenten, die allergische Reaktionen in Form von Nesselsucht hervorgerufen haben, gehören Codein, Morphiumsulfat, Dextroamphetamin, Aspirin, Ibuprofen, Penicillin, Clotrimazol, Trichazol, Sulfonamide, Antikonvulsiva, Cefaclor, Piracetam, Impfstoffe und Antidiabetika. Insbesondere der antidiabetische Sulfonylharnstoff Glimepirid hat nachweislich allergische Reaktionen ausgelöst, die sich als Nesselsucht manifestieren. ⓘ
Lebensmittel
Die häufigsten Nahrungsmittelallergien bei Erwachsenen sind Schalentiere und Nüsse. Die häufigsten Nahrungsmittelallergien bei Kindern sind Schalentiere, Nüsse, Eier, Weizen und Soja. Eine Studie ergab, dass Balsam aus Peru, der in vielen verarbeiteten Lebensmitteln enthalten ist, die häufigste Ursache für unmittelbare Kontakturtikaria ist. Eine weitere Nahrungsmittelallergie, die Nesselsucht auslösen kann, ist die Alpha-Gal-Allergie, die eine Empfindlichkeit gegenüber Milch und rotem Fleisch hervorrufen kann. Eine weniger häufige Ursache ist die Exposition gegenüber bestimmten Bakterien wie Streptococcus-Arten oder möglicherweise Helicobacter pylori. ⓘ
Infektion oder Umwelterreger
Nesselsucht, einschließlich chronischer spontaner Nesselsucht, kann eine Komplikation und ein Symptom einer parasitären Infektion sein, wie z. B. Blastozystose, Strongyloidiasis und andere. ⓘ
Der Ausschlag, der bei Kontakt mit Giftefeu, Gifteiche und Giftsumach entsteht, wird häufig mit Urtikaria verwechselt. Dieser Ausschlag wird durch den Kontakt mit Urushiol verursacht und führt zu einer Form der Kontaktdermatitis, die Urushiol-induzierte Kontaktdermatitis genannt wird. Urushiol wird durch Kontakt verbreitet, kann aber mit einem starken fett- oder öllösenden Reinigungsmittel und kühlem Wasser sowie Reibesalben abgewaschen werden. ⓘ
Dermatografische Urtikaria
Die dermatografische Urtikaria (auch bekannt als Dermatografismus oder "Hautschrift") ist durch das Auftreten von Striemen oder Quaddeln auf der Haut gekennzeichnet, die durch Kratzen oder festes Streichen über die Haut entstehen. Sie tritt bei 4-5 % der Bevölkerung auf und ist eine der häufigsten Formen der Urtikaria, bei der sich die Haut erhebt und entzündet, wenn sie gestreichelt, gekratzt, gerieben und manchmal sogar geklatscht wird. ⓘ
Die Hautreaktion tritt in der Regel kurz nach dem Kratzen auf und verschwindet innerhalb von 30 Minuten. Der Dermatographismus ist die häufigste Form einer Untergruppe der chronischen Nesselsucht, die als "physische Nesselsucht" bezeichnet wird. ⓘ
Er steht im Gegensatz zu den linearen Rötungen, die bei gesunden Menschen, die gekratzt werden, nicht jucken. In den meisten Fällen ist die Ursache unbekannt, obwohl ihr eine Virusinfektion, eine Antibiotikatherapie oder eine emotionale Erschütterung vorausgehen kann. Dermatographismus wird durch Druckausübung durch Streicheln oder Kratzen der Haut diagnostiziert. Die Quaddeln sollten sich innerhalb weniger Minuten entwickeln. Sofern die Haut nicht sehr empfindlich ist und ständig reagiert, ist eine Behandlung nicht erforderlich. Die Einnahme von Antihistaminika kann die Reaktion in Fällen, die für die betroffene Person lästig sind, verringern. ⓘ
Druck oder verzögerter Druck
Diese Art der Nesselsucht kann sofort, genau nach einem Druckreiz oder als verzögerte Reaktion auf anhaltenden Druck auf die Haut auftreten. Bei der verzögerten Form treten die Quaddeln erst etwa sechs Stunden nach der ersten Druckausübung auf die Haut auf. Unter normalen Umständen sind diese Quaddeln nicht mit denen vergleichbar, die bei den meisten Urtikariae beobachtet werden. Stattdessen ist die Ausstülpung in den betroffenen Bereichen typischerweise stärker verteilt. Die Quaddeln können zwischen acht Stunden und drei Tagen andauern. Die Quelle des Drucks auf die Haut kann durch eng anliegende Kleidung, Gürtel, Kleidung mit festen Trägern, Gehen, Anlehnen an einen Gegenstand, Stehen, Sitzen auf einer harten Oberfläche usw. entstehen. Die am häufigsten betroffenen Körperstellen sind Hände, Füße, Rumpf, Bauch, Gesäß, Beine und Gesicht. Obwohl diese Form der Hauterkrankung dem Dermatographismus sehr ähnlich zu sein scheint, besteht der wesentliche Unterschied darin, dass die geschwollenen Hautstellen nicht so schnell sichtbar werden und in der Regel viel länger andauern. Diese Form der Hauterkrankung ist jedoch selten. ⓘ
Cholinerge oder Stress
Die cholinerge Urtikaria (CU) gehört zu den physikalischen Urtikariaformen, die durch Schwitzen, wie z. B. Sport, Baden, Aufenthalt in einer aufgeheizten Umgebung oder emotionalen Stress ausgelöst werden. Die entstehenden Quaddeln sind in der Regel kleiner als bei der klassischen Urtikaria und dauern im Allgemeinen kürzer an. ⓘ
Es wurden mehrere Subtypen unterschieden, die jeweils unterschiedliche Behandlungen erfordern. ⓘ
Kälteinduzierte Urtikaria
Die kältebedingte Urtikaria wird durch extreme Kälte, Feuchtigkeit und Wind verursacht und tritt in zwei Formen auf. Die seltene Form ist erblich bedingt und macht sich 9 bis 18 Stunden nach der Kälteeinwirkung durch Quaddeln am ganzen Körper bemerkbar. Die häufige Form der Kälteurtikaria äußert sich durch das schnelle Auftreten von Quaddeln im Gesicht, am Hals oder an den Händen nach Kälteeinwirkung. Die Kälteurtikaria ist häufig und hält im Durchschnitt fünf bis sechs Jahre an. Am häufigsten sind junge Erwachsene im Alter zwischen 18 und 25 Jahren betroffen. Viele Betroffene haben auch Dermographismus und cholinerge Nesselsucht. ⓘ
Schwere Reaktionen können bei Kontakt mit kaltem Wasser auftreten; Schwimmen in kaltem Wasser ist die häufigste Ursache für eine schwere Reaktion. Dabei kann es zu einer massiven Ausschüttung von Histamin kommen, was zu niedrigem Blutdruck, Ohnmacht, Schock und sogar zum Tod führen kann. Die Kälteurtikaria wird diagnostiziert, indem ein Eiswürfel 1 bis 5 Minuten lang auf die Haut des Unterarms getupft wird. Wenn eine Person an Kälteurtikaria leidet, sollte sich ein deutlicher Nesselausschlag entwickeln. Diese unterscheidet sich von der normalen Rötung, die bei Menschen ohne Kälteurtikaria zu beobachten ist. Menschen mit Kälteurtikaria müssen lernen, sich vor einem vorschnellen Absinken der Körpertemperatur zu schützen. Normale Antihistaminika sind im Allgemeinen nicht wirksam. Ein bestimmtes Antihistaminikum, Cyproheptadin (Periactin), hat sich als nützlich erwiesen. Das trizyklische Antidepressivum Doxepin hat sich als wirksames Mittel zur Blockierung von Histamin erwiesen. Schließlich wurde auch ein Medikament namens Ketotifen, das die Mastzellen daran hindert, Histamin auszuschütten, mit großem Erfolg eingesetzt. ⓘ
Sonnen-Urtikaria
Diese Form der Erkrankung tritt an Hautstellen auf, die der Sonne ausgesetzt sind; der Zustand wird innerhalb von Minuten nach der Exposition deutlich. ⓘ
Wasserinduzierte
Diese Form der Urtikaria wird ebenfalls als selten bezeichnet und tritt bei Kontakt mit Wasser auf. Die Reaktion ist nicht temperaturabhängig und das Hautbild ähnelt dem der cholinergen Form der Erkrankung. Die Quaddeln treten innerhalb von ein bis 15 Minuten nach dem Kontakt mit Wasser auf und können zwischen 10 Minuten und zwei Stunden andauern. Diese Art der Nesselsucht scheint nicht durch Histaminausschüttung stimuliert zu werden wie die anderen physischen Nesselsuchtformen. Die meisten Forscher gehen davon aus, dass es sich bei dieser Erkrankung um eine Hautempfindlichkeit gegenüber Zusatzstoffen im Wasser, wie z. B. Chlor, handelt. Die Wasserurtikaria wird diagnostiziert, indem Leitungswasser und destilliertes Wasser auf die Haut getupft und die allmähliche Reaktion beobachtet wird. Aquagene Urtikaria wird mit Capsaicin (Zostrix) behandelt, das auf die aufgescheuerte Haut aufgetragen wird. Dies ist die gleiche Behandlung, die bei Gürtelrose eingesetzt wird. Antihistaminika sind in diesem Fall von fragwürdigem Nutzen, da Histamin nicht der auslösende Faktor ist. ⓘ
Bewegung
Diese Erkrankung wurde erstmals 1980 beschrieben. Menschen mit Belastungsurtikaria (EU) leiden fünf bis 30 Minuten nach Beginn der Belastung unter Nesselsucht, Juckreiz, Kurzatmigkeit und niedrigem Blutdruck. Diese Symptome können zu einem Schock und sogar zum plötzlichen Tod führen. Joggen ist die häufigste Sportart, die eine EU auslöst, aber sie wird nicht durch eine heiße Dusche, Fieber oder durch Unruhe ausgelöst. Dies unterscheidet die EU von der cholinergen Urtikaria. ⓘ
EU tritt manchmal nur auf, wenn jemand innerhalb von 30 Minuten nach dem Verzehr bestimmter Lebensmittel wie Weizen oder Schalentiere Sport treibt. Bei diesen Personen treten keine Symptome auf, wenn sie nur Sport treiben oder das schädigende Lebensmittel ohne Sport essen. Die EU kann diagnostiziert werden, indem man die Person Sport treiben lässt und dann die Symptome beobachtet. Diese Methode ist mit Vorsicht und nur bei Vorhandensein geeigneter Wiederbelebungsmaßnahmen anzuwenden. EU kann von cholinerger Urtikaria durch den Heißwassertauchtest unterschieden werden. Bei diesem Test wird die Person in 43 °C heißes Wasser getaucht. Jemand mit EU entwickelt keine Quaddeln, während eine Person mit cholinerger Urtikaria die charakteristischen kleinen Quaddeln entwickelt, insbesondere am Hals und auf der Brust. ⓘ
Die unmittelbaren Symptome dieses Typs werden mit Antihistaminika, Epinephrin und Atemwegshilfen behandelt. Die Einnahme von Antihistaminika vor dem Sport kann wirksam sein. Ketotifen stabilisiert bekanntermaßen die Mastzellen und verhindert die Freisetzung von Histamin; es hat sich bei der Behandlung dieser Nesselsucht als wirksam erwiesen. Es ist sehr wichtig, Sport zu treiben oder Nahrungsmittel zu meiden, die die genannten Symptome hervorrufen. Unter bestimmten Umständen kann eine Toleranz durch regelmäßige körperliche Betätigung herbeigeführt werden, die jedoch unter ärztlicher Aufsicht erfolgen muss. ⓘ
Pathophysiologie
Die Hautläsionen der Urtikaria werden durch eine Entzündungsreaktion in der Haut verursacht, die zu einer Undichtigkeit der Kapillaren in der Dermis und zu einem Ödem führt, das so lange anhält, bis die interstitielle Flüssigkeit von den umgebenden Zellen absorbiert wird. ⓘ
Die Nesselsucht wird durch die Freisetzung von Histamin und anderen Entzündungsmediatoren (Zytokinen) aus den Zellen der Haut verursacht. Dieser Prozess kann das Ergebnis einer allergischen oder nicht-allergischen Reaktion sein, wobei sich der auslösende Mechanismus der Histaminfreisetzung unterscheidet. ⓘ
Allergische Nesselsucht
Histamin und andere entzündungsfördernde Substanzen werden von Mastzellen in der Haut und im Gewebe als Reaktion auf die Bindung allergengebundener IgE-Antikörper an hochaffine Zelloberflächenrezeptoren freigesetzt. Auch Basophile und andere Entzündungszellen setzen Histamin und andere Mediatoren frei und spielen vermutlich eine wichtige Rolle, insbesondere bei chronischen Urtikaria-Erkrankungen. ⓘ
Autoimmunbedingte Nesselsucht
Mehr als die Hälfte aller Fälle von chronischer idiopathischer Nesselsucht sind auf einen autoimmunen Auslöser zurückzuführen. Etwa 50 % der Menschen mit chronischer Urtikaria entwickeln spontan Autoantikörper, die gegen den Rezeptor FcεRI auf den Mastzellen der Haut gerichtet sind. Eine chronische Stimulation dieses Rezeptors führt zu chronischer Nesselsucht. Menschen mit Nesselsucht leiden häufig auch an anderen Autoimmunerkrankungen wie Autoimmunthyreoiditis, Zöliakie, Typ-1-Diabetes, rheumatoider Arthritis, dem Sjögren-Syndrom oder systemischem Lupus erythematodes. ⓘ
Infektionen
Bienenstockartige Hautausschläge treten häufig im Zusammenhang mit Viruserkrankungen auf, z. B. bei einer Erkältung. Sie treten in der Regel drei bis fünf Tage nach Beginn der Erkältung auf und können sogar noch einige Tage nach Abklingen der Erkältung auftreten. ⓘ
Nicht-allergische Nesselsucht
Es ist bekannt, dass andere Mechanismen als Allergen-Antikörper-Wechselwirkungen die Freisetzung von Histamin aus den Mastzellen verursachen können. Viele Medikamente, z. B. Morphin, können eine direkte Histaminfreisetzung auslösen, an der kein Immunglobulinmolekül beteiligt ist. Außerdem hat man festgestellt, dass eine Reihe von Signalstoffen, die so genannten Neuropeptide, an der emotional ausgelösten Nesselsucht beteiligt sind. Dominant vererbte kutane und neurokutane Porphyrien (Porphyria cutanea tarda, hereditäre Koproporphyrie, variegate Porphyrie und erythropoetische Protoporphyrie) wurden mit solarer Urtikaria in Verbindung gebracht. Das Auftreten einer arzneimittelinduzierten solaren Urtikaria kann mit Porphyrien in Verbindung gebracht werden. Dies kann durch IgG-Bindung und nicht durch IgE verursacht werden. ⓘ
Diätetische Histaminvergiftung
Dies wird als skombroide Lebensmittelvergiftung bezeichnet. Die Aufnahme von freiem Histamin, das durch den bakteriellen Zerfall von Fischfleisch freigesetzt wird, kann zu einem schnell einsetzenden, allergischen Symptomenkomplex führen, zu dem auch Nesselsucht gehört. Die durch Scombroid hervorgerufene Nesselsucht umfasst jedoch keine Quaddeln. ⓘ
Stress und chronische idiopathische Nesselsucht
Chronische idiopathische Nesselsucht wird seit den 1940er Jahren anekdotisch mit Stress in Verbindung gebracht. Es gibt zahlreiche Belege für einen Zusammenhang zwischen dieser Erkrankung und einem schlechten emotionalen Wohlbefinden sowie einer verminderten gesundheitsbezogenen Lebensqualität. Ein Zusammenhang zwischen Stress und Nesselsucht wurde ebenfalls nachgewiesen. Eine neuere Studie hat einen Zusammenhang zwischen belastenden Lebensereignissen (z. B. Trauerfall, Scheidung usw.) und chronischer idiopathischer Urtikaria sowie einen Zusammenhang zwischen posttraumatischem Stress und chronischer idiopathischer Nesselsucht nachgewiesen. ⓘ
Diagnose

Die Diagnose wird in der Regel anhand des Erscheinungsbildes gestellt. Die Ursache der chronischen Nesselsucht kann nur selten bestimmt werden. Patch-Tests können zur Bestimmung der Allergie nützlich sein. In einigen Fällen werden über einen langen Zeitraum hinweg regelmäßige, umfangreiche Allergietests durchgeführt, in der Hoffnung, neue Erkenntnisse zu gewinnen. Es gibt keine Belege dafür, dass regelmäßige Allergietests bei Menschen mit chronischer Nesselsucht zur Identifizierung eines Problems oder zur Linderung der Beschwerden führen. Regelmäßige Allergietests für Menschen mit chronischer Nesselsucht werden nicht empfohlen. ⓘ
Akut versus chronisch
- Akute Urtikaria ist definiert als das Auftreten von flüchtigen Quaddeln, die innerhalb von sechs Wochen vollständig abklingen. Die akute Urtikaria tritt wenige Minuten, nachdem die Person einem Allergen ausgesetzt war, auf. Der Ausbruch kann mehrere Wochen andauern, in der Regel sind die Quaddeln jedoch innerhalb von sechs Wochen verschwunden. In der Regel ist die Nesselsucht eine Reaktion auf Nahrungsmittel, aber in etwa der Hälfte der Fälle ist der Auslöser unbekannt. Gewöhnliche Lebensmittel können die Ursache sein, aber auch Bienen- oder Wespenstiche oder der Hautkontakt mit bestimmten Duftstoffen. Eine akute Virusinfektion ist eine weitere häufige Ursache der akuten Urtikaria (Virusexanthem). Weniger häufige Ursachen für Nesselsucht sind Reibung, Druck, extreme Temperaturen, körperliche Anstrengung und Sonnenlicht.
- Chronische Urtikaria (gewöhnliche Urtikaria) ist definiert als das Vorhandensein von flüchtigen Quaddeln, die länger als sechs Wochen andauern. Einige der schwereren chronischen Fälle bestehen seit mehr als 20 Jahren. Einer Umfrage zufolge dauerte die chronische Urtikaria bei mehr als 50 % der Betroffenen ein Jahr oder länger und bei 20 % sogar 20 Jahre oder länger. ⓘ
Akute und chronische Nesselsucht sind optisch nicht voneinander zu unterscheiden. ⓘ
Verwandte Erkrankungen
Angioödem
Angioödeme ähneln der Nesselsucht, doch treten die Schwellungen bei Angioödemen in einer tieferen Schicht der Lederhaut als bei Nesselsucht sowie in der Unterhaut auf. Diese Schwellungen können im Bereich des Mundes, der Augen, des Rachens, des Bauches oder an anderen Stellen auftreten. Nesselsucht und Angioödem treten manchmal gemeinsam als Reaktion auf ein Allergen auf und sind in schweren Fällen bedenklich, da ein Angioödem im Rachenraum tödlich sein kann. ⓘ
Vibrierendes Angioödem
Diese sehr seltene Form des Angioödems entwickelt sich als Reaktion auf den Kontakt mit Vibrationen. Beim vibrierenden Angioödem treten die Symptome innerhalb von zwei bis fünf Minuten nach Kontakt mit einem vibrierenden Gegenstand auf und klingen nach etwa einer Stunde wieder ab. Menschen mit dieser Störung leiden nicht unter Dermographismus oder Druckurtikaria. Das vibrierende Angioödem wird diagnostiziert, indem man ein vibrierendes Gerät, z. B. ein Laborwirbelgerät, vier Minuten lang gegen den Unterarm hält. Später wird eine rasche Schwellung des gesamten Unterarms festgestellt, die sich bis in den Oberarm ausbreitet. Die wichtigste Behandlung ist das Vermeiden von Vibrationsreizen. Auch Antihistaminika haben sich als hilfreich erwiesen. ⓘ
Behandlung
Die Haupttherapie sowohl bei akuter als auch bei chronischer Nesselsucht besteht in der Aufklärung, der Vermeidung von Auslösern und dem Einsatz von Antihistaminika. ⓘ
Chronische Nesselsucht kann schwer zu behandeln sein und zu erheblichen Behinderungen führen. Anders als bei der akuten Form haben 50-80 % der Menschen mit chronischer Nesselsucht keine erkennbaren Auslöser. Bei 50 % der Menschen mit chronischer Nesselsucht kommt es jedoch innerhalb eines Jahres zu einer Remission. Insgesamt ist die Behandlung auf eine symptomatische Behandlung ausgerichtet. Menschen mit chronischer Nesselsucht benötigen möglicherweise zusätzlich zu Antihistaminika weitere Medikamente, um die Symptome zu kontrollieren. Menschen, die unter Nesselsucht mit Angioödem leiden, müssen notfallmäßig behandelt werden, da es sich um einen lebensbedrohlichen Zustand handelt. ⓘ
Es wurden Behandlungsrichtlinien für die Behandlung von chronischer Nesselsucht veröffentlicht. Gemäß den amerikanischen Praxisparametern von 2014 umfasst die Behandlung ein stufenweises Vorgehen. Stufe 1 besteht aus H1-Rezeptor-blockierenden Antihistaminika der zweiten Generation. Systemische Glukokortikoide können bei schweren Krankheitsepisoden ebenfalls eingesetzt werden, sollten aber aufgrund ihrer langen Liste von Nebenwirkungen nicht langfristig verwendet werden. Schritt 2 besteht darin, die Dosis des aktuellen Antihistaminikums zu erhöhen, andere Antihistaminika hinzuzufügen oder einen Leukotrienrezeptor-Antagonisten wie Montelukast zu verwenden. Schritt 3 besteht darin, die derzeitige Behandlung mit Hydroxyzin oder Doxepin zu ergänzen oder zu ersetzen. Spricht die Person nicht auf die Schritte 1-3 an, spricht man von refraktären Symptomen. Zu diesem Zeitpunkt können entzündungshemmende Medikamente (Dapson, Sulfasalazin), Immunsuppressiva (Cyclosporin, Sirolimus) oder andere Medikamente wie Omalizumab eingesetzt werden. Diese Optionen werden im Folgenden näher erläutert. ⓘ
Bei der akuten Urtikaria richtet sich die Therapie nach der Ausprägung der Beschwerden. Die Standardtherapie ist die Gabe von Antihistaminika, bei sehr schweren Verläufen kann eine Behandlung mit Kortison intravenös im Krankenhaus notwendig sein. ⓘ
Zur Therapie der chronischen Urtikaria wird den aktuell gültigen Leitlinien zufolge abhängig vom Therapieansprechen ein dreistufiges Vorgehen empfohlen: Zuerst ein modernes Antihistaminikum in Standarddosierung; falls darauf noch immer Beschwerden bestehen folgt in der zweiten Stufe die Aufdosierung des Antihistaminikums bis auf die vierfache Tagesdosis und, falls noch immer Beschwerden bestehen, in der dritten Stufe die zusätzliche Therapie mit Omalizumab, Ciclosporin A oder Montelukast. Die einzigen bei der chronischen Urtikaria zugelassenen Therapien sind Antihistaminika in Standarddosierung und, wenn dies nicht ausreicht, Omalizumab. ⓘ
Antihistaminika
Nicht-sedierende Antihistaminika, die die Histamin-H1-Rezeptoren blockieren, sind die erste Wahl der Therapie. Antihistaminika der ersten Generation, wie Diphenhydramin oder Hydroxyzin, blockieren sowohl die H1-Rezeptoren im Gehirn als auch in der Peripherie und führen zu einer Sedierung. Antihistaminika der zweiten Generation wie Loratadin, Cetirizin oder Desloratadin antagonisieren selektiv die peripheren H1-Rezeptoren, wirken weniger sedierend und anticholinergisch und sind im Allgemeinen den Antihistaminika der ersten Generation vorzuziehen. Fexofenadin, ein Antihistaminikum der neuen Generation, das Histamin-H1-Rezeptoren blockiert, kann weniger sedierend wirken als einige Antihistaminika der zweiten Generation. ⓘ
Menschen, die auf die maximale Dosis von H1-Antihistaminika nicht ansprechen, können von einer Erhöhung der Dosis, der Umstellung auf ein anderes, nicht sedierendes Antihistaminikum, der Zugabe eines Leukotrien-Antagonisten, der Verwendung eines älteren Antihistaminikums, der Verwendung systemischer Steroide und schließlich der Verwendung von Ciclosporin oder Omalizumab profitieren. ⓘ
H2-Rezeptor-Antagonisten werden manchmal zusätzlich zu H1-Antagonisten zur Behandlung der Urtikaria eingesetzt, doch gibt es nur begrenzte Belege für ihre Wirksamkeit. ⓘ
Systemische Steroide
Orale Glukokortikoide sind wirksam bei der Kontrolle der Symptome chronischer Nesselsucht, haben jedoch eine lange Liste unerwünschter Wirkungen wie Nebennierenunterdrückung, Gewichtszunahme, Osteoporose, Hyperglykämie usw. Daher sollte ihre Anwendung auf einige Wochen begrenzt werden. Darüber hinaus ergab eine Studie, dass systemische Glukokortikoide in Kombination mit Antihistaminika im Vergleich zu Antihistaminika allein die Zeit bis zur Symptomkontrolle nicht verkürzen. ⓘ
Leukotrien-Rezeptor-Antagonisten
Leukotriene werden von Mastzellen zusammen mit Histamin freigesetzt. Die Medikamente Montelukast und Zafirlukast blockieren die Leukotrienrezeptoren und können als Zusatztherapie oder als alleinige Behandlung bei CU eingesetzt werden. Es ist wichtig zu beachten, dass diese Medikamente für Menschen mit NSAID-induzierter CU vorteilhafter sein können. ⓘ
Andere
Weitere Optionen für refraktäre Symptome der chronischen Nesselsucht sind entzündungshemmende Medikamente, Omalizumab und Immunsuppressiva. Zu den möglichen entzündungshemmenden Mitteln gehören Dapson, Sulfasalazin und Hydroxychloroquin. Dapson ist ein antimikrobieller Wirkstoff aus der Gruppe der Sulfone und unterdrückt vermutlich die Aktivität von Prostaglandinen und Leukotrienen. Es ist hilfreich bei therapierefraktären Fällen und ist bei Menschen mit G6PD-Mangel kontraindiziert. Sulfasalazin, ein 5-ASA-Derivat, soll die Adenosinfreisetzung verändern und die IgE-vermittelte Mastzelldegranulation hemmen. Hydroxychloroquin ist ein Antimalariamittel, das die T-Lymphozyten unterdrückt. Es ist kostengünstig, braucht aber länger als Dapson oder Sulfasalazin, um zu wirken. ⓘ
Omalizumab wurde 2014 von der FDA für Menschen mit Nesselsucht im Alter von 12 Jahren und älter mit chronischer Nesselsucht zugelassen. Es handelt sich um einen monoklonalen Antikörper, der gegen IgE gerichtet ist. In einer multizentrischen, randomisierten Phase-III-Kontrollstudie wurde eine signifikante Verbesserung des Juckreizes und der Lebensqualität beobachtet. ⓘ
Zu den bei CU eingesetzten Immunsuppressiva gehören Cyclosporin, Tacrolimus, Sirolimus und Mycophenolat. Calcineurin-Inhibitoren wie Cyclosporin und Tacrolimus hemmen die Reaktionsfähigkeit der Zellen auf Mastzellprodukte und hemmen die Aktivität der T-Zellen. Sie werden von einigen Experten zur Behandlung schwerer Symptome bevorzugt. Für Sirolimus und Mycophenolat gibt es weniger Belege für ihren Einsatz bei der Behandlung chronischer Nesselsucht, aber Berichte haben gezeigt, dass sie wirksam sind. Immunsuppressiva sind aufgrund ihrer potenziell schwerwiegenden unerwünschten Wirkungen in der Regel die letzte Therapielinie für schwere Fälle. ⓘ
Forschung
Afamelanotid wird derzeit als Nesselsucht-Therapie untersucht. ⓘ
Für Opioid-Antagonisten wie Naltrexon gibt es vorläufige Belege, die ihre Anwendung unterstützen. ⓘ
Geschichte
Der Begriff Urtikaria wurde erstmals 1769 von dem schottischen Arzt William Cullen verwendet. Er leitet sich von dem lateinischen Wort urtica ab, was so viel wie Brennhaar oder Brennnessel bedeutet, da die klassische Form der Urtikaria nach dem Kontakt mit einer mehrjährigen blühenden Pflanze, Urtica dioica, auftritt. Die Geschichte der Urtikaria reicht bis 1000-2000 v. Chr. zurück, als sie in dem Buch The Yellow Emperor's Inner Classic aus dem Huangdi Neijing als windbedingter, verborgener Ausschlag erwähnt wird. Hippokrates beschrieb die Urtikaria im 4. Jahrhundert erstmals als "Knidose", nach dem griechischen Wort knido für Nessel. Die Entdeckung der Mastzellen durch Paul Ehrlich im Jahr 1879 brachte die Urtikaria und ähnliche Erkrankungen in den umfassenden Begriff der allergischen Erkrankungen ein. ⓘ
Ursachen
Die Gründe für die Freisetzung von Histamin sind verschieden; nur in einem Sechstel der Fälle ist eine Allergie die Ursache. Bekannt sind vielmehr eine große Anzahl an Auslösern und eine Reihe möglicher Ursachen:
- Autoreaktivität (körpereigene Stoffe werden nicht vertragen; siehe Autoimmunerkrankungen)
- Überempfindlichkeit gegen Arzneimittel oder Lebensmittelzusatzstoffe (Konservierungs-, Farb- und Aromastoffe)
- Chronische Infekte, die bis auf die Urtikaria beschwerdefrei verlaufen können (zum Beispiel im Verdauungstrakt)
- Histamin-Intoleranz, nach Aufnahme histaminreicher Nahrung auftretend
- Urtikaria auf Druck auf die Hautoberfläche, als Druckurtikaria
- Urtikaria durch lokale Wärme- oder Kälteeinwirkung, als Wärmeurtikaria oder Kälteurtikaria ⓘ
Eine chronische Urtikaria kann auch organische Ursachen wie zum Beispiel Störungen der Nebennierenrinde oder der Schilddrüse haben oder an versteckten Entzündungsherden im Körper (zum Beispiel im Mund- oder Hals-Nasen-Ohrenbereich) liegen. Ein Bakterium im Magen, Helicobacter pylori, kann Nesselsucht auslösen. Auch andere bakterielle Infekte als Auslöser der Nesselsucht sind bekannt. Stress kann die Urtikaria verstärken, wird jedoch auch als Auslöser diskutiert. ⓘ
Eine Form chronischer Schilddrüsenentzündung, die zu den Autoimmunerkrankungen gezählte Hashimoto-Thyreoiditis, geht überzufällig häufig mit einer Nesselsucht einher. Hierbei sind oft das Immunsystem stimulierende Botenstoffe wie Interleukin-6 erhöht festzustellen, während regulatorische T-Zellen vermindert sind. ⓘ
Abgrenzung
Mit der Urtikaria oder Nesselsucht wird häufig die Urtikaria-Vaskulitis verwechselt. Diese ist jedoch keine Erkrankung der Haut, sondern der Blutgefäße. Bei beiden Leiden treten Juckreiz, Quaddeln, Rötungen oder Schwellungen der Haut auf. Bei Nesselsucht verordnete H1-Antihistamine, Montelukast, Danazol, H2-Antihistamine, Pentoxifylline, Doxepin oder Tranexamic-Verbindungen wirken bei Urtikaria-Vaskulitis nicht – jedoch Kortison, Biologika sowie Immunsuppressiva. ⓘ
Abbildungen
- Urtikaria
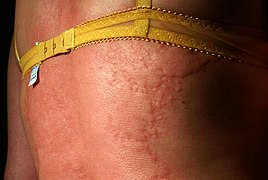
Mechanische Irritation auf dem Bauch ⓘ