Appendizitis
| Blinddarmentzündung ⓘ | |
|---|---|
| Andere Namen | Epityphlitis |
 | |
| Ein akut entzündeter und vergrößerter Blinddarm, der der Länge nach aufgeschnitten ist. | |
| Fachgebiet | Allgemeine Chirurgie |
| Symptome | Periumbilikale oder rechte Unterbauchschmerzen, Erbrechen, verminderter Appetit |
| Komplikationen | Entzündung des Abdomens, Sepsis |
| Diagnostische Methode | Anhand von Symptomen, medizinischer Bildgebung, Blutuntersuchungen |
| Differentialdiagnose | Mesenterialadenitis, Cholezystitis, Psoasabszess, abdominales Aortenaneurysma |
| Behandlung | Chirurgische Entfernung des Blinddarms, Antibiotika |
| Häufigkeit | 11,6 Millionen (2015) |
| Todesfälle | 50,100 (2015) |
Appendizitis ist eine Entzündung des Blinddarms. Zu den Symptomen gehören in der Regel Schmerzen im rechten Unterbauch, Übelkeit, Erbrechen und Appetitlosigkeit. Bei etwa 40 % der Menschen treten diese typischen Symptome jedoch nicht auf. Zu den schwerwiegenden Komplikationen eines Blinddarmdurchbruchs gehören eine ausgedehnte, schmerzhafte Entzündung der inneren Auskleidung der Bauchdecke und eine Sepsis. ⓘ
Die Blinddarmentzündung wird durch eine Verstopfung des hohlen Teils des Blinddarms verursacht. Meistens ist dies auf einen verkalkten "Stein" aus Fäkalien zurückzuführen. Auch entzündetes Lymphgewebe aufgrund einer Virusinfektion, Parasiten, Gallensteine oder Tumore können die Verstopfung verursachen. Diese Verstopfung führt zu einem erhöhten Druck im Blinddarm, einer verminderten Durchblutung des Blinddarmgewebes und einem Bakterienwachstum im Blinddarm, das eine Entzündung verursacht. Die Kombination aus Entzündung, verminderter Durchblutung des Wurmfortsatzes und Dehnung des Blinddarms führt zu Gewebeschäden und zum Absterben des Gewebes. Wenn dieser Prozess unbehandelt bleibt, kann der Blinddarm platzen und Bakterien in die Bauchhöhle freisetzen, was zu weiteren Komplikationen führt. ⓘ
Die Diagnose einer Blinddarmentzündung stützt sich weitgehend auf die Anzeichen und Symptome des Betroffenen. In Fällen, in denen die Diagnose unklar ist, können genaue Beobachtung, medizinische Bildgebung und Labortests hilfreich sein. Die beiden häufigsten bildgebenden Verfahren sind Ultraschall und Computertomografie (CT). Die CT-Untersuchung ist beim Nachweis einer akuten Blinddarmentzündung nachweislich genauer als die Ultraschalluntersuchung. Bei Kindern und schwangeren Frauen wird jedoch wegen der Risiken, die mit der Strahlenbelastung durch CT-Scans verbunden sind, die Ultraschalluntersuchung als erste bildgebende Untersuchung bevorzugt. ⓘ
Die Standardbehandlung der akuten Blinddarmentzündung ist die chirurgische Entfernung des Blinddarms. Dies kann durch einen offenen Schnitt im Bauch (Laparotomie) oder durch einige kleinere Schnitte mit Hilfe von Kameras (Laparoskopie) erfolgen. Ein chirurgischer Eingriff verringert das Risiko von Nebenwirkungen oder des Todes im Zusammenhang mit einem Blinddarmdurchbruch. Antibiotika können in bestimmten Fällen einer nicht rupturierten Appendizitis ebenso wirksam sein. Die Blinddarmentzündung ist eine der häufigsten und wichtigsten Ursachen für schnell auftretende Bauchschmerzen. Im Jahr 2015 traten etwa 11,6 Millionen Fälle von Blinddarmentzündung auf, die zu etwa 50 100 Todesfällen führten. In den Vereinigten Staaten ist die Blinddarmentzündung eine der häufigsten Ursachen für plötzlich auftretende Bauchschmerzen, die eine Operation erfordern. Jedes Jahr wird in den Vereinigten Staaten bei mehr als 300.000 Menschen mit Blinddarmentzündung der Blinddarm operativ entfernt. Reginald Fitz gilt als der erste, der diese Erkrankung 1886 beschrieb. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| K35 | Akute Appendizitis |
| K36 | Sonstige Appendizitis - chronische Appendizitis - rezidivierende Appendizitis |
| K37 | Nicht näher bezeichnete Appendizitis |
| ICD-10 online (WHO-Version 2019) | |

Die Appendizitis (lateinisch Appendicitis) oder Wurmfortsatzentzündung ist eine Entzündung des Wurmfortsatzes (Appendix vermiformis) am Ende des Blinddarms (des Caecums). Ist der Blinddarm entzündet, wird von einer Typhlitis gesprochen. Im Deutschen wird auch die Wurmfortsatzentzündung umgangssprachlich als Blinddarmentzündung bezeichnet. Die akute Appendizitis (Appendicitis acuta) stellt einen Notfall dar. ⓘ
Der Verlauf der Erkrankung kann von einer leichten Reizung über die schwere Entzündung und eine Abszessbildung bis hin zum Wanddurchbruch (Perforation) in die freie Bauchhöhle (Blinddarmdurchbruch) und damit zu einer lebensbedrohlichen Peritonitis (Bauchfellentzündung) führen. ⓘ
Anzeichen und Symptome

Die akute Appendizitis äußert sich durch akute Bauchschmerzen, Übelkeit, Erbrechen und Fieber. Mit zunehmender Schwellung und Entzündung des Wurmfortsatzes beginnt dieser, die angrenzende Bauchdecke zu reizen. Dies führt zu einer Lokalisierung der Schmerzen im rechten unteren Quadranten. Diese klassische Schmerzverlagerung ist bei Kindern unter drei Jahren nicht zu beobachten. Dieser Schmerz kann durch Zeichen ausgelöst werden, die sich scharf anfühlen können. Der Schmerz bei einer Blinddarmentzündung kann als dumpfer Schmerz um den Nabel herum beginnen. Nach einigen Stunden verlagern sich die Schmerzen in der Regel in den rechten unteren Quadranten, wo sie lokalisiert werden. Zu den Symptomen gehören auch lokalisierte Befunde in der rechten Darmbeinfurche. Die Bauchdecke reagiert sehr empfindlich auf leichten Druck (Palpation). Bei plötzlichem Nachlassen der tiefen Spannung im Unterbauch treten Schmerzen auf (Blumberg-Zeichen). Wenn der Wurmfortsatz retrozentral (hinter dem Blinddarm) liegt, kann selbst tiefer Druck im rechten unteren Quadranten keine Empfindlichkeit hervorrufen (stumme Appendix). Dies liegt daran, dass das mit Gas gefüllte Zökum den entzündeten Blinddarm vor Druck schützt. Liegt der Wurmfortsatz vollständig im Becken, ist in der Regel keine abdominelle Steifigkeit vorhanden. In solchen Fällen lässt sich bei der rektalen Untersuchung ein Druckgefühl in der Rektosakralbeule feststellen. Husten verursacht eine punktförmige Empfindlichkeit in diesem Bereich (McBurney-Punkt), die früher als Dunphy-Zeichen bezeichnet wurde. ⓘ
Ursachen

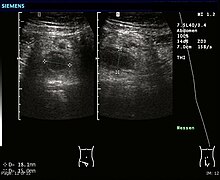
Die akute Blinddarmentzündung scheint das Ergebnis einer primären Obstruktion des Blinddarms zu sein. Sobald diese Obstruktion auftritt, füllt sich der Blinddarm mit Schleim und schwillt an. Diese anhaltende Schleimproduktion führt zu einem erhöhten Druck im Lumen und in den Wänden des Blinddarms. Der erhöhte Druck führt zu einer Thrombose und einem Verschluss der kleinen Gefäße sowie zu einer Stauung des Lymphflusses. Zu diesem Zeitpunkt kommt es selten zu einer spontanen Heilung. Wenn der Verschluss der Blutgefäße fortschreitet, wird der Blinddarm ischämisch und dann nekrotisch. Da Bakterien durch die absterbenden Wände auszutreten beginnen, bildet sich Eiter im und um den Blinddarm (Eiterung). Das Ergebnis ist ein Blinddarmdurchbruch (ein "geplatzter Blinddarm"), der eine Peritonitis verursacht, die zu einer Sepsis und in seltenen Fällen zum Tod führen kann. Diese Ereignisse sind für die sich langsam entwickelnden Bauchschmerzen und andere häufig auftretende Symptome verantwortlich. ⓘ
Zu den Erregern gehören Bezoare, Fremdkörper, Traumata, Darmwürmer, Lymphadenitis und, am häufigsten, verkalkte Fäkalablagerungen, die als Appendicolithen oder Fäkalsteine bezeichnet werden. Das Auftreten von Obstruktionsfäkalien hat Aufmerksamkeit erregt, da sie bei Menschen mit Appendizitis in Industrieländern häufiger vorkommen als in Entwicklungsländern. Darüber hinaus ist ein Blinddarmstein häufig mit einer komplizierten Appendizitis verbunden. Möglicherweise spielen Stuhlstau und -stillstand eine Rolle, wie die Tatsache zeigt, dass Menschen mit akuter Appendizitis im Vergleich zu gesunden Kontrollpersonen weniger Stuhlgang pro Woche haben. ⓘ
Es wurde angenommen, dass das Auftreten eines Fäkalsteins im Blinddarm auf ein rechtsseitiges Fäkalstau-Reservoir im Dickdarm und eine verlängerte Transitzeit zurückzuführen ist. Eine verlängerte Transitzeit wurde jedoch in nachfolgenden Studien nicht beobachtet. Divertikelkrankheiten und adenomatöse Polypen waren in der Vergangenheit nicht bekannt, und Dickdarmkrebs war in Gemeinschaften, in denen Blinddarmentzündungen selten oder gar nicht vorkamen, wie beispielsweise in verschiedenen afrikanischen Gemeinschaften, äußerst selten. Studien haben gezeigt, dass der Übergang zu einer westlichen, ballaststoffarmen Ernährung die Häufigkeit von Blinddarmentzündungen und den anderen oben genannten Darmerkrankungen in diesen Gemeinschaften erhöht hat. Und es hat sich gezeigt, dass eine akute Blinddarmentzündung eine Vorstufe von Krebs im Dick- und Enddarm ist. Mehrere Studien belegen, dass eine niedrige Ballaststoffzufuhr an der Entstehung der Blinddarmentzündung beteiligt ist. Diese geringe Aufnahme von Ballaststoffen steht im Einklang mit dem Auftreten eines rechtsseitigen Fäkalienreservoirs und der Tatsache, dass Ballaststoffe die Transitzeit verkürzen. ⓘ
Diagnose

Die Diagnose basiert auf der Anamnese (Symptome) und der körperlichen Untersuchung, die durch eine Erhöhung der neutrophilen weißen Blutkörperchen und gegebenenfalls durch bildgebende Untersuchungen unterstützt werden kann. Die Anamnese lässt sich in zwei Kategorien einteilen: typisch und atypisch. ⓘ
Bei der typischen Appendizitis treten mehrere Stunden lang generalisierte Bauchschmerzen auf, die in der Nabelgegend beginnen und mit Anorexie, Übelkeit oder Erbrechen einhergehen. Der Schmerz "lokalisiert" sich dann im rechten unteren Quadranten, wo die Schmerzempfindlichkeit an Intensität zunimmt. Bei Menschen mit Situs inversus totalis kann sich der Schmerz auch in den linken unteren Quadranten verlagern. Die Kombination aus Schmerzen, Anorexie, Leukozytose und Fieber ist klassisch. ⓘ
Bei atypischen Verläufen fehlt dieser typische Verlauf und es können Schmerzen im rechten unteren Quadranten als erstes Symptom auftreten. Eine Reizung des Peritoneums (Innenauskleidung der Bauchdecke) kann zu verstärkten Schmerzen bei Bewegung oder Erschütterungen, z. B. beim Überfahren von Bodenwellen, führen. Bei atypischen Verläufen ist häufig eine Bildgebung mittels Ultraschall oder CT erforderlich. ⓘ
Klinisch
- Aure-Rozanova-Zeichen: Verstärkte Schmerzen bei der Palpation mit dem Finger im rechten Petit-Dreieck (kann ein positives Shchetkin-Bloomberg-Zeichen sein).
- Bartomier-Michelson-Zeichen: Verstärkte Schmerzen bei der Palpation der rechten Beckenregion, wenn die untersuchte Person auf der linken Seite liegt, im Vergleich zur Rückenlage.
- Dunphy-Zeichen: Verstärkte Schmerzen im rechten unteren Quadranten bei Husten.
- Hamburger-Zeichen: Der Patient weigert sich zu essen (Anorexie ist zu 80 % ein Hinweis auf eine Blinddarmentzündung).
- Kocher-Zeichen (Koscher-Zeichen): Aus der Anamnese geht hervor, dass die Schmerzen in der Nabelgegend beginnen und sich dann in die rechte Beckengegend verlagern.
- Massouh-Zeichen: Bei diesem in Südwestengland entwickelten und dort beliebten Verfahren streicht der Untersucher mit Zeige- und Mittelfinger über den Bauch vom Processus xiphoideus nach links und zur rechten Darmbeinfuge. Ein positives Massouh-Zeichen ist eine Grimasse der untersuchten Person bei einem rechtsseitigen (und nicht linksseitigen) Streichen.
- Obturator-Zeichen: Die zu untersuchende Person liegt auf dem Rücken und hat die Hüfte und das Knie jeweils um 90 Grad gebeugt. Der Untersucher hält den Knöchel der Person mit einer Hand und das Knie mit der anderen Hand fest. Der Untersucher dreht die Hüfte, indem er den Knöchel der Person vom Körper wegbewegt, während das Knie nur nach innen bewegt werden darf. Ein positiver Test bedeutet Schmerzen bei Innenrotation der Hüfte.
- Das Psoas-Zeichen, auch "Obraztsova-Zeichen" genannt, ist ein Schmerz im rechten unteren Quadranten, der entweder bei der passiven Streckung der rechten Hüfte oder bei der aktiven Beugung der rechten Hüfte in Rückenlage auftritt. Der Schmerz wird durch eine Entzündung des Bauchfells, das über den Iliopsoas-Muskeln liegt, und durch eine Entzündung der Psoas-Muskeln selbst hervorgerufen. Die Streckung des Beins verursacht Schmerzen, weil sie diese Muskeln dehnt, während die Beugung der Hüfte den Iliopsoas aktiviert und Schmerzen verursacht.
- Rovsing-Zeichen: Schmerzen im rechten unteren Bauchquadranten bei kontinuierlicher tiefer Palpation von der linken Darmbeinfurche aufwärts (gegen den Uhrzeigersinn entlang des Dickdarms). Man geht davon aus, dass ein erhöhter Druck um den Blinddarm herum entsteht, der Darminhalt und Luft in Richtung Ileozökalklappe drückt und dadurch rechtsseitige Bauchschmerzen verursacht.
- Sitkovskiy (Rosenstein)-Zeichen: Verstärkte Schmerzen in der rechten Beckengegend, wenn die untersuchte Person auf der linken Seite liegt.
- Perman-Zeichen: Bei einer akuten Blinddarmentzündung kann das Abtasten der linken Darmbeinfurche zu Schmerzen in der rechten Darmbeinfurche führen. ⓘ
Blut- und Urinuntersuchung
Zwar gibt es keinen spezifischen Labortest für eine Blinddarmentzündung, doch wird ein komplettes Blutbild (CBC) erstellt, um auf Anzeichen einer Infektion zu prüfen. Obwohl 70-90 Prozent der Menschen mit Blinddarmentzündung eine erhöhte Anzahl weißer Blutkörperchen (WBC) aufweisen, gibt es viele andere abdominale und pelvine Erkrankungen, die eine erhöhte WBC-Zahl verursachen können. Aufgrund ihrer geringen Sensitivität und Spezifität gelten die weißen Blutkörperchen allein nicht als guter Indikator für eine Blinddarmentzündung. ⓘ
Eine Urinanalyse zeigt in der Regel keine Infektion an, ist aber wichtig für die Bestimmung des Schwangerschaftsstatus, insbesondere für die Möglichkeit einer Eileiterschwangerschaft bei Frauen im gebärfähigen Alter. Die Urinanalyse ist auch wichtig, um eine Harnwegsinfektion als Ursache für die Bauchschmerzen auszuschließen. Das Vorhandensein von mehr als 20 Leukozyten pro High-Power-Feld im Urin deutet eher auf eine Harnwegserkrankung hin. ⓘ
Bildgebung
Bei Kindern ist die klinische Untersuchung wichtig, um festzustellen, welche Kinder mit Bauchschmerzen sofort chirurgisch behandelt werden sollten und welche eine bildgebende Diagnostik erhalten sollten. Aufgrund der gesundheitlichen Risiken, die mit der Strahlenbelastung von Kindern verbunden sind, ist die Ultraschalluntersuchung die erste Wahl, während die CT-Untersuchung eine legitime Folgeuntersuchung ist, wenn die Ultraschalluntersuchung nicht schlüssig ist. Die CT-Untersuchung ist für die Diagnose einer Appendizitis bei Erwachsenen und Jugendlichen genauer als die Ultraschalluntersuchung. Die CT-Untersuchung hat eine Sensitivität von 94 % und eine Spezifität von 95 %. Die Ultraschalluntersuchung hatte eine Gesamtempfindlichkeit von 86 % und eine Spezifität von 81 %. ⓘ
Ultraschall
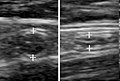
Eine abdominale Ultraschalluntersuchung, vorzugsweise mit Doppler-Sonographie, ist nützlich, um eine Appendizitis zu erkennen, insbesondere bei Kindern. Der Ultraschall kann die freie Flüssigkeitsansammlung in der rechten Fossa iliaca zeigen, zusammen mit einem sichtbaren Blinddarm mit erhöhtem Blutfluss bei Verwendung des Farbdopplers und der Nichtkomprimierbarkeit des Blinddarms, da es sich im Wesentlichen um einen ummauerten Abszess handelt. Weitere sekundäre sonographische Zeichen einer akuten Appendizitis sind das Vorhandensein von echogenem Mesenterialfett, das den Wurmfortsatz umgibt, und die akustische Abschattung eines Appendicolithen. In einigen Fällen (ca. 5 %) zeigt die Ultraschalluntersuchung der Fossa iliaca keine Auffälligkeiten, obwohl eine Appendizitis vorliegt. Dieser falsch-negative Befund gilt vor allem für eine Appendizitis im Frühstadium, bevor der Wurmfortsatz deutlich aufgebläht ist. Falsch-negative Befunde treten auch häufiger bei Erwachsenen auf, wo größere Mengen an Fett und Darmgasen die Darstellung des Wurmfortsatzes technisch erschweren. Trotz dieser Einschränkungen kann die Ultraschalluntersuchung in erfahrenen Händen oft zwischen einer Appendizitis und anderen Erkrankungen mit ähnlichen Symptomen unterscheiden. Zu diesen Erkrankungen gehören Entzündungen von Lymphknoten in der Nähe des Blinddarms oder Schmerzen, die von anderen Beckenorganen wie den Eierstöcken oder Eileitern ausgehen. Ultraschalluntersuchungen können entweder von der radiologischen Abteilung oder vom Notarzt durchgeführt werden. ⓘ
Ultraschallbild einer Blinddarmentzündung und eines Blinddarmsteins
Ein normaler Blinddarm ohne und mit Kompression. Fehlende Komprimierbarkeit weist auf eine Appendizitis hin. ⓘ
Computertomographie


Dort, wo sie leicht verfügbar ist, wird die Computertomografie (CT) häufig eingesetzt, insbesondere bei Personen, deren Diagnose aufgrund der Anamnese und der körperlichen Untersuchung nicht eindeutig ist. Obwohl einige Bedenken hinsichtlich der Interpretation bestehen, ergab ein Cochrane-Review von 2019, dass die Sensitivität und Spezifität der CT für die Diagnose einer akuten Appendizitis bei Erwachsenen hoch ist. Bedenken hinsichtlich der Strahlenbelastung schränken den Einsatz der CT bei Schwangeren und Kindern ein, insbesondere angesichts der zunehmenden Verbreitung der MRT. ⓘ
Die genaue Diagnose einer Appendizitis ist mehrstufig, wobei die Größe des Wurmfortsatzes den stärksten positiven Vorhersagewert hat, während indirekte Merkmale die Sensitivität und Spezifität entweder erhöhen oder verringern können. Eine Größe von mehr als 6 mm ist sowohl zu 95 % sensitiv als auch spezifisch für eine Appendizitis. ⓘ
Da der Blinddarm jedoch mit fäkalem Material gefüllt sein kann, was zu einer intraluminalen Dehnung führt, hat sich dieses Kriterium in neueren Meta-Analysen als nur begrenzt nützlich erwiesen. Dies steht im Gegensatz zur Ultraschalluntersuchung, bei der die Appendixwand leichter von intraluminalen Fäkalien unterschieden werden kann. In solchen Fällen können zusätzliche Merkmale wie eine verstärkte Wandanhebung im Vergleich zum angrenzenden Darm und eine Entzündung des umgebenden Fetts oder Fettstränge die Diagnose unterstützen. Ihr Fehlen schließt die Diagnose jedoch nicht aus. In schweren Fällen mit Perforation kann ein angrenzendes Phlegma oder ein Abszess zu sehen sein. Es kann auch zu einer dichten Flüssigkeitsschichtung im Becken kommen, die entweder auf Eiter oder Darmausfluss zurückzuführen ist. Bei dünnen oder jüngeren Patienten kann das relative Fehlen von Fett dazu führen, dass der Blinddarm und die ihn umgebenden Fettstränge schwer zu erkennen sind. ⓘ
Magnetresonanztomographie
Die Magnetresonanztomographie (MRT) wird immer häufiger zur Diagnose von Blinddarmentzündungen bei Kindern und schwangeren Patientinnen eingesetzt, da die Strahlendosis, die bei gesunden Erwachsenen fast vernachlässigbar ist, für Kinder oder das sich entwickelnde Baby schädlich sein kann. In der Schwangerschaft ist sie vor allem im zweiten und dritten Trimester nützlich, da die sich vergrößernde Gebärmutter den Blinddarm verdrängt, so dass er im Ultraschall schwer zu finden ist. Der periappendiziale Strang, der sich in der CT durch einen Fettstrang in der MRT widerspiegelt, erscheint als erhöhtes Flüssigkeitssignal in T2-gewichteten Sequenzen. Schwangere im ersten Trimester sind in der Regel keine Kandidaten für die MRT, da sich der Fötus noch in der Organogenese befindet und es bisher keine Langzeitstudien über mögliche Risiken oder Nebenwirkungen gibt. ⓘ
Röntgenbild

Im Allgemeinen ist eine Röntgenaufnahme des Abdomens (PAR) für die Diagnose einer Blinddarmentzündung nicht hilfreich und sollte bei Personen, die auf eine Blinddarmentzündung untersucht werden, nicht routinemäßig angefertigt werden. Röntgenaufnahmen des Abdomens können nützlich sein, um Harnleitersteine, einen Dünndarmverschluss oder ein perforiertes Geschwür zu erkennen, aber diese Erkrankungen werden selten mit einer Appendizitis verwechselt. Bei weniger als 5 % der Patienten, die auf eine Blinddarmentzündung untersucht werden, kann ein undurchsichtiges Fäkalienkorn im rechten unteren Quadranten festgestellt werden. Ein Bariumeinlauf hat sich als schlechtes Diagnoseinstrument für Appendizitis erwiesen. Wenn sich der Blinddarm während eines Bariumeinlaufs nicht füllt, wird dies zwar mit einer Blinddarmentzündung in Verbindung gebracht, aber bis zu 20 % der normalen Blinddärme füllen sich nicht. ⓘ
Scoring-Systeme
Es wurden mehrere Scoring-Systeme entwickelt, um zu versuchen, Personen zu identifizieren, bei denen eine Blinddarmentzündung wahrscheinlich ist. Die Leistung von Scores wie dem Alvarado-Score und dem Pediatric Appendicitis Score ist jedoch unterschiedlich. ⓘ
Der Alvarado-Score ist das bekannteste Scoring-System. Eine Punktzahl unter 5 spricht gegen die Diagnose einer Appendizitis, während eine Punktzahl von 7 oder mehr für eine akute Appendizitis spricht. Bei einer Person mit einem mehrdeutigen Score von 5 oder 6 kann eine CT- oder Ultraschalluntersuchung durchgeführt werden, um die Wahrscheinlichkeit einer negativen Appendektomie zu verringern. ⓘ
| Wandernde Schmerzen in der rechten Iliakalgrube | 1 Punkt |
| Anorexie | 1 Punkt |
| Übelkeit und Erbrechen | 1 Punkt |
| Schmerzempfindlichkeit der rechten Darmbeinfurche | 2 Punkte |
| Druckschmerzhaftigkeit des Unterleibs | 1 Punkt |
| Fieber | 1 Punkt |
| Hohe Anzahl weißer Blutkörperchen (Leukozytose) | 2 Punkte |
| Verschiebung nach links (segmentierte Neutrophile) | 1 Punkt |
| Gesamtpunktzahl | 10 Punkte |
|---|
Pathologie
Selbst bei klinisch gesicherter Appendizitis ist eine routinemäßige histopathologische Untersuchung der Appendektomieproben von Nutzen, um unvermutete Pathologien zu erkennen, die eine weitere postoperative Behandlung erfordern. Insbesondere wird bei etwa 1 % der Appendektomieproben zufällig ein Blinddarmkrebs entdeckt. ⓘ
Die pathologische Diagnose einer Appendizitis kann durch den Nachweis eines neutrophilen Infiltrats in der Muscularis propria gestellt werden. ⓘ
Die Periappendizitis, eine Entzündung des Gewebes um den Wurmfortsatz, tritt häufig in Verbindung mit anderen abdominalen Erkrankungen auf. ⓘ
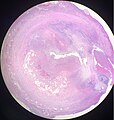
Akute eitrige Appendizitis mit Perforation (rechts). H&E-Färbung. ⓘ
| Muster | Grobe Pathologie | Lichtmikroskopie | Bild | Klinische Bedeutung |
|---|---|---|---|---|
| Akute intraluminale Entzündung | Keine sichtbar |
|

|
Wahrscheinlich keine |
| Acuta-Schleimhautentzündung | Keine sichtbar |
|
Kann sekundär zu einer Enteritis sein. | |
| Eitrige akute Appendizitis | Kann inapparent sein.
|
|

|
Kann als primäre Ursache der Symptome vermutet werden |
| Gangränöse/nekrotisierende Appendizitis |
|
|

|
Perforiert, wenn unbehandelt |
| Periappendizitis | Kann inapparent sein.
|
|

|
Wenn isoliert, wahrscheinlich sekundär zu einer anderen Erkrankung |
| Eosinophile Appendizitis | Keine sichtbar |
|
Möglicherweise parasitäre oder eosinophile Enteritis. |
Differentialdiagnose
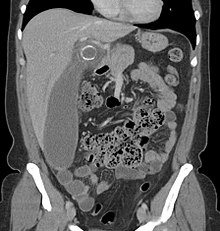
Kinder: Gastroenteritis, Mesenterialadenitis, Meckel-Divertikulitis, Intussuszeption, Purpura Henoch-Schönlein, Lobärpneumonie, Harnwegsinfektion (Bauchschmerzen ohne andere Symptome können bei Kindern mit Harnwegsinfektion auftreten), neu auftretender Morbus Crohn oder Colitis ulcerosa, Pankreatitis und Bauchtrauma bei Kindesmisshandlung; distales Darmverschluss-Syndrom bei Kindern mit zystischer Fibrose; Typhlitis bei Kindern mit Leukämie. ⓘ
Frauen: Ein Schwangerschaftstest ist für alle Frauen im gebärfähigen Alter wichtig, da eine Eileiterschwangerschaft ähnliche Anzeichen und Symptome wie eine Blinddarmentzündung haben kann. Andere geburtshilfliche/gynäkologische Ursachen für ähnliche Unterleibsschmerzen bei Frauen sind u. a. Beckenentzündungen, Ovarialtorsion, Menarche, Dysmenorrhoe, Endometriose und Mittelschmerz (die Abgabe einer Eizelle in den Eierstöcken etwa zwei Wochen vor der Menstruation). ⓘ
Männer: Hodentorsion ⓘ
Erwachsene: neu aufgetretener Morbus Crohn, Colitis ulcerosa, regionale Enteritis, Cholezystitis, Nierenkolik, perforiertes Magengeschwür, Pankreatitis, Hämatom der Rektusscheide und epiploische Appendagitis. ⓘ
Ältere Menschen: Divertikulitis, Darmverschluss, Kolonkarzinom, mesenteriale Ischämie, undichtes Aortenaneurysma. ⓘ
Der Begriff "Pseudoappendizitis" wird verwendet, um eine Erkrankung zu beschreiben, die eine Appendizitis imitiert. Sie kann mit Yersinia enterocolitica in Verbindung gebracht werden. ⓘ
Behandlung
Die akute Blinddarmentzündung wird in der Regel durch eine Operation behandelt. Antibiotika sind zwar sicher und wirksam bei der Behandlung einer unkomplizierten Blinddarmentzündung, aber bei 26 % der Patienten tritt die Krankheit innerhalb eines Jahres erneut auf und erfordert schließlich eine Blinddarmoperation. Antibiotika sind weniger wirksam, wenn ein Appendicolith vorhanden ist. Der Cochrane-Review aus dem Jahr 2011, in dem eine Appendektomie mit einer Antibiotikabehandlung verglichen wurde, wurde jedoch nicht aktualisiert und zurückgezogen. Das Kosten-Nutzen-Verhältnis von Operation und Antibiotika ist unklar. ⓘ
Der Einsatz von Antibiotika zur Vorbeugung potenzieller postoperativer Komplikationen bei einer notfallmäßigen Appendektomie wird empfohlen, und die Antibiotika sind wirksam, wenn sie vor, während oder nach der Operation verabreicht werden. ⓘ
Eine Studie von 2014 am Universitätsklinikum Turku hat gezeigt, dass die Behandlung mit Antibiotika in einigen Fällen eine operative Blinddarmentfernung überflüssig machen kann. Es ist jedoch unklar, ob dieses Vorgehen letztlich einen Vorteil für die Patienten bringt. ⓘ
Laut einer US-Studie sind ambulante Appendektomien sicher. ⓘ
Schmerzen
Schmerzmittel (z. B. Morphin) scheinen die Genauigkeit der klinischen Diagnose einer Blinddarmentzündung nicht zu beeinträchtigen und sollten daher in einem frühen Stadium der Behandlung verabreicht werden. In der Vergangenheit hatten einige Allgemeinchirurgen Bedenken, dass Analgetika die klinische Untersuchung bei Kindern beeinträchtigen könnten, und empfahlen, sie erst dann zu verabreichen, wenn der Chirurg den Patienten untersuchen kann. ⓘ
Chirurgie
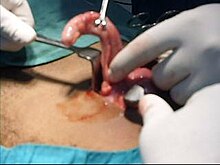
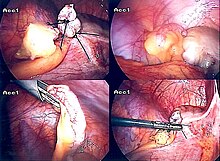
Der chirurgische Eingriff zur Entfernung des Blinddarms wird als Appendektomie bezeichnet. Die Appendektomie kann durch eine offene oder laparoskopische Operation durchgeführt werden. Die laparoskopische Appendektomie hat gegenüber der offenen Appendektomie als Eingriff bei akuter Appendizitis mehrere Vorteile. ⓘ
Offene Appendektomie
Mehr als ein Jahrhundert lang war die Laparotomie (offene Appendektomie) die Standardbehandlung bei akuter Blinddarmentzündung. Bei diesem Verfahren wird der infizierte Blinddarm durch einen einzigen großen Einschnitt im rechten unteren Bereich des Bauches entfernt. Der Schnitt bei einer Laparotomie ist in der Regel 2 bis 3 Zoll (51 bis 76 mm) lang. ⓘ
Bei einer offenen Appendektomie wird der Patient mit Verdacht auf Blinddarmentzündung unter Vollnarkose gesetzt, damit die Muskeln völlig entspannt bleiben und der Patient bewusstlos bleibt. Der Einschnitt ist zwei bis drei Zentimeter (76 mm) lang und wird im rechten Unterbauch, einige Zentimeter oberhalb des Hüftknochens, vorgenommen. Sobald der Schnitt die Bauchhöhle öffnet und der Blinddarm identifiziert ist, entfernt der Chirurg das infizierte Gewebe und schneidet den Blinddarm aus dem umliegenden Gewebe heraus. Nach sorgfältiger und genauer Inspektion des infizierten Bereichs und um sicherzustellen, dass es keine Anzeichen dafür gibt, dass das umliegende Gewebe beschädigt oder infiziert ist. Bei einer komplizierten Blinddarmentzündung, die mit einer offenen Blinddarm-Notoperation behandelt wird, kann eine abdominale Drainage (ein vorübergehender Schlauch vom Bauchraum nach außen, um die Bildung eines Abszesses zu vermeiden) eingelegt werden, was jedoch den Krankenhausaufenthalt verlängern kann. Der Chirurg beginnt mit dem Schließen des Schnittes. Dies bedeutet, dass die Muskeln genäht und die Haut mit chirurgischen Klammern oder Stichen verschlossen wird. Um Infektionen vorzubeugen, wird der Einschnitt mit einem sterilen Verband oder chirurgischem Kleber abgedeckt. ⓘ
Laparoskopische Appendektomie
Die laparoskopische Appendektomie wurde 1983 eingeführt und hat sich zu einem immer häufigeren Eingriff bei akuter Appendizitis entwickelt. Bei diesem chirurgischen Verfahren werden drei bis vier Einschnitte im Bauchraum vorgenommen, die jeweils 6,4 bis 12,7 mm (0,25 bis 0,5 Zoll) lang sind. Bei dieser Art der Appendektomie wird ein spezielles chirurgisches Instrument, ein so genanntes Laparoskop, in einen der Einschnitte eingeführt. Das Laparoskop ist mit einem Monitor außerhalb des Körpers verbunden und soll dem Chirurgen helfen, den infizierten Bereich im Bauchraum zu inspizieren. Die beiden anderen Schnitte dienen der gezielten Entfernung des Blinddarms mit Hilfe chirurgischer Instrumente. Für die laparoskopische Operation ist eine Vollnarkose erforderlich, die bis zu zwei Stunden dauern kann. Die laparoskopische Appendektomie hat gegenüber der offenen Appendektomie mehrere Vorteile, darunter eine kürzere postoperative Erholungszeit, weniger postoperative Schmerzen und eine geringere Rate an oberflächlichen Infektionen der Operationsstelle. Allerdings ist das Auftreten eines intraabdominalen Abszesses bei der laparoskopischen Appendektomie fast dreimal so häufig wie bei der offenen Appendektomie. ⓘ
Vor dem chirurgischen Eingriff
Die Behandlung beginnt damit, dass die zu operierende Person für einen bestimmten Zeitraum, in der Regel über Nacht, weder essen noch trinken darf. Über einen intravenösen Tropf wird der zu operierende Patient mit Flüssigkeit versorgt. Intravenös verabreichte Antibiotika wie Cefuroxim und Metronidazol können frühzeitig verabreicht werden, um die Bakterien abzutöten und so die Ausbreitung der Infektion im Bauchraum und postoperative Komplikationen im Bauchraum oder in der Wunde zu verringern. Zweideutige Fälle können durch eine Antibiotikabehandlung schwieriger zu beurteilen sein und profitieren von Serienuntersuchungen. Wenn der Magen leer ist (keine Nahrung in den letzten sechs Stunden), wird in der Regel eine Vollnarkose durchgeführt. Andernfalls kann eine Spinalanästhesie durchgeführt werden. ⓘ
Wenn die Entscheidung für eine Blinddarmoperation gefallen ist, dauert das Vorbereitungsverfahren etwa ein bis zwei Stunden. In der Zwischenzeit erklärt der Chirurg das Operationsverfahren und weist auf die Risiken hin, die bei einer Blinddarmoperation zu beachten sind. (Bei allen Operationen gibt es Risiken, die vor der Durchführung der Eingriffe abgewogen werden müssen.) Die Risiken sind je nach Zustand des Blinddarms unterschiedlich. Wenn der Blinddarm nicht durchgebrochen ist, beträgt die Komplikationsrate nur etwa 3 %, wenn er jedoch durchgebrochen ist, steigt die Komplikationsrate auf fast 59 %. Die häufigsten Komplikationen, die auftreten können, sind Lungenentzündung, Bruch des Einschnittes, Thrombophlebitis, Blutungen und Verwachsungen. Es ist erwiesen, dass eine Verzögerung des chirurgischen Eingriffs nach der Einlieferung zu keinem messbaren Unterschied bei den Ergebnissen für die von Blinddarmentzündung betroffene Person führt. ⓘ
Der Chirurg wird Ihnen erklären, wie lange der Genesungsprozess dauern wird. Die Bauchhaare werden in der Regel entfernt, um Komplikationen zu vermeiden, die im Bereich des Einschnitts auftreten können. ⓘ
In den meisten Fällen kommt es bei Patienten, die sich einer Operation unterziehen, zu Übelkeit oder Erbrechen, die vor der Operation medikamentös behandelt werden müssen. Vor Blinddarmoperationen können Antibiotika und Schmerzmittel verabreicht werden. ⓘ
Nach der Operation

Der Krankenhausaufenthalt dauert in der Regel einige Stunden bis einige Tage, kann aber auch einige Wochen betragen, wenn Komplikationen auftreten. Der Genesungsprozess kann je nach Schwere der Erkrankung unterschiedlich verlaufen: ob der Blinddarm vor der Operation durchgebrochen ist oder nicht. Wenn der Blinddarm nicht geplatzt ist, geht die Genesung im Allgemeinen viel schneller. Es ist wichtig, dass Menschen, die sich einer Operation unterziehen, den Rat ihres Arztes befolgen und ihre körperliche Aktivität einschränken, damit das Gewebe schneller heilen kann. Die Genesung nach einer Blinddarmoperation erfordert in der Regel keine Umstellung der Ernährung oder des Lebensstils. ⓘ
Die Dauer des Krankenhausaufenthalts bei Blinddarmentzündung hängt von der Schwere der Erkrankung ab. Eine Studie aus den Vereinigten Staaten ergab, dass im Jahr 2010 der durchschnittliche Krankenhausaufenthalt bei Blinddarmentzündung 1,8 Tage betrug. Bei einem Blinddarmdurchbruch lag die durchschnittliche Aufenthaltsdauer bei 5,2 Tagen. ⓘ
Nach der Operation wird der Patient auf eine Postanästhesie-Station verlegt, damit seine Vitalzeichen genau überwacht werden können, um narkose- oder operationsbedingte Komplikationen zu erkennen. Bei Bedarf können Schmerzmittel verabreicht werden. Nachdem die Patienten vollständig wach sind, werden sie in ein Krankenhauszimmer verlegt, um sich zu erholen. Den meisten Patienten wird am Tag nach der Operation klare Flüssigkeit angeboten, und sobald der Darm wieder richtig funktioniert, wird auf eine normale Ernährung umgestellt. Den Patienten wird empfohlen, sich auf die Bettkante zu setzen und mehrmals am Tag kurze Strecken zu gehen. Bewegung ist obligatorisch, und bei Bedarf können Schmerzmittel verabreicht werden. Die vollständige Genesung nach einer Blinddarmoperation dauert etwa vier bis sechs Wochen, kann sich aber auf bis zu acht Wochen verlängern, wenn der Blinddarm durchgebrochen ist. ⓘ
Prognose
Die meisten Menschen mit Blinddarmentzündung erholen sich nach der chirurgischen Behandlung schnell, aber es kann zu Komplikationen kommen, wenn die Behandlung verzögert wird oder eine Bauchfellentzündung auftritt. Die Genesungszeit hängt von Alter, Zustand, Komplikationen und anderen Umständen ab, einschließlich der Menge des Alkoholkonsums, beträgt aber in der Regel zwischen 10 und 28 Tagen. Bei kleinen Kindern (etwa zehn Jahre alt) dauert die Genesung drei Wochen. ⓘ
Die Möglichkeit einer Bauchfellentzündung ist der Grund dafür, dass eine akute Blinddarmentzündung schnell untersucht und behandelt werden muss. Menschen mit Verdacht auf Blinddarmentzündung müssen unter Umständen medizinisch evakuiert werden. Appendektomien wurden gelegentlich unter Notfallbedingungen (d. h. nicht in einem geeigneten Krankenhaus) durchgeführt, wenn eine rechtzeitige medizinische Evakuierung nicht möglich war. ⓘ
Die typische akute Appendizitis spricht schnell auf eine Appendektomie an und heilt gelegentlich spontan ab. Wenn eine Appendizitis spontan abklingt, ist es umstritten, ob eine elektive Appendektomie im Intervall durchgeführt werden sollte, um einen erneuten Appendizitisschub zu verhindern. Eine atypische Appendizitis (in Verbindung mit einer eitrigen Appendizitis) ist schwieriger zu diagnostizieren und neigt selbst bei einer frühzeitigen Operation eher zu Komplikationen. In beiden Fällen führen eine frühzeitige Diagnose und eine Appendektomie zu den besten Ergebnissen, wobei die vollständige Genesung in der Regel zwei bis vier Wochen dauert. Sterblichkeit und schwerwiegende Komplikationen sind ungewöhnlich, kommen aber vor, insbesondere wenn die Peritonitis fortbesteht und unbehandelt bleibt. ⓘ
Eine weitere Entität, die als Blinddarmknoten bekannt ist, wird diskutiert. Sie tritt auf, wenn der Blinddarm während der Infektion nicht frühzeitig entfernt wird und das Omentum und der Darm an ihm haften bleiben und einen tastbaren Knoten bilden. In dieser Zeit ist eine Operation riskant, es sei denn, es kommt zu einer Eiterbildung, die durch Fieber und Toxizität oder durch USG nachgewiesen werden kann. Der Zustand wird medikamentös behandelt. ⓘ
Eine ungewöhnliche Komplikation einer Appendektomie ist die "Stumpfappendizitis": Eine Entzündung tritt in dem verbliebenen Blinddarmstumpf auf, der nach einer früheren unvollständigen Appendektomie zurückgeblieben ist. Die Stumpfappendizitis kann Monate bis Jahre nach der ursprünglichen Appendektomie auftreten und lässt sich mit bildgebenden Verfahren wie Ultraschall erkennen. ⓘ
Epidemiologie

Blinddarmentzündungen treten am häufigsten im Alter zwischen 5 und 40 Jahren auf. Im Jahr 2013 führte sie weltweit zu 72.000 Todesfällen, gegenüber 88.000 im Jahr 1990. ⓘ
In den Vereinigten Staaten gab es im Jahr 2010 fast 293.000 Krankenhausaufenthalte mit Blinddarmentzündung. Die Blinddarmentzündung ist eine der häufigsten Diagnosen für Besuche in der Notaufnahme, die bei Kindern im Alter von 5 bis 17 Jahren in den Vereinigten Staaten zu einem Krankenhausaufenthalt führen. ⓘ
Beschwerden
Hauptsymptom ist der klinische Symptomwechsel beim abdominellen Lokalbefund: Meist sind Schmerzen in der Gegend des Bauchnabels (periumbilikal) sowie in der Magengegend spürbar, die sich innerhalb weniger Stunden in den rechten Unterbauch verlagern. Häufig leiden die Patienten unter Appetitlosigkeit, Übelkeit, Erbrechen und bekommen in fortgeschrittenen Stadien eine Darmlähmung (paralytischer Ileus). Die Körpertemperatur kann auf bis zu 39 °C ansteigen (Fieber; dabei besteht eine Temperaturdifferenz zwischen rektaler und axillärer Messung von etwa 1 °C) mit entsprechend beschleunigtem Puls (Tachykardie). Durch eine Verlagerung des Wurmfortsatzes kann es bei Schwangeren zu Schmerzen im rechten Ober- oder Mittelbauch kommen. Bei älteren Patienten sind die Beschwerden nicht so deutlich ausgeprägt, so dass die Symptome nicht so leicht zugeordnet werden können (sog. Altersappendizitis). Die Symptome einer akuten Appendizitis sind nicht immer typisch, so dass die Diagnosestellung schwierig sein kann. Bei einer retrozökalen (hinter dem Zökum gelegen) Appendizitis kommt es sehr häufig zu einer Mitentzündung des Harnleiters. Eine dabei auftretende Erythrozyturie und Leukozyturie darf dann nicht zu einem vorschnellen Verwerfen der Diagnose Appendizitis führen. ⓘ
Diagnostik
Die Diagnose der Blinddarmentzündung wird im Rahmen der ärztlichen Untersuchung gestellt. Am wichtigsten sind dabei die Anamnese, die Laboruntersuchungen (insbesondere Feststellung der erhöhten Leukozytenzahl und eines erhöhten CRP-Wertes), der Ultraschall und bei untersuchungstechnischen Schwierigkeiten das CT. Es gibt keine Untersuchungsmethode, die eine Appendizitis mit Sicherheit bestätigen oder ausschließen kann. So ist die Diagnose der akuten Appendizitis nicht einfach, da sie sich meist auf eher unspezifische Zeichen wie rechtsseitige Unterbauchschmerzen, Fieber, erhöhte Entzündungswerte sowie auf die Vorgeschichte des Patienten stützt. Das Ermessen des Chirurgen spielt bei der Entscheidung für oder gegen die Operation eine wesentliche Rolle. ⓘ
Es gibt keinen äußerlichen Beweis dafür, dass eine Appendizitis vorliegt. Allerdings ist bei einem typischen Befund im Ultraschall die Diagnose mittlerweile sicher, da die Ultraschallauflösung hinreichende Qualität erreicht hat. Der Ausschluss einer Appendizitis bei überblähtem Darm oder bei adipösen Patienten ist jedoch oft schwierig, da deren Bauch im Ultraschall und mittels Tastbefund schlecht beurteilbar ist. Hier kann die Computertomographie hilfreich sein. ⓘ
Die früher übliche Temperaturdifferenzmessung Achselhöhle-Mastdarm (0,5–1 °C) wird heute kaum mehr durchgeführt. ⓘ
Komplizierte Form der Appendizitis
Für das diagnostische und therapeutische Vorgehen sowie für die Einschätzung der Prognose ist eine Unterscheidung zwischen einfacher Appendizitis und der komplizierten Form wichtig. Eine komplizierte Form liegt vor, wenn mindestens eines der folgenden Ereignisse eingetreten ist:
Weitere Zeichen einer komplizierten Form der Appendizitis können sein:
- Konglomerattumor
- Peritonitis
- Douglas-Abszess
- Paralytischer Ileus ⓘ
Differenzialdiagnosen
Die folgende Liste der möglichen anderen Diagnosen, die sich hinter einer vermuteten Blinddarmentzündung verbergen können (Differenzialdiagnosen), ist lang. Sie umfasst alle Krankheiten, die sich durch starke Bauch- und Unterleibsschmerzen äußern. Der medizinische Begriff für diesen Komplex ist akutes Abdomen. Durch technische Untersuchungsmöglichkeiten und klinische Verlaufsuntersuchungen lassen sich diese Möglichkeiten meist auf wenige Krankheiten reduzieren. ⓘ
Gastrointestinale Differenzialdiagnosen
- Cholezystitis
- Morbus Crohn
- Divertikulitis
- Meckel-Divertikel
- Zwölffingerdarmgeschwür
- Gastroenteritis
- Enterokolitiden
- Darmverschluss
- Tumorerkrankungen
- Karzinoid
- Pankreatitis mit Exsudatstraße in Richtung rechter Unterbauch
- Darmperforation
- Volvulus
- Unspezifische Bauchschmerzen (Reizdarm)
- Appendicitis epiploica
- Lymphadenitis mesenterica (Yersinien) ⓘ
Gynäkologische und urologische Differenzialdiagnosen
- Ovarialtorsion
- Tubargravidität
- Endometriose
- Stielgedrehte Ovarialzyste
- Adnexitis
- Ruptur einer Ovarialzyste
- Harnleiterstein
- Pyelonephritis
- Hodentorsion
- Blasenentzündung
- Perinephritischer (nierennaher) Abszess
- Ovarialvenenthrombose ⓘ
Pulmologische Differenzialdiagnosen
- Pleuritis
- Basale Pneumonie
- Lungeninfarkt ⓘ
Systemische Differenzialdiagnosen
- Ketoazidose bei Diabetes mellitus (Pseudoappendizitis diabetica)
- Porphyrien
- Purpura Schönlein-Henoch ⓘ
Differenzialdiagnosen bei Kindern
- Gastroenteritis
- Rechtsbasale Pneumonie
- Harnwegsinfekte
- Obstipation
- Stielgedrehte Ovarialzyste bei Mädchen
- Zöliakie
- Meckel-Divertikel ⓘ