Scharlach
| Scharlachfieber ⓘ | |
|---|---|
| Andere Namen | Scharlatina, Scarlatina |
 | |
| Erdbeerzunge bei Scharlach | |
| Fachgebiet | Ansteckende Krankheit |
| Symptome | Halsschmerzen, Fieber, Kopfschmerzen, geschwollene Lymphknoten, charakteristischer Ausschlag |
| Komplikationen | Glomerulonephritis, rheumatische Herzkrankheit, Arthritis |
| Gewöhnlicher Ausbruch | 5-15 Jahre alt |
| Auslöser | Streptokokken im Hals, Streptokokken-Hautinfektionen |
| Diagnostische Methode | Rachenkultur |
| Vorbeugung | Händewaschen, keine gemeinsamen persönlichen Gegenstände benutzen, sich von kranken Menschen fernhalten |
| Behandlung | Antibiotika |
| Prognose | In der Regel gut |
Scharlach ist eine Infektionskrankheit, die durch eine Infektion mit Streptokokken der Gruppe A, auch bekannt als Streptococcus pyogenes, verursacht wird. Zu den Anzeichen und Symptomen gehören Halsschmerzen, Fieber, Kopfschmerzen, geschwollene Lymphknoten und ein charakteristischer Ausschlag. Der Ausschlag ist rot und fühlt sich an wie Sandpapier, und die Zunge kann rot und höckerig sein. Am häufigsten sind Kinder im Alter zwischen fünf und 15 Jahren betroffen. ⓘ
Scharlach tritt bei einer kleinen Anzahl von Menschen auf, die an einer Streptokokkeninfektion des Halses oder der Haut leiden. Die Bakterien werden normalerweise durch Husten oder Niesen übertragen. Sie können auch übertragen werden, wenn eine Person einen Gegenstand berührt, auf dem sich die Bakterien befinden, und dann ihren Mund oder ihre Nase berührt. Der charakteristische Ausschlag ist auf das erythrogene Toxin zurückzuführen, eine Substanz, die von einigen Arten des Bakteriums produziert wird. Die Diagnose wird in der Regel durch eine Kultivierung des Rachens bestätigt. ⓘ
Es gibt keinen Impfstoff gegen Scharlach. Die Vorbeugung besteht darin, sich häufig die Hände zu waschen, keine persönlichen Gegenstände gemeinsam zu benutzen und sich von anderen Personen fernzuhalten, wenn man krank ist. Die Krankheit ist mit Antibiotika behandelbar, die die meisten Komplikationen verhindern. Der Verlauf einer Scharlacherkrankung ist in der Regel gut, wenn sie behandelt wird. Zu den langfristigen Komplikationen infolge von Scharlach gehören Nierenerkrankungen, rheumatische Herzerkrankungen und Arthritis. Anfang des 20. Jahrhunderts, bevor Antibiotika verfügbar waren, war Scharlach eine der häufigsten Todesursachen bei Kindern. Vor der Einführung von Antibiotika wurde ein Antitoxin hergestellt, das jedoch nie in ausreichender Menge verfügbar war und nicht wie Antibiotika zur Behandlung anderer Krankheiten eingesetzt werden konnte. ⓘ
Es gibt Anzeichen für eine Antibiotikaresistenz, und in jüngster Zeit gab es Ausbrüche in Hongkong im Jahr 2011 und im Vereinigten Königreich im Jahr 2014, wobei das Auftreten im Vereinigten Königreich in den vier Jahren bis 2018 um 68 % gestiegen ist. Im Oktober 2020 veröffentlichte Forschungsergebnisse haben gezeigt, dass die Infektion des Bakteriums durch drei Viren zu stärkeren Stämmen des Bakteriums geführt hat. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| A38 | Scharlach |
| ICD-10 online (WHO-Version 2019) | |

Anzeichen und Symptome
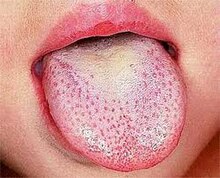
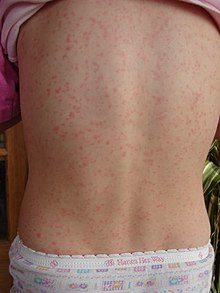

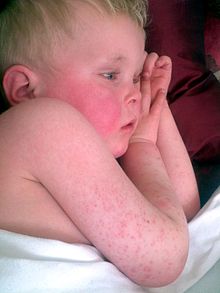
Ausschlag mit charakteristischem Aussehen, Ausbreitungsmuster und Abschuppungsprozess, z. B. "Erdbeerzunge":
- Die Zunge weist zunächst einen weißen Belag auf, während die Zungenpapillen geschwollen und gerötet sind. Das Hervortreten der roten Papillen durch den weißen Belag lässt die Zunge wie eine "weiße Erdbeere" aussehen.
- Einige Tage später (nach dem Abschuppungsprozess, d. h. der Ablösung des Gewebes, das den weißen Belag gebildet hat) verschwindet das Weiß, und die roten und vergrößerten Papillen verleihen der Zunge das Aussehen einer "roten Erdbeere". Das symptomatische Aussehen der Zunge ist Teil des Ausschlags, der für Scharlach charakteristisch ist.
- Pastia-Linien
- Petechien-Linien, die als rosa/rote Bereiche in den Achselhöhlen und Ellenbogengruben auftreten
- Erbrechen und Unterleibsschmerzen ⓘ
Streptokokken im Hals
Typische Anzeichen und Symptome einer Streptokokken-Pharyngitis (auch bekannt als Streptokokken-Rachenentzündung):
- Halsschmerzen, schmerzhaftes Schlucken
- Fieber - typischerweise über 39 °C (102,2 °F)
- Müdigkeit
- Vergrößerte und gerötete Mandeln mit gelbem oder weißem Exsudat (dies ist typischerweise eine exsudative Pharyngitis)
- Vergrößerte und empfindliche Lymphknoten, die sich in der Regel an der Vorderseite des Halses befinden ⓘ
Die folgenden Anzeichen sind in der Regel nicht vorhanden: Husten, Heiserkeit, laufende Nase, Durchfall und Bindehautentzündung. Diese Symptome deuten eher auf eine Virusinfektion hin. ⓘ
Ausschlag
Der Ausschlag beginnt 1-2 Tage nach dem Auftreten der durch die Streptokokken-Pharyngitis verursachten Symptome (Halsschmerzen, Fieber, Müdigkeit). Dieser charakteristische Ausschlag wird als "scarlatiniform" bezeichnet und zeigt sich als diffuse Rötung der Haut mit kleinen Papeln oder Beulen, die einer Gänsehaut ähneln. Diese Knötchen verleihen dem Ausschlag die charakteristische Sandpapierstruktur. Die gerötete Haut wird bleich, wenn Druck auf sie ausgeübt wird. Die Haut kann jucken, aber sie ist nicht schmerzhaft. Der Ausschlag beginnt in der Regel an der Beugeseite des Ellenbogens und anderen Flächen. Er tritt als nächstes am Rumpf auf und breitet sich allmählich auf die Arme und Beine aus. Die Handflächen, Fußsohlen und das Gesicht sind in der Regel nicht vom Ausschlag betroffen. Das Gesicht ist jedoch in der Regel gerötet, vor allem im Bereich der Wangen, mit einem Ring aus Blässe um den Mund. Nachdem sich der Ausschlag ausgebreitet hat, wird er in den Hautfalten, z. B. in den Leisten- und Achselhöhlen, stärker ausgeprägt. In diesen Bereichen können auch die Pastia-Linien auftreten: Petechien, die in einem linearen Muster angeordnet sind. Innerhalb von einer Woche nach Auftreten der Krankheit beginnt der Ausschlag zu verblassen, gefolgt von einem längeren Prozess der Abschuppung oder Ablösung der äußeren Hautschicht. Dieser Prozess dauert mehrere Wochen an. Der Abschuppungsprozess beginnt in der Regel im Gesicht und schreitet am Körper nach unten hin fort. Nach der Abschuppung hat die Haut ein sonnenverbranntes Aussehen. ⓘ
Mund
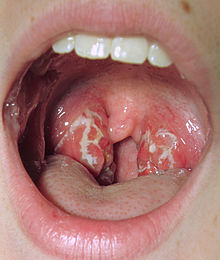
Die Streptokokken-Pharyngitis, die die übliche Form von Scharlach in Verbindung mit dem charakteristischen Ausschlag ist, betrifft häufig die Mandeln. Die Tonsillen erscheinen geschwollen und gerötet. Auch der Gaumen und das Zäpfchen sind häufig von der Infektion betroffen. Die Beteiligung des weichen Gaumens ist als winzige rote und runde Flecken zu erkennen, die als Forchheimer-Flecken bekannt sind. ⓘ
Unterschiedliche Erscheinungsformen
Die Merkmale von Scharlach können je nach Alter und Rasse des Betroffenen unterschiedlich sein. Kinder unter 5 Jahren können ein atypisches Erscheinungsbild aufweisen. Kinder unter 3 Jahren können mit verstopfter Nase und niedrigerem Fieber auftreten. Bei Säuglingen können Symptome wie erhöhte Reizbarkeit und verminderter Appetit auftreten. ⓘ
Kinder mit dunklerer Hautfarbe können ein anderes Erscheinungsbild haben, da die Rötung der vom Ausschlag betroffenen Haut und der Ring der Blässe um den Mund weniger offensichtlich sein können. In diesen Fällen sind Verdachtsmomente aufgrund von Begleitsymptomen und diagnostischen Untersuchungen wichtig. ⓘ
Verlauf
Nach einer Exposition gegenüber Streptokokken treten die ersten Symptome 12 Stunden bis 7 Tage später auf. Dazu können Fieber, Müdigkeit und Halsschmerzen gehören. Der charakteristische scharlachartige Ausschlag tritt 12-48 Stunden später auf. In den ersten Tagen, in denen sich der Ausschlag entwickelt und schnell generalisiert, treten auch die Pastia-Linien und die Erdbeerzunge auf. Der Ausschlag verblasst innerhalb von 3-4 Tagen, gefolgt von der Abschuppung des Ausschlags, die mehrere Wochen bis zu einem Monat andauert. Bei unkompliziertem Scharlach erholen sich das Fieber und die klinischen Symptome, mit Ausnahme der Abschuppung, innerhalb von 5-10 Tagen. ⓘ
Komplikationen
Die Komplikationen, die bei unbehandeltem oder unzureichend behandeltem Scharlach auftreten können, lassen sich in zwei Kategorien einteilen: eitrige und nicht eitrige Komplikationen. ⓘ
Eitrige Komplikationen: Hierbei handelt es sich um seltene Komplikationen, die entweder durch direkte Ausbreitung auf Strukturen in der Nähe des primären Infektionsherdes oder durch Ausbreitung über das Lymphsystem oder das Blut entstehen. Im ersten Fall kann sich Scharlach auf den Rachenraum ausbreiten. Mögliche Folgen dieser Ausbreitung sind peritonsilläre oder retropharyngeale Abszesse, Zellulitis, Mastoiditis oder Sinusitis. ⓘ
Im zweiten Fall kann sich die Streptokokkeninfektion über das Lymphsystem oder das Blut in Bereiche des Körpers ausbreiten, die weiter vom Rachenraum entfernt sind. Einige Beispiele für die zahlreichen Komplikationen, die durch diese Ausbreitungswege entstehen können, sind Endokarditis, Lungenentzündung oder Meningitis. ⓘ
Nicht-supprimative Komplikationen: Diese Komplikationen entstehen durch bestimmte Subtypen von Streptokokken der Gruppe A, die im Körper eine Autoimmunreaktion hervorrufen, die als molekulare Mimikry bezeichnet wird. In diesen Fällen sind die Antikörper, die das Immunsystem des Betroffenen entwickelt hat, um die Streptokokken der Gruppe A zu bekämpfen, in der Lage, auch das eigene Gewebe des Betroffenen anzugreifen. Je nachdem, welche Gewebe im Körper des Betroffenen von diesen Antikörpern angegriffen werden, kommt es zu den folgenden Komplikationen.
- Akutes rheumatisches Fieber: Dies ist eine Komplikation, die 2-6 Wochen nach einer Streptokokken-Infektion der oberen Atemwege auftritt. In Entwicklungsländern, in denen die antibiotische Behandlung von Streptokokkeninfektionen weniger verbreitet ist, tritt es als fieberhafte Erkrankung mit verschiedenen klinischen Symptomen auf, die in den so genannten Jones-Kriterien zusammengefasst sind. Zu diesen Kriterien gehören Arthritis, Karditis, neurologische Probleme und Hautbefunde. Die Diagnose hängt auch vom Nachweis einer früheren Streptokokkeninfektion der Gruppe A in den oberen Atemwegen ab (wie bei Streptokokken-Pharyngitis und Scharlach). Die Karditis ist das Ergebnis einer immunologischen Reaktion, die auf das Herzgewebe des Betroffenen abzielt, und sie ist die schwerwiegendste Folgeerkrankung, die sich aus dem akuten rheumatischen Fieber entwickelt. Wenn diese Beteiligung des Herzgewebes auftritt, spricht man von einer rheumatischen Herzerkrankung. In den meisten Fällen einer rheumatischen Herzerkrankung ist die Mitralklappe betroffen, was letztlich zu einer Mitralstenose führt. Der Zusammenhang zwischen rheumatischem Fieber und Herzerkrankungen ist in Australien besonders besorgniserregend, da diese Krankheiten in den Gemeinschaften der Aborigines und Torres-Strait-Insulaner besonders häufig vorkommen.
- Poststreptokokken-Glomerulonephritis: Hierbei handelt es sich um eine Entzündung der Niere, die 1-2 Wochen nach einer Streptokokken-Pharyngitis der Gruppe A auftritt. Sie kann auch nach einer Impetigo-Episode oder einer Streptokokken-Infektion der Gruppe A in der Haut auftreten (im Unterschied zum akuten rheumatischen Fieber, das nur nach einer Streptokokken-Pharyngitis der Gruppe A auftritt). Es ist die Folge einer Autoimmunreaktion auf die Streptokokkeninfektion, die einen Teil der Niere befällt. Die Betroffenen zeigen ein so genanntes akutes nephritisches Syndrom mit hohem Blutdruck, Schwellungen und Harnwegsanomalien. Zu den Anomalien im Urin gehören Blut und Eiweiß im Urin sowie eine insgesamt geringere Urinproduktion.
- Poststreptokokken-reaktive Arthritis: Das Auftreten von Arthritis nach einer kürzlich aufgetretenen Streptokokken-Pharyngitis der Gruppe A weckt den Verdacht auf akutes rheumatisches Fieber, da dies eines der Jones-Kriterien für diese separate Komplikation ist. Wenn die Arthritis jedoch ein isoliertes Symptom ist, spricht man von einer poststreptokokkenbedingten reaktiven Arthritis. Diese Arthritis kann eine Vielzahl von Gelenken im ganzen Körper betreffen, im Gegensatz zur Arthritis bei akutem rheumatischem Fieber, die vor allem größere Gelenke wie die Kniegelenke betrifft. Sie kann weniger als 10 Tage nach einer Streptokokken-Pharyngitis der Gruppe A auftreten. ⓘ
Ferner gibt es Hinweise darauf, dass die Streptokokken-Infektion zu neuropsychiatrischen Autoimmunerkrankungen führen kann. Siehe PANDAS, Tourette-Syndrom, Chorea minor. ⓘ
Des Weiteren kann das gefährliche Streptokokken-Toxic-Shock-Syndrom auftreten, sollten die Erreger in die Blutbahn gelangen. ⓘ
Ursache
Streptokokken verbreiten sich durch engen Kontakt zwischen Menschen über Tröpfcheninfektion (z. B. Speichel oder Nasenausfluss). Bei engem Kontakt mit einer Person, die mit Streptokokken-Pharyngitis der Gruppe A infiziert ist, liegt die Wahrscheinlichkeit einer Ansteckung bei 35 %. Eines von zehn Kindern, die mit Streptokokken-Pharyngitis der Gruppe A infiziert sind, entwickelt Scharlach. ⓘ
Pathophysiologie

Scharlach wird durch Bakterien, und zwar Streptokokken der Lancefield-Gruppe A ausgelöst (v. a. Streptococcus pyogenes). Die Ansteckung erfolgt meist durch Tröpfchen- und Kontaktinfektion über Mund und Rachen. Auch über offene Wunden kann der Erreger übertragen werden (Wundscharlach). Viele Gesunde tragen unbemerkt den Keim in sich und sind die primäre Infektionsquelle. ⓘ
Es gibt drei verschiedene Toxine: speA (oder SPE-A), speB (SPE-B) und speC (SPE-C). Die Bakterien müssen einen Bakteriophagen (d. h. ein Bakterienvirus) besitzen, der die Produktion eines Scharlach-Toxins bewirkt; bekannt sind die – mit Stand September 2020 noch nicht vom International Committee on Taxonomy of Viruses (ICTV) bestätigten – Kandidaten „Streptococcus-Phage T12“ (Akronym: T12, Familie: Drexlerviridae, Morphotyp: Siphoviren) für speA, und „Bakteriophage CS112“ (ΦCS112) für speC. Die betreffenden (Phagen-)Gene sind (in Kursivschrift): speA, speB respektive speC. Wenn das Toxin in die Haut gelangt, kommt es zu dem für Scharlach typischen Ausschlag. Ohne diesen kommt es allein zu einer eitrigen Mandelentzündung. Bei einer Behandlung mit Antibiotika besteht in der Folge Immunität gegen das jeweilige Toxin. Wegen der drei verschiedenen Toxine (SPE-A, -B und -C) können Menschen im Lauf des Lebens mehrfach an Scharlach erkranken. Mehrfachinfektionen können ebenfalls durch die nicht lebenslange Immunität bedingt sein. Aufgrund wiederkehrender natürlicher Auffrischungen („Boostering“) durch die hohe Verbreitung der Erreger hält die Immunität jedoch lange an. In jedem Fall verhindert Immunität gegen die Scharlachtoxine nicht die zugrunde liegende Infektion mit den eigentlichen A-Streptokokken, von denen mehr als 80 Serotypen existieren. ⓘ

Der Ausschlag bei Scharlach, der diese Krankheit von einer isolierten Streptokokken-Pharyngitis der Gruppe A (oder Streptokokken-Rachenentzündung) unterscheidet, wird durch bestimmte Stämme von Streptokokken der Gruppe A verursacht, die ein pyrogenes Exotoxin produzieren, das hauptsächlich für die Hauterscheinungen der Infektion verantwortlich ist. Diese toxinproduzierenden Stämme verursachen Scharlach bei Personen, die nicht bereits über Antitoxin-Antikörper verfügen. Es wurden die pyrogenen Streptokokken-Exotoxine A, B und C (speA, speB und speC) identifiziert. Die pyrogenen Exotoxine werden auch als erythrogene Toxine bezeichnet und verursachen den erythematösen Ausschlag des Scharlachfiebers. Die Stämme von Streptokokken der Gruppe A, die Scharlach verursachen, benötigen spezifische Bakteriophagen, damit pyrogene Exotoxine produziert werden können. Speziell der Bakteriophage T12 ist für die Produktion von speA verantwortlich. Streptokokken-Pyrogenes Exotoxin A, speA, ist dasjenige, das am häufigsten mit Fällen von Scharlach in Verbindung gebracht wird, die durch die immunvermittelten Folgeerscheinungen akutes rheumatisches Fieber und Post-Streptokokken-Glomerulonephritis kompliziert sind. ⓘ
Diese Toxine werden auch als "Superantigene" bezeichnet, da sie in der Lage sind, durch die Aktivierung einiger der wichtigsten Zellen des Immunsystems des Menschen eine umfassende Immunreaktion im Körper auszulösen. Der Körper reagiert auf diese Toxine, indem er Antikörper gegen diese spezifischen Toxine bildet. Diese Antikörper schützen jedoch nicht vollständig vor künftigen Infektionen mit Streptokokken der Gruppe A, da es 12 verschiedene pyrogene Exotoxine geben kann. ⓘ
Mikrobiologie
Die Krankheit wird durch die Absonderung pyrogener Exotoxine durch die infizierenden Streptokokkenbakterien verursacht. Das pyrogene Streptokokken-Exotoxin A (speA) ist wahrscheinlich das am besten untersuchte dieser Toxine. Es wird von dem Bakteriophagen T12 übertragen, der sich in das Streptokokkengenom integriert, von wo aus das Toxin transkribiert wird. Der Phage selbst integriert sich in ein Serin-tRNA-Gen auf dem Chromosom. ⓘ
Das T12-Virus selbst ist vom Internationalen Komitee für Taxonomie der Viren keinem Taxon zugeordnet worden. Es hat ein doppelsträngiges DNA-Genom und scheint morphologisch gesehen ein Mitglied der Siphoviridae zu sein. ⓘ
Das speA-Gen wurde 1986 kloniert und sequenziert. Es hat eine Länge von 753 Basenpaaren und kodiert für ein 29,244 KiloDalton (kDa) schweres Protein. Das Protein enthält ein mutmaßliches 30- Aminosäure-Signalpeptid; entfernt man die Signalsequenz, so ergibt sich ein vorhergesagtes Molekulargewicht von 25,787 kDa für das sekretierte Protein. Sowohl ein Promotor als auch eine Ribosomen-Bindungsstelle (Shine-Dalgarno-Sequenz) befinden sich stromaufwärts des Gens. Ein Transkriptionsterminator befindet sich 69 Basen stromabwärts vom Translations-Terminationscodon. Der carboxyterminale Teil des Proteins weist eine große Homologie mit dem Carboxyterminus der Enterotoxine B und C1 von Staphylococcus aureus auf. ⓘ
Auch andere Streptokokken-Phagen als T12 können das speA-Gen tragen. ⓘ
Diagnose
Obwohl Scharlach klinisch diagnostiziert werden kann, sind möglicherweise weitere Tests erforderlich, um es von anderen Krankheiten zu unterscheiden. Auch ein kürzlicher Kontakt mit einer Person, die an Streptokokken erkrankt ist, kann für die Diagnose hilfreich sein. Es gibt zwei Methoden, um den Verdacht auf Scharlach zu bestätigen: den Antigen-Schnelltest und die Rachenkultur. ⓘ
Der Antigen-Schnelltest ist ein sehr spezifischer Test, aber nicht sehr empfindlich. Das heißt, wenn das Ergebnis positiv ist (was bedeutet, dass das Streptokokken-Antigen der Gruppe A nachgewiesen wurde und somit bestätigt, dass die Person an einer Streptokokken-Pharyngitis der Gruppe A leidet), dann ist es angebracht, die Personen mit Scharlach mit Antibiotika zu behandeln. Fällt der Antigen-Schnelltest jedoch negativ aus (was bedeutet, dass keine Streptokokken-Pharyngitis der Gruppe A vorliegt), ist zur Bestätigung eine Rachenkultur erforderlich, da der erste Test ein falsch-negatives Ergebnis geliefert haben könnte. Im frühen 21. Jahrhundert ist die Rachenkultur der derzeitige "Goldstandard" für die Diagnose. ⓘ
Bei serologischen Tests wird nach den Antikörpern gesucht, die der Körper gegen die Streptokokkeninfektion bildet, einschließlich Antistreptolysin-O und Antideoxyribonuklease B. Der Körper braucht zwei bis drei Wochen, um diese Antikörper zu bilden, so dass diese Art von Test nicht für die Diagnose einer aktuellen Infektion geeignet ist. Er ist jedoch nützlich, wenn eine Person untersucht werden soll, die möglicherweise eine der Komplikationen einer früheren Streptokokkeninfektion hat. ⓘ
Rachenkulturen, die nach einer Antibiotikatherapie durchgeführt werden, können zeigen, ob die Infektion beseitigt wurde. Diese Rachenabstriche sind jedoch nicht indiziert, da bis zu 25 % der ordnungsgemäß behandelten Personen die Streptokokkeninfektion weiterhin in sich tragen können, obwohl sie asymptomatisch sind. ⓘ
Differentialdiagnose
- Virales Exanthem: Virusinfektionen werden häufig von einem Ausschlag begleitet, der als morbilliform oder makulopapulös beschrieben werden kann. Diese Art von Ausschlag wird von einer Prodromalperiode mit Husten und laufender Nase sowie Fieber begleitet, was auf einen viralen Prozess hindeutet.
- Allergische Dermatitis oder Kontaktdermatitis: Das erythematöse Erscheinungsbild der Haut ist eher lokal begrenzt als der diffuse und generalisierte Ausschlag, der bei Scharlach auftritt.
- Medikamentenausschlag: Hierbei handelt es sich um eine mögliche Nebenwirkung der Einnahme bestimmter Arzneimittel wie Penicillin. Der gerötete makulopapulöse Ausschlag, der dabei entsteht, kann jucken und von Fieber begleitet sein.
- Kawasaki-Krankheit: Kinder mit dieser Krankheit haben ebenfalls eine erdbeerfarbene Zunge und schuppen sich an den Handflächen und Fußsohlen ab. Allerdings sind diese Kinder in der Regel jünger als 5 Jahre, ihr Fieber dauert länger (mindestens fünf Tage), und sie haben zusätzliche klinische Kriterien (einschließlich Anzeichen wie Bindehautrötung und rissige Lippen), die zur Unterscheidung von Scharlach beitragen können.
- Toxisches Schocksyndrom: Sowohl Streptokokken- als auch Staphylokokkenbakterien können dieses Syndrom verursachen. Zu den klinischen Manifestationen gehören diffuser Hautausschlag und Schuppung der Handflächen und Fußsohlen. Es lässt sich von Scharlach durch niedrigen Blutdruck, das Fehlen einer Sandpapierstruktur des Ausschlags und die Beteiligung mehrerer Organe unterscheiden.
- Staphylokokken-Syndrom der verbrühten Haut: Hierbei handelt es sich um eine Erkrankung, die vor allem bei Kleinkindern auftritt und durch einen toxinbildenden Stamm des Bakteriums Staphylococcus aureus verursacht wird. Der abrupte Beginn des Fiebers und das diffuse, sonnenverbrannte Aussehen des Ausschlags können an Scharlach erinnern. Allerdings ist dieser Ausschlag mit Druckempfindlichkeit und großer Blasenbildung verbunden. Diese Bläschen platzen leicht auf, woraufhin sich die Haut schält.
- Staphylokokken-Scharlach: Der Ausschlag ist in Verteilung und Beschaffenheit identisch mit dem Streptokokken-Scharlach, aber die vom Ausschlag betroffene Haut ist zart. ⓘ
Vorbeugung
Eine Methode ist die langfristige Einnahme von Antibiotika, um künftigen Infektionen mit Streptokokken der Gruppe A vorzubeugen. Diese Methode ist nur bei Personen angezeigt, bei denen Komplikationen wie wiederkehrende Anfälle von akutem rheumatischem Fieber oder rheumatische Herzerkrankungen aufgetreten sind. Antibiotika sind nur begrenzt in der Lage, diese Infektionen zu verhindern, da es eine Vielzahl von Subtypen von Streptokokken der Gruppe A gibt, die die Infektion verursachen können. ⓘ
Der Impfstoffansatz hat eine größere Wahrscheinlichkeit, Infektionen mit Streptokokken der Gruppe A wirksam zu verhindern, da die Impfstoffformulierungen auf mehrere Subtypen der Bakterien abzielen können. Ein 1924 von George und Gladys Dick entwickelter Impfstoff wurde wegen mangelnder Wirksamkeit und der Einführung von Antibiotika eingestellt. Zu den Schwierigkeiten bei der Entwicklung von Impfstoffen gehören die beträchtliche Stammvielfalt von Streptokokken der Gruppe A, die in der Umwelt vorkommt, sowie der Zeitaufwand und die Anzahl der Personen, die für angemessene Studien zur Sicherheit und Wirksamkeit eines potenziellen Impfstoffs erforderlich sind. In den letzten Jahrzehnten gab es mehrere Versuche, einen Impfstoff zu entwickeln. Diese Impfstoffe, die sich noch in der Entwicklungsphase befinden, setzen den Menschen den auf der Oberfläche der Streptokokken der Gruppe A befindlichen Proteinen aus, um eine Immunreaktion zu aktivieren, die den Menschen darauf vorbereitet, zukünftige Infektionen zu bekämpfen und zu verhindern. ⓘ
Früher gab es einen Impfstoff gegen Diphtherie und Scharlach. Es wurde jedoch festgestellt, dass er nicht wirksam ist. Dieses Produkt wurde zum Ende des Zweiten Weltkriegs eingestellt. ⓘ
Als Prävention wird zur Kontaktvermeidung zu Erkrankten während der potentiellen Ansteckungszeit geraten, bei unvermeidbaren Kontakten zu regelmäßigem Händewaschen mit Seife zur Schmierinfektions-Vermeidung. Eine präventive Behandlung von Kontaktpersonen mit Antibiotika wird nur für an einer Abwehrschwäche oder unter schweren Grundkrankheiten leidenden und somit besonders gefährdeten Menschen empfohlen. ⓘ
Erkrankte Personen sollten während der ansteckenden Phase den Kontakt mit anderen Personen möglichst einschränken und sich insbesondere beim Husten und Niesen von diesen abwenden. Besonders empfohlen wird, nicht in die Handfläche, sondern in ein Papiertaschentuch o. ä. zu niesen oder zu husten und dieses im Anschluss unmittelbar in einen Abfallbehälter mit Deckel zu entsorgen. ⓘ
Behandlung
Antibiotika zur Bekämpfung der Streptokokkeninfektion sind die Hauptstütze der Behandlung von Scharlach. Die rechtzeitige Verabreichung geeigneter Antibiotika verkürzt die Dauer der Krankheit. Die Schälung der äußeren Hautschicht wird jedoch trotz der Behandlung auftreten. Eines der Hauptziele der Behandlung ist es, zu verhindern, dass das Kind eine der eitrigen oder nicht eitrigen Komplikationen entwickelt, insbesondere akutes rheumatisches Fieber. Solange innerhalb von neun Tagen mit der Antibiotikabehandlung begonnen wird, ist es sehr unwahrscheinlich, dass das Kind ein akutes rheumatisches Fieber entwickelt. Es ist nicht erwiesen, dass eine Antibiotikatherapie die Entwicklung einer post-streptokokkenbedingten Glomerulonephritis verhindert. Ein weiterer wichtiger Grund für eine unverzügliche Behandlung mit Antibiotika ist die Möglichkeit, die Übertragung der Infektion zwischen Kindern zu verhindern. Die Wahrscheinlichkeit, dass eine infizierte Person die Infektion auf eine andere Person überträgt, ist in den ersten 2 Wochen am größten. Nach 24 Stunden Antibiotikabehandlung ist ein Kind nicht mehr ansteckend (d. h. es kann die Infektion auf ein anderes Kind übertragen). ⓘ
Das Antibiotikum der Wahl ist Penicillin V, das in Form von Tabletten eingenommen wird. Kinder, die keine Tabletten einnehmen können, können Amoxicillin erhalten, das in flüssiger Form erhältlich und ebenso wirksam ist. Die Dauer der Behandlung beträgt 10 Tage. Als weitere Alternative kann Benzathin-Penicillin G als einmalige intramuskuläre Injektion gegeben werden, wenn das Schlucken von Tabletten nicht möglich ist. Wenn die Person allergisch gegen die Familie der Antibiotika ist, zu der sowohl Penicillin als auch Amoxicillin gehören (Beta-Lactam-Antibiotika), wird ein Cephalosporin der ersten Generation verwendet. Cephalosporin-Antibiotika können jedoch bei Personen, deren allergische Reaktion auf Penicillin eine Überempfindlichkeitsreaktion vom Typ 1 ist, immer noch unerwünschte Reaktionen hervorrufen. In diesen Fällen ist es angebracht, stattdessen Clindamycin oder Erythromycin zu verwenden. Eine Tonsillektomie, die früher eine sinnvolle Behandlung für rezidivierende Streptokokken-Pharyngitis war, ist nicht angezeigt, da eine Person auch ohne ihre Mandeln mit Streptokokken der Gruppe A infiziert sein kann. ⓘ
Scharlach spricht gut auf eine orale Behandlung mit Penicillin V an. Wegen des erhöhten Risikos von Komplikationen und Spätfolgen bei unbehandelten oder zu früh abgebrochenem Verlauf sollte diese Therapie auch konsequent zehn Tage lang durchgeführt werden. Liegt eine Penicillin-Allergie vor, kann auf ein Makrolidantibiotikum wie Erythromycin oder Clarithromycin ausgewichen werden. Daneben gehören zur Behandlung symptomatische Maßnahmen wie Fiebersenkung, Linderung der Schluckbeschwerden durch Gurgeln oder lokal schmerzlindernde Lutschtabletten. ⓘ
Antibiotikaresistenz und Wiederauftreten
Ein arzneimittelresistenter Scharlach-Stamm, der gegen Makrolid-Antibiotika wie Erythromycin resistent ist, aber weiterhin gegen Beta-Laktam-Antibiotika wie Penicillin empfindlich ist, tauchte 2011 in Hongkong auf und war für mindestens zwei Todesfälle in der Stadt verantwortlich - der erste seit über einem Jahrzehnt. Etwa 60 % der zirkulierenden Stämme von Streptokokken der Gruppe A, die in Hongkong Scharlach verursachen, sind gegen Makrolid-Antibiotika resistent, sagt Professor Kwok-yung Yuen, Leiter der mikrobiologischen Abteilung der Universität Hongkong. Zuvor lagen die beobachteten Resistenzraten bei 10-30 %; der Anstieg ist wahrscheinlich das Ergebnis eines übermäßigen Einsatzes von Makrolid-Antibiotika in den letzten Jahren. ⓘ
Auch im Vereinigten Königreich gab es 2014 einen Ausbruch, und der Nationale Gesundheitsdienst meldete zwischen 2014 und 2018 einen Anstieg der Zahl der in Laborberichten identifizierten S. pyogenes um 68 %. ⓘ
Neue Forschungsergebnisse, die im Oktober 2020 in der Fachzeitschrift veröffentlicht wurden, zeigen, dass das Bakterium offenbar robuster wird, nachdem es mit Viren infiziert wurde, insbesondere mit dem nordostasiatischen Serotyp M12 (emm12) (Streptokokken der Gruppe A, GAS). Sie fanden drei neue, von Viren übernommene Gene, die zur Entwicklung von "Superantigenen" führen, die sich gegen weiße Blutkörperchen richten und zu einem virulenteren Stamm des Bakteriums führen. ⓘ
Seit über 20 Jahren wird an einem Impfstoff gearbeitet, der gegen die 180 bis 200 Bakterienarten, die die Krankheit verursachen, schützt, aber bis 2020 war noch kein sicherer Impfstoff entwickelt worden. ⓘ
Epidemiologie
Scharlach tritt bei Männern und Frauen gleichermaßen auf. Am häufigsten infizieren sich Kinder, typischerweise im Alter von 5-15 Jahren. Obwohl Streptokokkeninfektionen zu jeder Jahreszeit auftreten können, erreichen die Infektionsraten in den Winter- und Frühlingsmonaten ihren Höhepunkt, typischerweise in kälteren Klimazonen. ⓘ
Die Morbidität und Mortalität von Scharlach ist seit dem 18. und 19. Jahrhundert, als es durch diese Krankheit verursachte Epidemien gab, zurückgegangen. Um 1900 lag die Sterblichkeitsrate an mehreren Orten bei 25 %. Die Verbesserung der Prognose ist auf den Einsatz von Penicillin bei der Behandlung dieser Krankheit zurückzuführen. Auch die Häufigkeit der Scharlachfälle ist im letzten Jahrhundert zurückgegangen. In den letzten zehn Jahren wurden mehrere Ausbrüche der Krankheit in verschiedenen Ländern gemeldet. Der Grund für diesen jüngsten Anstieg ist in der medizinischen Fachwelt nach wie vor unklar. Zwischen 2013 und 2016 stieg die Zahl der Scharlacherkrankungen in England von 8,2 auf 33,2 pro 100 000 Einwohner, und die Zahl der Krankenhauseinweisungen wegen Scharlach stieg um 97 %. ⓘ
Geschichte
Es ist unklar, wann diese Krankheit erstmals beschrieben wurde. Hippokrates, der um 400 v. Chr. schrieb, beschrieb den Zustand einer Person mit geröteter Haut und Fieber. ⓘ
Die erste eindeutige Beschreibung der Krankheit in der medizinischen Literatur erschien 1553 in dem Buch De Tumoribus praeter Naturam des sizilianischen Anatomen und Arztes Giovanni Filippo Ingrassia, wo er sie als Rossalia bezeichnete. Er wies auch darauf hin, dass diese Erkrankung andere Merkmale als die Masern aufweist. Sie wurde von Johann Weyer während einer Epidemie in Niederdeutschland zwischen 1564 und 1565 erneut beschrieben; er bezeichnete sie als scarlatina anginosa. Die erste eindeutige Beschreibung des Scharlachfiebers erschien in einem Buch von Joannes Coyttarus von Poitiers, De febre purpura epidemiale et contagiosa libri duo, das 1578 in Paris veröffentlicht wurde. Daniel Sennert aus Wittenberg beschrieb 1572 die klassische "Skarlatinalschuppung" und war auch der erste, der die mit der Krankheit verbundene frühe Arthritis, Skarlatinalwassersucht und Aszites beschrieb. ⓘ
Im Jahr 1675 schrieb der englische Arzt Thomas Sydenham den Begriff "Scarlatina", der heute allgemein für Scharlach verwendet wird. ⓘ

1827 erkannte Richard Bright als Erster die Beteiligung des Nierensystems an Scharlach. ⓘ
Der Zusammenhang zwischen Streptokokken und Krankheit wurde erstmals 1874 von Theodor Billroth beschrieben, der über Menschen mit Hautinfektionen sprach. Billroth prägte auch den Gattungsnamen Streptokokken. Im Jahr 1884 änderte Friedrich Julius Rosenbach den Namen in den heutigen Namen Streptococcus pyogenes, nachdem er die Bakterien in den Hautläsionen weiter untersucht hatte. Der Organismus wurde erstmals 1883 von dem deutschen Chirurgen Friedrich Fehleisen aus Erysipel-Läsionen gezüchtet. ⓘ
Ebenfalls 1884 wies der deutsche Arzt Friedrich Loeffler als Erster Streptokokken im Rachen von Menschen mit Scharlach nach. Da nicht alle Menschen mit Streptokokken im Rachenraum Scharlach entwickelten, blieb dieser Befund einige Zeit lang umstritten. Der Zusammenhang zwischen Streptokokken und Scharlach wurde Anfang des 20. Jahrhunderts von Alphonse Dochez und George und Gladys Dick bestätigt. ⓘ
Ebenfalls 1884 wurde in Brockley Hill, Stanmore, das weltweit erste Genesungsheim für Menschen mit Scharlach eröffnet, das von Mary Wardell gegründet wurde. ⓘ
Nil Filatov (1895) und Clement Dukes (1894) beschrieben eine exanthematische Krankheit, die sie für eine Form von Röteln hielten. 1900 beschrieb Dukes sie jedoch als eigenständige Krankheit, die später als Dukes-Krankheit, Filatov-Krankheit oder vierte Krankheit bekannt wurde. Keith Powell identifizierte sie jedoch 1979 als dieselbe Krankheit wie die Form des Scharlachfiebers, die durch Staphylokokken-Exotoxin verursacht wird und als Staphylokokken-Syndrom der verbrühten Haut bekannt ist. ⓘ
Scharlachserum aus Pferdeblut wurde ab 1900 bei der Behandlung von Kindern eingesetzt und senkte die Sterblichkeitsrate erheblich. ⓘ
1906 postulierte der österreichische Kinderarzt Clemens von Pirquet, dass krankheitsverursachende Immunkomplexe für die auf Scharlach folgende Nephritis verantwortlich sind. ⓘ
Bakteriophagen wurden 1915 von Frederick Twort entdeckt. Seine Arbeit wurde übersehen, und die Bakteriophagen wurden später von Felix d'Herelle im Jahr 1917 wiederentdeckt. Die spezifische Zuordnung von Scharlach zu den Streptokokken der Gruppe A musste bis zur Entwicklung des Streptokokken-Gruppierungsschemas von Lancefield in den 1920er Jahren warten. George und Gladys Dick wiesen nach, dass zellfreie Filtrate die für Scharlach charakteristische erythematöse Reaktion hervorrufen können, und bewiesen, dass diese Reaktion auf ein Toxin zurückzuführen ist. Karelitz und Stempien entdeckten, dass Extrakte aus Humanserumglobulin und Plazentaglobulin als Aufheller bei Scharlach eingesetzt werden können, und dies wurde später als Grundlage für den Dick-Test verwendet. Die Verbindung von Scharlach und Bakteriophagen wurde 1926 von Cantacuzène (Ioan Cantacuzino) und Bonciu beschrieben. ⓘ
Ein Antitoxin für Scharlach wurde 1924 entwickelt. ⓘ
Das erste Toxin, das diese Krankheit verursacht, wurde 1986 von Weeks und Ferretti geklont und sequenziert. Die Entdeckung des Penicillins und seine anschließende breite Anwendung haben die Sterblichkeitsrate bei dieser einst gefürchteten Krankheit erheblich gesenkt. In den letzten Jahren wurden in Ländern wie England, Wales, Südkorea, Vietnam, China und Hongkong vermehrt Fälle von Scharlach gemeldet. Die Forscher sind sich nicht sicher, was die Ursache für den sprunghaften Anstieg der Krankheitsfälle ist. ⓘ
Der Dick-Test
Der 1924 von George F. Dick und Gladys Dick erfundene Dick-Test diente dazu, Personen zu identifizieren, die für Scharlach anfällig sind. Beim Dick-Test wurde ein verdünnter Stamm der Streptokokken, die bekanntermaßen Scharlach verursachen, in die Haut einer Person injiziert. Bei Personen, die für Scharlach anfällig waren, trat an der Injektionsstelle eine örtliche Reaktion auf der Haut auf. Die Reaktion war etwa 24 Stunden nach der Injektion am ausgeprägtesten, konnte aber auch schon nach 4 Stunden auftreten. Wenn keine Hautreaktion auftrat, ging man davon aus, dass die betreffende Person bereits eine Immunität gegen die Krankheit entwickelt hatte und nicht gefährdet war, daran zu erkranken. ⓘ
Gladys Henry Dick (im Bild) und George Frederick Dick entwickelten 1924 ein Antitoxin und einen Impfstoff gegen Scharlach, die später, in den 1940er Jahren, vom Penicillin verdrängt wurden. ⓘ
In der Populärkultur
In Little Women von Louisa May Alcott erkranken Beth March und ein Baby aus einer benachbarten Familie an Scharlach. Beths Schwester Amy wird aus dem Haus der Familie weggeschickt, um eine Ansteckung zu verhindern. Das Baby stirbt direkt an der Krankheit. Beth überlebt, erholt sich aber nur sehr langsam und erleidet einen dauerhaften Herzschaden, an dem sie schließlich stirbt. Beths Infektion mit Scharlach, ihre teilweise Genesung und ihr späterer Tod sind ein wichtiger Handlungsbogen in dem Roman, der wichtige Entscheidungen und persönliche Veränderungen bei den Figuren des Buches beeinflusst. ⓘ
In dem Buch The Velveteen Rabbit tröstet das Spielzeughäschen einen Jungen, der mit Scharlach im Bett liegt. Nach der Erkrankung des Jungen besteht der Arzt darauf, dass alle kontaminierten Gegenstände (Kleidung, Spielzeug usw., die während der Krankheit in engem Kontakt mit dem Jungen waren) verbrannt werden - was die letzten Ereignisse auslöst, die dazu führen, dass das Samthäschen real wird. ⓘ
In dem Film Sieh nichts Böses, höre nichts Böses ist David Lyons (gespielt von Gene Wilder) infolge einer Scharlacherkrankung taub. ⓘ
Ansteckung
Scharlach ist ansteckend, sobald und solange ein Patient den entsprechenden Erreger in sich trägt, mindestens jedoch bereits zwei bis vier Tage, bevor die ersten Symptome auftreten. Die Ansteckungsgefahr hält mindestens bis zum Abklingen der Symptome an. In der Regel dauert dies bis zu zwei Wochen nach Beginn der Beschwerden. Bei einer Antibiotikabehandlung geht man davon aus, dass nach 24 Stunden keine Ansteckungsgefahr mehr besteht. Etwa jeder Fünfte ist Keimträger, ohne selbst krank zu sein. Gesunde Keimträger spielen jedoch als Krankheitsüberträger eine geringere Rolle. ⓘ
Rechtslage/Meldepflicht
Gemäß § 34 des Infektionsschutzgesetzes dürfen sich an Scharlach und Streptococcus pyogenes Erkrankte sowie einer Infektion verdächtigte Personen nicht in Gemeinschaftseinrichtungen (z. B. Schulen) aufhalten. Die Leitung der Gemeinschaftseinrichtung hat gegenüber dem Gesundheitsamt eine Meldepflicht bzw. Benachrichtigungspflicht. Nach dem Recht Sachsens und Thüringens besteht eine namentliche Meldepflicht bezüglich Erkrankung und Tod an Scharlach. ⓘ
In Österreich unterliegen Erkrankungs- und Todesfälle an Scharlach der Anzeigepflicht gemäß § 1 Abs. 1 Z 2 des Epidemiegesetzes 1950. ⓘ
In der Schweiz gibt es keine grundsätzliche Meldepflicht beim Auftreten von Erkrankungs- und Todesfällen an Scharlach. Davon abgesehen sind jedoch in der Schweiz meldepflichtig: Krankheits- oder Todesfälle [sowie laboranalytische Befunde], die das zu erwartende Ausmass für den betreffenden Zeitraum oder Ort übersteigen und mutmasslich auf eine übertragbare Krankheit zurückzuführen sind und Massnahmen zum Schutz der öffentlichen Gesundheit erfordern könnten. Dies gilt auch für Krankheits- oder Todesfälle, die im Einzelfall nicht oder nicht binnen 24 Stunden meldepflichtig sind. Dies ergibt sich aus dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 bzw. Anhang 3 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. ⓘ
Trivia
Auch in die Dichtung fand die Krankheit Eingang: Um 1830 entstanden die Kindertodtenlieder des Dichters Friedrich Rückert, nachdem zwei seiner Kinder an Scharlach verstorben waren. ⓘ
Siehe auch
- Exanthem#Vierte Krankheit: Filatows oder Dukes Krankheit (Rubeola scarlatinosa) ⓘ
Historische Literatur
- D. F. Erhard: Ueber die äußerliche Anwendung des kalten Wassers als Heilmittel im Scharlachfieber. Beck, Nördlingen 1824 (Digitalisierte Ausgabe der Universitäts- und Landesbibliothek Düsseldorf)
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 78–84. ⓘ


