Waardenburg-Syndrom
| Waardenburg-Syndrom ⓘ | |
|---|---|
| Andere Bezeichnungen | Klein-Waardenburg-Syndrom (Typ 3), Shah-Waardenburg-Syndrom (Typ 4) |
 | |
| Gesichtsmerkmale des Waardenburg-Syndroms Typ 1 (nach der Beschreibung von Jan van der Hoeve, 1916) | |
Das Waardenburg-Syndrom ist eine Gruppe seltener genetischer Erkrankungen, die durch eine zumindest teilweise angeborene Schwerhörigkeit und Pigmentstörungen gekennzeichnet sind, zu denen hellblaue Augen (oder ein blaues und ein braunes Auge), eine weiße Stirnlocke oder helle Hautflecken gehören können. Diese grundlegenden Merkmale machen Typ 2 der Erkrankung aus; bei Typ 1 besteht außerdem eine größere Lücke zwischen den inneren Augenwinkeln, die Telecanthus oder Dystopia canthorum genannt wird. Beim seltenen Typ 3 sind auch die Arme und Hände missgebildet, mit dauerhaften Fingerkontrakturen oder verschmolzenen Fingern, während beim Typ 4 zusätzlich ein Morbus Hirschsprung vorliegt. Es gibt auch mindestens zwei Typen (2E und PCWH), die zu Symptomen des zentralen Nervensystems (ZNS) wie Entwicklungsverzögerungen und Muskeltonusanomalien führen können. ⓘ
Das Syndrom wird durch Mutationen in einem von mehreren Genen verursacht, die die Teilung und Migration von Neuralleistenzellen während der Embryonalentwicklung beeinträchtigen (obwohl einige der betroffenen Gene auch das Neuralrohr betreffen). Neuralleistenzellen sind Stammzellen, die nach der Schließung des Neuralrohrs übrig bleiben und aus denen sich in verschiedenen Teilen des Körpers verschiedene Nicht-ZNS-Zellen bilden, darunter Melanozyten, verschiedene Knochen und Knorpel des Gesichts und des Innenohrs sowie die peripheren Nerven des Darms. Typ 1 wird durch eine Mutation im PAX3-Gen verursacht, während das Gen MITF, das bei einer Mutation am häufigsten zu Typ 2 führt, die Ursache ist. Typ 3 ist eine schwerere Ausprägung von Typ 1 und wird durch eine Mutation in demselben Gen verursacht, während Typ 4 am häufigsten durch eine Mutation in SOX10 verursacht wird. Mutationen in anderen Genen können ebenfalls zu den verschiedenen Typen führen, und einige von ihnen wurden mit eigenen Buchstaben als Subtypen bezeichnet. Die meisten Typen sind autosomal dominant. ⓘ
Die geschätzte Prävalenz des Waardenburg-Syndroms liegt bei 1 zu 42.000. Die Typen 1 und 2 sind am häufigsten und machen etwa die Hälfte bzw. ein Drittel der Fälle aus, während Typ 4 ein Fünftel und Typ 3 weniger als 2 % der Fälle ausmacht. Schätzungsweise 2-5 % der angeborenen Gehörlosen haben das Waardenburg-Syndrom. Beschreibungen des Syndroms reichen mindestens bis in die erste Hälfte des 20. Jahrhunderts zurück, benannt ist es jedoch nach dem niederländischen Augenarzt und Genetiker Petrus Johannes Waardenburg, der es 1951 beschrieb. Die Subtypen wurden in den folgenden Jahrzehnten nach und nach entdeckt, und vor allem in den 1990er und 2000er Jahren wurden ihnen Gene zugeschrieben. ⓘ
| Klassifikation nach ICD-10 ⓘ | |
|---|---|
| Q87.8 | Sonstige näher bezeichnete angeborene Fehlbildungssyndrome, anderenorts nicht klassifiziert |
| ICD-10 online (WHO-Version 2019) | |
Das Waardenburg-Syndrom ist eine angeborene, vererbbare Erkrankung, die durch eine variable Kombination aus Pigmentstörungen der Augen, der Haut und der Haare, durch Innenohrschwerhörigkeit und Fehlbildungen des Gesichtes (Gesichtsdysmorphien) gekennzeichnet ist. ⓘ
Anzeichen und Symptome
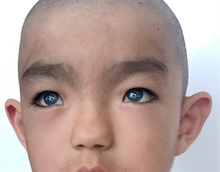
Es gibt mehrere verschiedene Typen des Waardenburg-Syndroms mit unterschiedlichen Symptomen, und die Symptome können auch bei Personen mit demselben Typ variieren. Die beiden Merkmale, die bei allen Typen des Waardenburg-Syndroms übereinstimmen, sind ein gewisses Maß an angeborener Schallempfindungsschwerhörigkeit und ein gewisses Maß an Pigmentierungsmängeln, vor allem im Bereich der Augen. ⓘ
Typ 1
Typ 1 ist gekennzeichnet durch angeborene Schallempfindungsschwerhörigkeit, Pigmentstörungen der Haare, wie z. B. eine weiße Haarlocke (Poliosis) in der vorderen Kopfmitte oder vorzeitiges Ergrauen, Pigmentstörungen der Augen, wie z. B. verschiedenfarbige Augen (vollständige Heterochromie iridum), mehrere Farben in einem Auge (sektorale Heterochromie iridum) oder strahlend blaue Augen, Flecken mit Depigmentierung der Haut und eine breitere Lücke zwischen den inneren Augenwinkeln, Telecanthus oder Dystopia canthorum genannt. Weitere Gesichtsmerkmale, die mit Typ 1 in Verbindung gebracht werden, sind ein hoher Nasenrücken, eine flache Nasenspitze, eine einzelne Augenbraue (Synophrys), schmalere Ränder der Nasenlöcher (Alae) oder ein glattes Philtrum. ⓘ
Typ 2
Typ 2 unterscheidet sich von Typ 1 dadurch, dass die Patienten keinen größeren Abstand zwischen den inneren Augenwinkeln haben (Telecanthus/Dystopia canthorum). Schallempfindungsschwerhörigkeit tritt bei diesem Typ häufiger auf und ist schwerer. Das bei weitem häufigste Gen, das diesen Typ verursacht, wenn es mutiert ist, ist MITF (klassifiziert als Typ 2A). Wenn zwei Personen mit einer Mutation in diesem Gen ein Kind bekommen, das beide Mutationen trägt (homozygot), was mit einer Wahrscheinlichkeit von 25 % der Fall ist, treten bei dem Kind zusätzliche Symptome auf, wie ein Loch in der Iris (Kolobom), kleine Augen (Mikrophthalmie), verhärtete Knochen (Osteopetrose), Makrozephalie, Albinismus und Taubheit. ⓘ
Es wurden zwei Patienten mit Mutationen in beiden Kopien von SNAI2 identifiziert (klassifiziert als Typ 2D); diese Personen wiesen das Waardenburg-Syndrom Typ 2 auf, hatten aber keine Mängel in der Haarpigmentierung. ⓘ
Wenn das Waardenburg-Syndrom Typ 2 durch eine Mutation in SOX10 verursacht wird (klassifiziert als Typ 2E), kann es in einigen Fällen mit multiplen neurologischen Symptomen einhergehen. Dazu gehören Entwicklungsverzögerung, frühkindlicher Nystagmus, erhöhter Muskeltonus, Anomalien der weißen Substanz oder Hypomyelinisierung im Gehirn, autismusähnliches Verhalten und die Unterentwicklung oder das völlige Fehlen vieler Innenohrstrukturen wie des vestibulären Systems oder der Cochlea. Ein fehlender Geruchssinn (Anosmie) aufgrund eines fehlenden Riechkolbens im Gehirn kann ebenfalls vorhanden sein. ⓘ
Typ 3
Der auch als Klein-Waardenburg-Syndrom oder Waardenburg-Klein-Syndrom bezeichnete Typ 3 hat die gleichen Symptome wie Typ 1 (und wird durch Mutationen im selben Gen verursacht), weist aber zusätzliche Symptome auf, die die Arme und Hände betreffen. Dazu können Gelenkkontrakturen der Finger (Camptodaktylie) aufgrund unterentwickelter Muskeln sowie verwachsene Finger (Syndaktylie) oder geflügelte Schulterblätter gehören. Mikrozephalie und Entwicklungsverzögerungen sind ebenfalls möglich. ⓘ
Typ 4
Der auch als Shah-Waardenburg-Syndrom oder Waardenburg-Shah-Syndrom bezeichnete Typ 4 weist die meisten Merkmale des Typs 2 auf (d. h. kein Telecanthus oder ein offensichtlich größerer Augenabstand), zusätzlich aber noch den Morbus Hirschsprung, einen angeborenen Mangel an Nerven im Darm, der zu Darmfunktionsstörungen führt. Außerdem ist die Schwerhörigkeit nicht so häufig wie bei Typ 2. In seltenen Fällen wurde bei dieser Form des Waardenburg-Syndroms über eine Lippenspalte berichtet. ⓘ
Typ 4 kann auch durch eine Mutation in SOX10 (dasselbe Gen wie bei Typ 2E) verursacht werden und wird dann als Typ 4C bezeichnet; Schwerhörigkeit ist bei diesem Typ sehr häufig und schwerwiegend. ⓘ
PCWH
Eine Mutation in SOX10, dem Gen, das bei Typ 2E und Typ 4C beteiligt ist, kann manchmal zu den Symptomen beider Typen führen (neurologische Symptome, wie sie manchmal bei Typ 2E auftreten, und Morbus Hirschsprung, wie sie bei Typ 4 auftreten). In diesem Fall spricht man von peripherer demyelinisierender Neuropathie-zentraler dysmyelinisierender Leukodystrophie-Waardenburg-Syndrom-Hirschsprung-Krankheit (PCWH). ⓘ
Ursache


Das Waardenburg-Syndrom wird durch Mutationen in einem von mehreren Genen verursacht, die die Funktion von Neuralleistenzellen in der Embryonalentwicklung beeinflussen. Die meisten Arten des Waardenburg-Syndroms werden durch autosomal-dominante Mutationen verursacht. Die wenigen autosomal rezessiven Formen sind selten. In den meisten Fällen haben die Betroffenen die Krankheit von einem Elternteil geerbt, der eine der dominanten Formen der Krankheit aufweist. Ein kleiner Prozentsatz der Fälle ist auf spontane Neumutationen im Gen zurückzuführen, bei denen es keine familiäre Vorgeschichte für die Erkrankung gibt. ⓘ
Bei der Neuralleiste handelt es sich um eine Gruppe von vorübergehend wandernden Zellen, die nach dem Schließen des Neuralrohrs (Neurulation) etwa in der vierten Woche der Embryonalentwicklung übrig bleiben. Sie sind für die Differenzierung in eine vielfältige Gruppe von Zellen verantwortlich, die verschiedene Bereiche des Körpers erreichen. Das Neuralrohr und die Neuralleiste leiten sich vom Ektoderm ab; aus dem Neuralrohr bilden sich später das Gehirn und das Rückenmark, während die Zellen der Neuralleiste schließlich verschiedene Knochen und Knorpel des Schädels und des Gesichts bilden, indem sie durch die Rachenbögen wandern. Sie differenzieren sich auch in die Stria vascularis der Cochlea, die Nerven und Glia des Darms (Plexus myentericus), Schwann-Zellen, die das periphere Nervensystem myelinisieren, um eine ausreichende Leitfähigkeit zu gewährleisten, Odontoblasten, die das Dentin tief in den Zähnen bilden, und einige neuroendokrine Zellen, Bindegewebe um die Speicheldrüsen, die Tränendrüse, die Hypophyse, den Thymus und die Schilddrüse, Bindegewebe des Auges, wie das Stroma der Iris und der Hornhaut sowie das Trabekelwerk, und Melanozyten, einschließlich derjenigen im Stroma der Iris, die durch Melanin die braune Augenfarbe hervorrufen. Die Zellen der Neuralleiste spielen auch eine Rolle bei der Muskelbildung, einschließlich der Wandmuskeln bestimmter Herzarterien. ⓘ
Ursachen der Subtypen
- Typ 1 wird durch eine autosomal-dominante Mutation im Gen PAX3 verursacht. PAX3 (Paired Box 3) ist ein Transkriptionsfaktor, der dafür sorgt, dass ein Zeitfenster offen bleibt, in dem sich bestimmte Zellen der Neuralleiste (z. B. die des Kopfes und der Augen) vor ihrer endgültigen Differenzierung teilen und wandern können (d. h., dass sie im Stammzellstatus verbleiben). Mutationen in diesem Gen führen daher zu einer vorzeitigen Unterbrechung ihrer Teilung und Wanderung, was zu einer geringfügig fehlenden Entwicklung bestimmter Gesichtsknorpel und Knochen sowie zu unterentwickelten Innenohrstrukturen und einem Mangel an Melanozyten im Iris-Stroma führt. Es gibt Hinweise darauf, dass PAX3 auch Zellen vor der Bildung der Neuralleiste, d. h. des Neuralrohrs, reguliert, da Mäuse mit Funktionsverlustmutationen in einer der Kopien von PAX3 Neuralrohrdefekte wie Spina bifida oder Exenzephalie aufweisen.
- Typ 2 wird durch eine Mutation in einem von mehreren Genen verursacht, wobei MITF am häufigsten vorkommt und als Typ 2A eingestuft wird.
- Typ 2A wird durch eine autosomal-dominante Mutation im Gen MITF verursacht. MITF, der Mikrophthalmus-assoziierte Transkriptionsfaktor, hat eine spezialisierte Rolle in der Neuralleiste und ist stärker beteiligt, nachdem sich die Neuralleiste gebildet hat (PAX3 und SOX10 aktivieren MITF nachweislich). Es ist bekannt, dass er Melanozyten, Osteoklasten, Mastzellen und Pigmentepithelzellen der Netzhaut die Teilung und Migration ermöglicht. Die Beteiligung an den Osteoklasten erklärt, warum Mutationen in beiden MITF-Kopien zu Knochenverhärtung (Osteopetrose) führen können, da die Osteoklasten für den Knochenabbau verantwortlich sind. MITF aktiviert auch die Transkription der Tyrosinase, des Enzyms, das den ersten Schritt bei der Bildung von Melanin durchführt (Oxidation von Tyrosin). Eine Mutation in einer Kopie von MITF kann auch zum Tietz-Syndrom führen, das sich vom Waardenburg-Syndrom durch einen einheitlichen Albinismus anstelle einer fleckigen Depigmentierung unterscheidet.
- Typ 2B wird durch eine autosomal-dominante Mutation in einem unbekannten Gen auf Chromosom 1 im Bereich des Locus 1p21-1p13.3 verursacht. Das Gen wurde vorläufig als WS2B bezeichnet.
- Typ 2C wird durch eine autosomal-dominante Mutation in einem unbekannten Gen auf Chromosom 8 im Locusbereich von 8p23 verursacht. Das Gen wurde vorläufig als WS2C bezeichnet.
- Typ 2D wird durch eine autosomal-rezessive Mutation in beiden Kopien des Gens SNAI2 verursacht. Die Studie, in der diese Assoziation entdeckt wurde, stellte fest, dass SNAI2 im Rahmen der Entwicklung der Neuralleiste durch MITF aktiviert wird, was erklärt, warum Mutationen in MITF das Waardenburg-Syndrom verursachen, da sie zu einer fehlenden Aktivierung von SNAI2 führen. Mutationen in einer einzigen SNAI2-Kopie haben sich auch als Ursache für eine fleckige Depigmentierung der Haare (Piebaldismus) ohne andere Symptome erwiesen.
- Typ 2E wird durch eine autosomal dominante Mutation im Gen SOX10 verursacht.
- In seltenen Fällen kann eine Mutation in einem anderen als den derzeit bekannten Genen für ein Waardenburg-Syndrom mit Merkmalen des Typs 2 verantwortlich sein. Dies wird in der Regel zunächst einfach als Typ 2 klassifiziert, kann aber einen eigenen Subtyp erhalten, sobald ein Gen oder ein Locus identifiziert und nachgewiesen ist.
- Typ 3 wird durch eine Mutation im Gen PAX3 verursacht, demselben Gen wie bei Typ 1. Es kann autosomal dominant oder autosomal rezessiv vererbt werden; es ist möglich, dass zwei Elternteile mit Waardenburg-Syndrom Typ 1 ein Kind haben, das beide mutierten Kopien des PAX3-Gens trägt (25 % Chance) und das Waardenburg-Syndrom Typ 3 aufweist. Eine Missense-Mutation hat nachweislich diesen Effekt. Es ist jedoch auch möglich, dass das Waardenburg-Syndrom Typ 3 spontan mit nur einer mutierten Kopie von PAX3 auftritt. Eine Deletion der gepaarten Domänenregion des Gens hat nachweislich diese Wirkung. Es wurde jedoch kein wesentlicher Zusammenhang zwischen der Art der Mutation und dem Schweregrad der Erkrankung festgestellt. Der Schweregrad der Erkrankung wird in der Regel durch Mutationen in anderen Genen bestimmt (Epistase), was sich in unterschiedlichen familiären Mustern des Schweregrads zeigt, die nicht mit dem Typ der Waardenburg-Mutation zusammenhängen. Mutationen in beiden Kopien von PAX3 haben manchmal zum Tod vor oder kurz nach der Geburt geführt, und Mäuse mit Loss-of-Function-Mutationen in beiden Kopien des Gens überleben nicht.
- Typ 4 wird durch eine Mutation in einer Reihe von Genen verursacht, wobei SOX10 am häufigsten vorkommt und als Typ 4C eingestuft wird.
- Typ 4A wird durch eine autosomal-dominante oder autosomal-rezessive Mutation in dem Gen EDNRB verursacht.
- Typ 4B wird durch eine autosomal dominante oder autosomal rezessive Mutation im Gen EDN3 verursacht.
- Typ 4C wird durch eine autosomal dominante oder autosomal rezessive Mutation im Gen SOX10 verursacht, demselben Gen wie bei Typ 2E. ⓘ
Es wurde eine Studie über einen seltenen Fall eines doppelt heterozygoten Kindes durchgeführt, bei dem beide Elternteile nur einzelne Mutationen in MITF oder PAX3 aufwiesen. Die Auswirkungen von doppelten heterozygoten Mutationen in den Genen MITF und PAX3 bei WS1 und WS2 können die pigmentierten Symptome verstärken. Dies lässt den Schluss zu, dass die Doppelmutation von MITF mit der Extremität des Waardenburg-Syndroms assoziiert ist und die Phänotypen oder Symptome des Syndroms beeinflussen kann. ⓘ
Tabelle zur Klassifizierung
| Typ | OMIM | Gen | Locus | Vererbung ⓘ |
|---|---|---|---|---|
| Typ 1 (WS1) | 193500 | PAX3 | 2q36.1 | Autosomal dominant |
| Typ 2A (WS2A, ursprünglich WS2) | 193510 | MITF | 3p14.1-p12.3 | Autosomal dominant |
| Typ 2B (WS2B) | 600193 | WS2B | 1p21-p13.3 | Autosomal dominant |
| Typ 2C (WS2C) | 606662 | WS2C | 8p23 | Autosomal dominant |
| Typ 2D (WS2D) | 608890 | SNAI2 | 8q11 | Autosomal rezessiv |
| Typ 2E (WS2E) | 611584 | SOX10 | 22q13.1 | Autosomal dominant |
| Typ 3 (WS3) | 148820 | PAX3 | 2q36.1 | Autosomal dominant oder autosomal rezessiv |
| Typ 4A (WS4A) | 277580 | EDNRB | 13q22 | Autosomal dominant oder autosomal rezessiv |
| Typ 4B (WS4B) | 613265 | EDN3 | 20q13 | Autosomal dominant oder autosomal rezessiv |
| Typ 4C (WS4C) | 613266 | SOX10 | 22q13.1 | Autosomal dominant |
Behandlung
Derzeit gibt es keine Behandlung oder Heilung des Waardenburg-Syndroms. Das Symptom, das am ehesten von praktischer Bedeutung ist, ist die Taubheit, und diese wird wie jede andere irreversible Taubheit behandelt. In ausgeprägten Fällen kann es zu kosmetischen Problemen kommen. Andere mit dem Syndrom verbundene Anomalien (neurologische, strukturelle, Hirschsprung-Krankheit) werden symptomatisch behandelt. ⓘ
Epidemiologie
Die Prävalenz aller Typen des Waardenburg-Syndroms wird auf etwa 1 zu 42 000 geschätzt. Die Typen 1 und 2 sind bei weitem am häufigsten, wobei Typ 1 etwas häufiger zu sein scheint. In einer Untersuchung von 417 Patienten aus dem Jahr 2015 wurde festgestellt, dass Typ 1 mit etwa der Hälfte aller Fälle (47 %) der häufigste Typ ist, während Typ 2 mit etwa einem Drittel (33 %) der zweithäufigste Typ ist. Die überwiegende Mehrheit (etwa 85 %) der Fälle von Typ 2 ist Typ 2A. Die Prävalenz des Typs 2B ist unbekannt, da er nur in einer Studie aus dem Jahr 1996 beschrieben wurde. Der Typ 2C wurde bisher nur in einer italienischen Familie gefunden, und der Typ 2D wurde bis 2018 nur bei zwei nicht verwandten Patienten gefunden. Die Zahl der bekannten Fälle von Typ 2E, die mit neurologischen Anomalien einhergehen, wurde 2017 mit 23 angegeben, während die Zahl der übrigen Fälle unbekannt ist. Typ 3 ist seltener als die Typen 1, 2 und 4 und macht weniger als 2 % der Fälle aus. Typ 4 scheint etwa ein Fünftel der Fälle (19 %) zu umfassen. Von den Subtypen ist Typ 4C bei weitem der häufigste (etwa 71 % von Typ 4), gefolgt von Typ 4A (19 %) und Typ 4B (10 %). ⓘ
Man schätzt, dass das Waardenburg-Syndrom bei 2-5 % der angeborenen Gehörlosen vorkommt. Die angeborene Taubheit macht etwa die Hälfte der Gehörlosigkeit insgesamt aus. Etwa 1 von 30 Schülern in Gehörlosenschulen hat das Waardenburg-Syndrom. Aufgrund der unterschiedlichen Erscheinungsformen des Syndroms ist es schwierig, genaue Zahlen zur Prävalenz zu ermitteln. ⓘ
Geschichte
Frühe Beschreibungen
Im Jahr 1916 beschrieb der niederländische Augenarzt Jan van der Hoeve (1878-1952) ein Zwillingsmädchenpaar mit Taubheit und einer besonderen Form der Blepharophimose, bei der es sich vermutlich um die Dystopia canthorum handelt, die beim Waardenburg-Syndrom Typ 1 und 3 auftritt. Blepharophimose beschreibt Augenlider, die so unterentwickelt sind, dass sie ständig einen Teil der Augen bedecken. ⓘ
Im Jahr 1926 beschrieb die deutsche Ärztin Irmgard Mende eine Familie mit vier Generationen, in der fünf Kinder Symptome wie Depigmentierung von Haaren, Haut und Augen, Taubheit und ein "mongoloides" Aussehen aufwiesen. (Waardenburg schrieb diese Beschreibung später der Dystopia canthorum zu.) Dies führte später dazu, dass das Synonym Mende-Syndrom in einige Datenbanken aufgenommen wurde. ⓘ
Im Jahr 1929 beschrieb der niederländische Arzt K. T. A. Halbertsma ein familiäres Muster der Dystopia canthorum, und 1930 bestätigte der italienische Arzt Vincenzo Gualdi (1891-1976) ebenfalls ein erbliches Muster der Dystopia canthorum. Dies führte später dazu, dass das Synonym Van-der-Hoeve-Halbertsma-Waardenburg-Gualdi-Syndrom in einigen Datenbanken verzeichnet wurde. ⓘ
1947 berichtete der Schweizer Ophthamologe David Klein (1908-1993) erstmals über einen Patienten mit beidseitiger Taubheit, Pigmentstörungen, charakteristischen Gesichtszügen und Missbildungen der Arme. Obwohl dies die erste vollständige Beschreibung eines Patienten mit Waardenburg-Syndrom Typ 3 war, hielten zeitgenössische Kliniker das von ihm beschriebene Syndrom nicht für dasselbe wie das vier Jahre später von Waardenburg beschriebene, was zum Teil darauf zurückzuführen war, wie schwer die Armfehlbildungen bei seinem Patienten waren. ⓘ
Das Syndrom wurde erstmals 1951 von dem niederländischen Augenarzt und Genetiker Petrus Johannes Waardenburg (1886-1979) vollständig formalisiert und beschrieben. Die von ihm beschriebene Erkrankung wird heute als Waardenburg-Syndrom Typ 1 bezeichnet. ⓘ
Beschreibungen der Subtypen
Typ 2 wurde erstmals 1971 festgestellt, als in einer Studie festgestellt wurde, dass einige Patienten mit Waardenburg-Syndrom keine Dystopia canthorum aufwiesen. Eine Studie von 1977 bestätigte ein familiäres Muster für diese andere Form. Zwei Studien aus dem Jahr 1994 bestätigten erstmals einen Zusammenhang zwischen dieser Art des Waardenburg-Syndroms und Mutationen im MITF-Gen (heute als Typ 2A eingestuft), das sich auf Chromosom 3 am Locus 3p14.1-p12.3 befindet. ⓘ
Der Typ 2B wurde erstmals 1994 festgestellt, als in derselben Studie, in der bei Patienten mit Waardenburg-Syndrom Typ 2 Mutationen im MITF-Gen gefunden wurden, auch festgestellt wurde, dass einige Patienten keine Mutationen in dieser Region aufwiesen. In einer zweiten Studie von 1994 wurde eine Verbindung zu Chromosom 1 im Locus 1p21-p13.3 gefunden. Dies wurde als Typ 2B der Erkrankung bekannt (das Gen wurde als WS2B bezeichnet), ist jedoch seither nicht mehr dokumentiert worden, und das verantwortliche Gen bleibt unbekannt. ⓘ
Der Typ 2C wurde 2001 festgelegt, als eine Studie an einer italienischen Familie mit Merkmalen des Waardenburg-Syndroms Typ 2 ergab, dass diese auf ein unbekanntes Gen auf Chromosom 8 am Locus 8q23 zurückzuführen waren, das durch eine chromosomale Translokation unterbrochen worden war. In der Studie wurde ein vorläufiger Name für dieses Gen festgelegt: WS2C. Seitdem wurden jedoch keine Mutationen in dieser Region bei Patienten mit Waardenburg-Syndrom mehr gefunden. ⓘ
Typ 2D wurde 2002 eingeführt, als in einer Studie, in der nach Mutationen in der menschlichen Version des Gens SNAI2 gesucht wurde, von dem bekannt ist, dass es bei Mäusen Depigmentierung verursacht, bei zwei nicht verwandten Personen mit Waardenburg-Syndrom Typ 2 Deletionen in beiden Kopien dieses Gens gefunden wurden. Mutationen in beiden Kopien dieses Gens wurden seither bei Personen mit Waardenburg-Syndrom Typ 2 nicht mehr gefunden. ⓘ
Der Typ 2E wurde erstmals 1996 festgestellt, als in einer Studie ein Mädchen mit den Symptomen des Waardenburg-Syndroms Typ 2 identifiziert wurde, das jedoch zusätzlich eine Unterentwicklung des vorderen Augenabschnitts aufwies, die zur Erblindung führte. Im Jahr 1999 wurde festgestellt, dass sie eine Mutation in ihrem SOX10-Gen hatte, und spätere Studien bestätigten den Zusammenhang zwischen Mutationen in diesem Gen und diesem Phänotyp sowie neurologischen Symptomen wie Entwicklungsverzögerungen. ⓘ
Der Typ 3 wurde erstmals 1981 von Goodman et al. in Zusammenarbeit mit Klein benannt, die den Zusammenhang mit Armanomalien nachwiesen, über die Klein 1947 erstmals berichtete. Mutationen in PAX3 wurden 1992 erstmals mit diesem Phänotyp in Verbindung gebracht. ⓘ
Die Komorbidität mit dem Morbus Hirschsprung, der später den Typ 4 bilden sollte, wurde erstmals in den 1970er Jahren in verschiedenen Studien festgestellt. Der indische Kinderarzt Krishnakumar Shah und seine Mitarbeiter beschrieben das Syndrom 1981 erstmals als eine mögliche Variante des Waardenburg-Syndroms. Die Variante wurde 1994 erstmals auf eine Mutation im EDNRB zurückgeführt (heute als Typ 4A eingestuft). Typ 4B wurde 1996 festgelegt, als festgestellt wurde, dass Mutationen in EDN3 zu diesem Typ des Waardenburg-Syndroms führen, und Typ 4C wurde 1998 erstmals festgelegt, als festgestellt wurde, dass Mutationen in SOX10 ebenfalls zu diesem Typ führen. ⓘ
Gesellschaft und Kultur
Populäre Kultur
- In dem Roman Shock von Robin Cook aus dem Jahr 2001 wird eine Figur mit dieser Krankheit erwähnt.
- Enzo MacLeod, der Protagonist von Peter Mays Buchreihe The Enzo Files (2006-2017), hat das Waardenburg-Syndrom. Seine Augen haben unterschiedliche Farben und er hat eine weiße Strähne im Haar.
- In der 2011 ausgestrahlten Folge 6 von Bones "The Signs in the Silence" muss das Team einen Fall lösen, in dem der mutmaßliche Mörder das Waardenburg-Syndrom hat.
- In dem 2013 erschienenen Buch Reconstructing Amelia von Kimberly McCreight kommen mehrere Personen mit Waardenburg-Symptomen vor.
- Das Buch Closer Than You Think von Karen Rose aus dem Jahr 2014 enthält drei Figuren, Geschwister, mit Waardenburg-Syndrom.
- In dem 2017 erschienenen Buch Murder at the Mayan Temple von M.J. Mandrake kommen mehrere Personen mit Waardenburg-Syndrom vor.
- Der 2019 erschienene Roman The Whisper Network von Chandler Baker verwendet das Syndrom als Handlungselement. ⓘ
Bemerkenswerte Personen
- Die kanadische YouTube-Vloggerin Stef Sanjati hat das Waardenburg-Syndrom Typ 1. ⓘ
Andere Tiere

Das Waardenburg-Syndrom Typ 2A (mit einer MITF-Mutation) wurde bei Hunden, Fleckvieh-Rindern, Nerzen, Mäusen und einem Goldhamster festgestellt. Eine Degeneration der Cochlea und des Sacculus, wie sie beim Waardenburg-Syndrom auftritt, wurde auch bei tauben weißen Katzen, Dalmatinern und anderen Hunderassen, weißen Nerzen und Mäusen festgestellt. ⓘ
Domestizierte Katzen mit blauen Augen und weißem Fell sind oft völlig taub. Taubheit ist bei weißen Katzen viel häufiger als bei Katzen mit anderen Fellfarben. Laut dem ASPCA Complete Guide to Cats sind 17 bis 20 Prozent der weißen Katzen mit nicht blauen Augen taub; 40 Prozent der weißen Katzen mit "ungeraden Augen" und einem blauen Auge sind taub; und 65 bis 85 Prozent der weißen Katzen mit blauen Augen sind taub. Obwohl nur wenige Studien durchgeführt wurden, um dies mit Genen in Verbindung zu bringen, von denen bekannt ist, dass sie am menschlichen Waardenburg-Syndrom beteiligt sind, würde eine genetische Störung der Entwicklung der Neuralleiste auch bei Katzen zu diesem Erscheinungsbild führen. Es wurde festgestellt, dass eines der Gene, das zu Taubheit und weißem Fell bei Katzen führt, wenn es mutiert ist, KIT, die MITF-Expression erhöht. ⓘ
Das Lethal-White-Syndrom ist ein Syndrom bei Pferden, das durch Mutationen in beiden Kopien von EDNRB verursacht wird. Es führt zum Tod durch Pseudoobstruktion des Darms aufgrund der Hirschsprung-Krankheit. Eine Mutation in einer einzigen EDNRB-Kopie hingegen, wie beim Waardenburg-Syndrom Typ 4A, führt zu einem fleckigen weißen Deckhaar mit Taubheit. ⓘ
Frettchen mit Waardenburg-Syndrom haben einen schmalen weißen Streifen entlang des Ober- oder Hinterkopfes und manchmal am Nacken (bekannt als "Blesse"-Fellmuster) oder einen einfarbig weißen Kopf von der Nase bis zu den Schultern (bekannt als "Panda"-Fellmuster). Betroffene Frettchen haben oft einen etwas flacheren Schädel und weiter auseinander liegende Augen als gesunde Frettchen. Da gesunde Frettchen ein schlechtes Gehör haben, kann die Taubheit nur durch mangelnde Reaktion auf laute Geräusche festgestellt werden. Da es sich um eine Erbkrankheit handelt, sollten betroffene Tiere nicht für die Zucht verwendet werden. Eine Studie über den Zusammenhang zwischen Fellvariationen und Taubheit bei europäischen Frettchen ergab: "Alle (n=27) Panda-, American Panda- und Blaze-Frettchen waren taub." ⓘ
Krankheitsbild

Die Taubheit beim Waardenburg-Syndrom beruht auf Defekten in der Entwicklung von Gewebe der ursprünglichen Neuralleiste. Die Störung der Pigmentzellen, die sich ebenfalls von neuronalem Gewebe ableiten, betreffen vorwiegend die Iris, die Augenbrauen, zum Teil auch die Haut und die Kopfhaare, was zu einer Hypopigmentierung führt. Besonders auffällig ist eine unterschiedliche Färbung der Augen (Iris-Heterochromie), d. h. Betroffene können z. B. ein blaues und ein braunes Auge haben. Dysplasien in Form von Augenfehlstellungen und Fehlbildungen des knöchernen Schädels sind ebenfalls Teil des Waardenburg-Syndroms. Dies erscheint teilweise in einer Verschiebung der Lidfalte oder einer seitlichen Verschiebung des Innenaugenwinkels beider Augen (Dystopia Canthorum). ⓘ
Wenn die klinischen Merkmale nicht eindeutig sind, können molekulargenetische Tests durchgeführt werden um die Diagnose zu bestätigen. Hierzu gehören Einzelgentests, ein Multigen-Panel sowie noch umfassendere genomische Tests wie Exom-Sequenzierung und Genom-Sequenzierung. ⓘ

